Шок, коллапс, кома шок
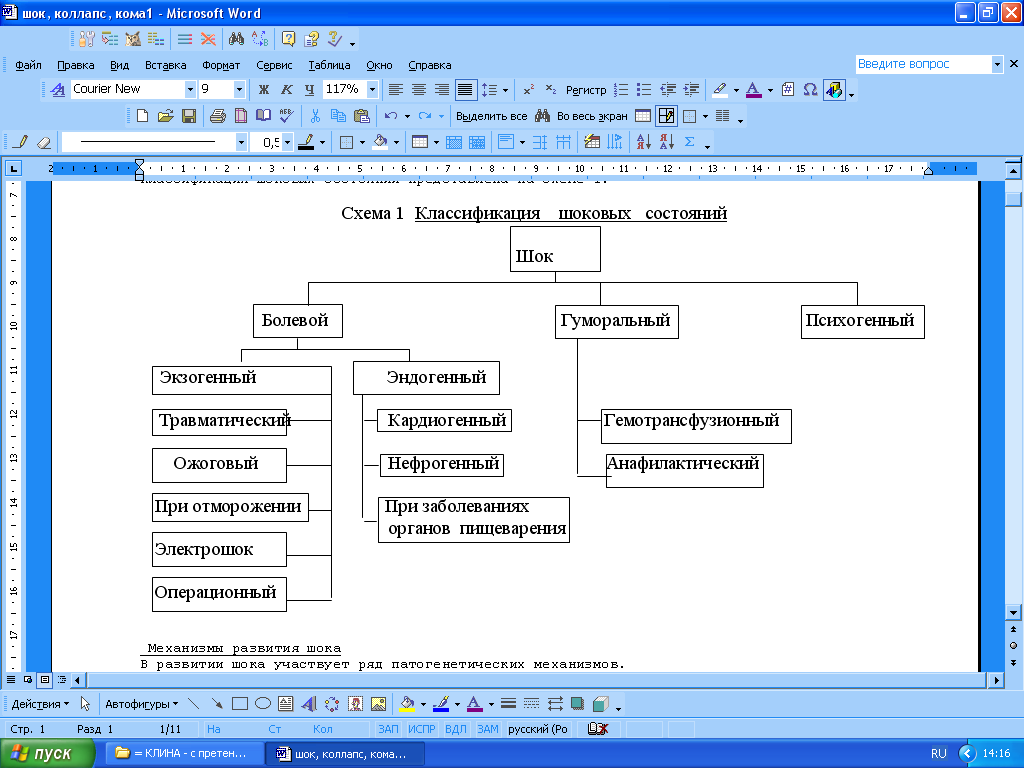
Определение понятия шок и классификация шоковых состояний
Понятие шок не относится к числу точно детерминированных.
Причиной шока является — болевое (или другое сверхсильное) воздействие, или быстро наступающие генерализованные расстройства кровообращения, ведущие к глубокому падению системного артериального давления.
Шок — патологическое состояние рефлекторной природы, возникающее при воздействии на организм сверхсильного раздражителя, вызывающего перераздражение нервной системы, которое сменяется глубоким нисходящим торможением, и ведущее к тяжёлым расстройствам гемодинамики дыхания и обмена веществ.
Неприятие некоторыми исследователями ведущей роли болевого фактора в развитии шока связано с тем, что далеко не всегда проводится четкая грань между болью и ноцицепцией, а с другой стороны не принимается во внимание, что эти понятия чрезвычайно близки.
Классификация шоковых состояний представлена на схеме 1.
Механизмы развития шока
В развитии шока участвует ряд патогенетических механизмов.
Неврогенный (пусковой) механизм. Как сказано в приведенном выше определении, шокогенный фактор вызывает перераздражение нервной системы, сменяющееся глубоким нисходящим торможением. Оба эти фактора — и перевозбуждение, и торможение — ведут к нарушению нервно-гуморальной регуляции организма Неврогенный механизм является главным, пусковым (и в дальнейшем — поддерживающим) механизмом шока. При болевом шоке неврогенный фактор включается в связи с болевой (ноцицептивной) импульсацией.
М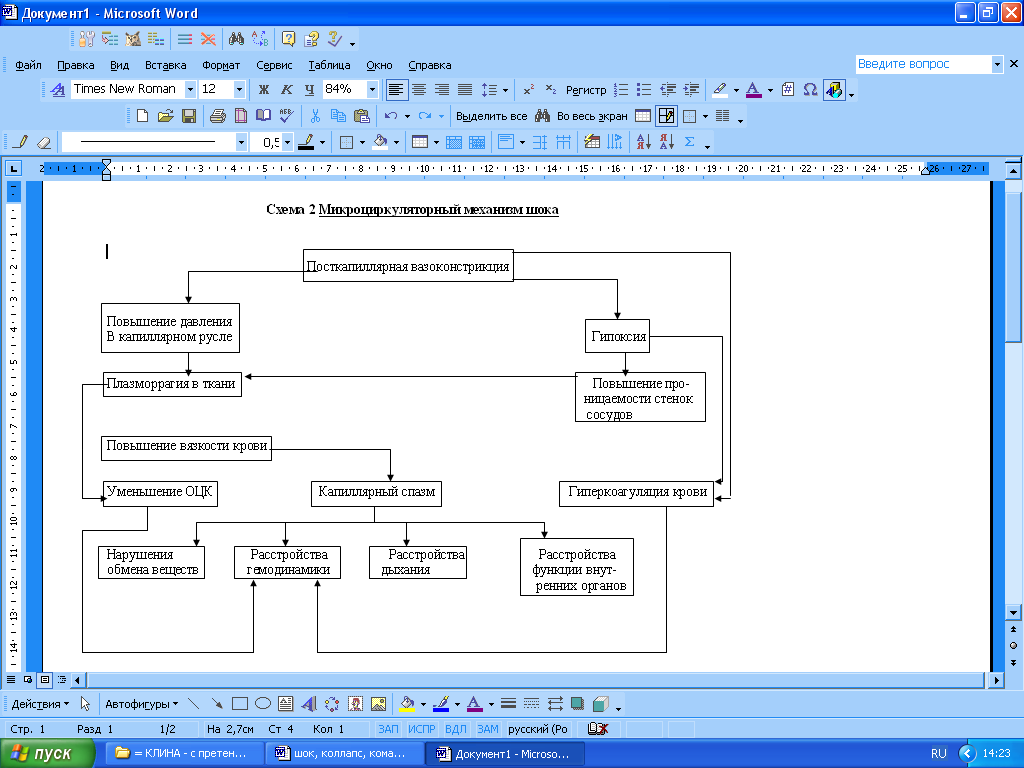
Как видно из схемы, вследствие нарушения регуляции шокогенным фактором возникает пост-капиллярная вазоконстрикция, которая приводит к повышению давления в капиллярном русле из-за нарушенного оттока крови. В результате этого начинается плазморагия в ткани, что ведет к двум пато-генетическим проявлениям: уменьшению объема цирку-лирующей крови и капиллярному стазу. Кроме того, в результате посткапиллярной вазоконстрикции нарушается микроциркуляция крови, в тканях возникает состояние гипоксии, которая вызывает повышение проницаемости сосудисто-тканевых мембран и тем самым усиливает плазморагию в ткани. В то же время гипоксия в сочетании с посткапиллярной вазоконстрикцией (вследствие первой изменяются физико-химические свойства крови, а вторая может нарушить целостность стенок сосудов) вызывает гиперкоагуляцию крови, которая в свою очередь усиливает капилллярный стаз. Последний вместе с уменьшением объема циркулирующей в сосудистой системе крови ведет к возникновению расстройств гемодинамики и дыхания, нарушениям обмена веществ, а все это вместе — к расстройствам функций внутренних органов. Поскольку капиллярная вазоконстрикция носит тотальный характер, этот микроциркуляторный механизм можно считать основным патогенетическим механизмом шока.
А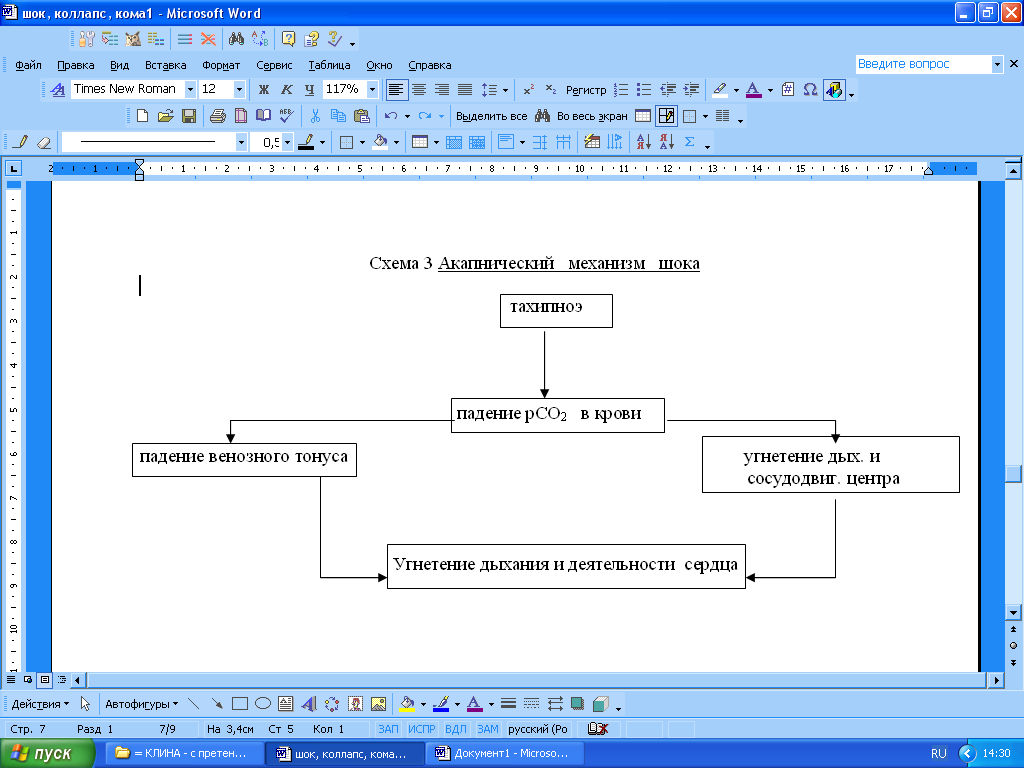
Токсемический механизм. Рядом исследователей шока высказывалась мысль о том, что в его патогенезе могут играть роль образующиеся в организме токсические вещества. Однако таких, специфических для шока, метаболитов обнаружено не было, хотя некоторые БАВ играют важную роль в возникновении токсемии (схема 4).
Вследствие возникшей при шоке гипоксии повышается проницаемость всех мембран, в том числе и лизосомных. В результате этого ферменты лизосом в большом количестве выходят в цитоплазму клеток и через их мембраны попадают в сосудистое русло, где они могут вызвать переваривание гладких мышц сосудистой стенки, что в свою очередь приведет к катастрофическому падению артериального давления, поскольку поражение этих мышц не позволяет сосудам поддерживать свой тонус на необходимом уровне. Именно лизосомный механизм лежит в основе резчайшего падения артериального давления при необратимых формах шока.
Особая форма токсемии развивается при так называемом krash-синдроме (синдром длительного раздавливания), когда какая-либо часть тела (чаще всего — конечности) в течение длительного времени подвергается раздавливающему действию каких-либо тяжелых предметов (при землетрясениях, железнодорожных и автокатастрофах и др.). В этом случае в раздавленных тканях накапливаются токсические метаболиты, которые, пока эти ткани сдавлены, не попадают в общий кровоток. При освобождении сдавленных частей тела токсические вещества поступают в кровеносные сосуды и обуславливают тяжелейшую интоксикацию организма.
Источник
Коллапс и шок
При различных травмах, повреждениях и поражениях у мелких домашних животных могут развиваться коллапс и шок.
Коллапс — временная, внезапно возникшая слабость сердечной деятельности и снижение сосудистого тонуса, сопровождающиеся резким понижением артериального давления, общей слабостью, расслаблением мускулатуры и угнетением животного с признаками цианоза слизистых оболочек, конъюнктивы и остывания конечностей. Причины — травмы с обильным кровотечением и сильным болевым раздражением, иногда испуг, мышечное переутомление или острая интоксикация организма продуктами тканевого распада.
При лечении прежде всего устраняют причины коллапса, проводят курс физиотерапии, обеспечивающей согревание тела животного, нормализуют лекарственными средствами функцию сердечно-сосудистой системы. При наличии кровотечений принимают меры к их остановке, для улучшения сердечной деятельности вводят внутривенно хлорид кальция, физиологический раствор с глюкозой и аскорбиновой кислотой. Весьма эффективны также переливания крови или вливания кровезамещающих жидкостей (полиглюкин, гидролизат казеина и др.). При интоксикациях внутривенно вводят 40%-ный раствор гексаметилентетрамина (уротропин) и кофеин. Для улучшения сердечной деятельности и периферического кровообращения, стимуляции ЦНС используют кофеин, камфорное масло и камфорную сыворотку.
Шок — тяжелое общее расстройство организма. Состояние животного характеризуется кратковременным резким возбуждением, а затем глубоким угнетением нервной системы и всех жизненных функций. В зависимости от причин различают травматический, операционный, гемотрансфузионный и анафилактический шок.
Наиболее распространенным является травматический. По времени проявления различают первичный и вторичный. Первичный нередко протекает двухфазно: первая фаза называется эректильной, или возбудительной, вторая — торпидной, или тормозной. В эректильной фазе устраняют причину шока, улучшают сердечную деятельность введением кофеина и защищают нервную систему от перераздражения путем охранительной терапии с целью предотвращения перехода в торпидную фазу. При этом используют новокаиновые блокады, вводят внутривенно противошоковую жидкость или бромид натрия. После выполнения указанных процедур применяют физиотерапевтические методы согревания животного (грелки, теплое укутывание и др.).
В торпидной фазе необходимо снять перераздражение нервной системы животного с помощью новокаиновых блокад и внутривенных инъекций 0,25%-ного раствора новокаина по 1 мл/кг массы животного. Для восстановления гемодинамики следует внутривенно ввести кровезамещающие жидкости.
Copyright © 2009
При использовании материалов сайта, ссылка —
Московский Ветеринарный WEB-Центр обязательна.
Источник
Лекция № 28. Обморок, коллапс, шок. Понятие, клиника, первая помощь.
Лекция № 28. Обморок, коллапс, шок. Понятие, клиника, первая помощь. 1
Часть 1. Обморок 1
Клиническая картина: 3 стадии 1
Первая помощь. 2
Часть 2. Коллапс. 2
П. 2. Шок у детей 4
Часть 3. Шокогенная травма 5
П.1. Общая характеристика сочетанных травм 5
П.2. Кататравма. 7
П.3. Автомобильные травмы 7
П. 4. Рельсовая травма и отрыв конечностей. 8
Часть 5. Общий уход и питание пострадавших с сочетанной травмой. 8
Часть 6. Контрольные вопросы. 8
Часть 1. Обморок
Обморок (sупсоре) — внезапно развивающееся состояние, характеризующееся резким ухудшением самочувствия, тягостными переживаниями, дискомфортом, снижением мышечного тонуса и обычно сопровождающееся кратковременным расстройством сознания и падением.
Основные причины обмороков. Когда мозг перестает получать достаточное количество крови, насыщенной кислородом, организм начинает терять силы и тонус.
Хотя в некоторых случаях обмороки сопряжены с частичной потерей сознания, пострадавший выглядит так, как будто он уснул.
Как правило, оказавшись в лежачем положении, поступление крови к мозгу усиливается и пострадавший приходит в себя. Это может быть:
1. Неожиданная боль, страх и другие сильные переживания (Маша в “Метели”, Дон Сезар де Базан перед расстрелом в одноименном фильме и др.)
2. Общая слабость организма, иногда усугубляемая нервным истощением (начиная от плохого питания до сильного снижения уровня сахара в крови при диабете), т.н.”голодный обморок” (Джейн Эйр в одноименной книге и фильме).
3. Пребывание в душном, задымленном помещении, с недостаточным количеством О2 (корнет Азаров в кинофильме “Гусарская баллада”)
4. Длительное пребывание без движения — застой крови в ногах и уменьшение поступления ее к мозгу.
5. Корсет, тугой воротничок
6. Тепловой удар или переохлаждение организма
7. Недосыпание, переутомление и значительные физические усилия.
8. Из хронических болезней имеют значение заболевания сердца и сосудов.
Патогенные рефлексы сопряжены с брадикардией (снижением частоты сердечных сокращений) и снижением артериального давления/
Клиническая картина: 3 стадии
Предвестники: слабость, зевота, тошнота, холодный липкий пот, ощущение проваливания, неприятные ощущения , боли в области живота, потемнение в глазах, шум и звон в ушах, понижение способности сосредоточения внимания, ощущение уплывания почвы из-под ног, зевота.
При объективном обследовании: бледная кожа, холодный пот, неустойчивый, слабый пульс, расстройство дыхания (длится секунды, реже — минуты). Иногда больные успевают пожаловаться, сесть, лечь.
Далее: быстрая потеря сознания, реже — только потеря ориентировки, оглушенность. При легких обмороках — секунды. Тяжелые — 30-40 минут. В этот период — неподвижное тело, глаза закрыты, зрачки расширены, слабый пульс, оверхностное дыхание. Реже — судороги.
Полное восстановление — минуты, часы.
При предвестниках: посадить больного, попросить его опустить голову ниже колен.
При развившемся обмороке:
1. Осмотреть, нет ли кровотечения. Если есть — остановить.
2. Контроль дыхания (расстегнуть воротничок) и кровообращения. Помните! в любой момент пострадавший может перестать дышать.
3. В тяжелых случаях — массаж сердца и ИВЛ.
4. При рвоте — стандартные мероприятия (проверить знания у учащихся)
5. Положение тела с приподнятыми ногами.
6. Если обморок не прошел сразу — вызвать “скорую помощь”.
— бить больного по щекам
— давать есть, пить, пытаться влить что-либо в рот.
Обморок у детей. Действия те же.
Не надо пытаться сажать его на стул во время обморока.
При частых обмороках — показать врачу (возможны малые формы эпилепсии).
Медикаментозное лечение при затянувшихся обмороках — инъекции кардиамина, кофеина (выполняет прибывший врач). Можно дать понюхать на ватке нашатырный спирт.
Прогноз зависит от своевременности оказания первой помощи.
Источник
Неотложные состояния в кардиологии. Оказание скорой медицинской помощи детскому населению
Версия: Клинические протоколы 2006-2019 (Беларусь)
14-16 октября, Алматы, «Атакент»
150 участников из 10 стран. Новинки рынка стоматологии. Цены от производителей
Общая информация
Краткое описание
Приложение
к приказу
Министерства здравоохранения
Республики Беларусь
2007 № 90
Неотложные состояния в кардиологии
Лечение
3. Острая сердечная недостаточность (далее-ОСН).
Под острой сердечной недостаточностью понимают острую недостаточность кровообращения, обусловленную неэффективностью функции сердца как насоса, что приводит к снижению минутного оттока крови или к неспособности перекачать весь венозный приток за единицу времени.
Клинически ОСН проявляется:
синдромом малого сердечного выброса в виде артериальной гипотензии и признаков централизации кровообращения;
застойной сердечной недостаточностью с венозной перегрузкой малого или большого кругов кровообращения.
Терапия ОСН включает:
регулировка преднагрузки,
улучшение инотропной функции миокарда,
снижение постнагрузки.
3.1. Острая левожелудочковая недостаточность (далее-ОЛЖН).
ОЛЖН протекает в виде предотека легких (сердечная астма) и отека легких.
Отек легких (кардиогенный) – критическое состояние, обусловленное нарастающей левожелудочковой недостаточностью, приводящей к гипертензии в малом круге кровообращения и застою в легких.
3.1.1. Неотложная помощь:
3.1.1.1. придать больному возвышенное положение, полусидя с опущенными ногами;
3.1.1.2. обеспечить проходимость верхних дыхательных путей;
3.1.1.3. оксигенотерапия увлажненным 100% кислородом;
3.1.1.4. для уменьшения пенообразования провести ингаляцию кислородом, пропущенным через 30% этиловый спирт в течение 15 мин;
3.1.1.5. при нерезко выраженном застое в легких, при АД высоком или нормальном:
глицерил тринитрат по ½-1 таблетке сублингвально (детям старше 12 лет);
ввести 1% раствор фуросемида из расчета 0,1-0,2 мл/кг (1-2 мг/кг) в/м или в/в струйно, при отсутствии эффекта через 15-20 мин можно повторить введение препаратов;
ввести 0,5% раствор диазепама из расчета 0,02-0,05 мл/кг (0,1-0,3 мг/кг) в/м (или в/в струйно) или 2% раствор тримеперидина, или 1% раствор морфина 0,1 мл/год жизни в/м (детям старше 2 лет при отсутствии симптомов угнетения дыхания);
3.1.1.6. при снижении АД ввести раствор преднизолона из расчета 2 — 3 мг/кг в/в струйно;
3.1.1.7. при нарастающей клинике отека легких, в зависимости от уровня АД, проводить дифференцированную кардиотоническую терапию:
3.1.1.7.1. при пониженном АД и гипокинетическом варианте миокардиальной недостаточности:
ввести допамин в дозе 3-6 мкг/кг/мин в/в титрованно или добутамин в дозе 2,5-8 мкг/кг/мин в/в титрованно;
ввести по стабилизации гемодинамики по показаниям сердечные гликозиды быстрого действия: строфантин 0,025% из расчета 0,03 мг/кг массы для детей до 3 лет и 0,02-0,01 мг/кг массы детям старше 3 лет;
3.1.1.7.2. при повышенном АД и гиперкинетическом варианте миокардиальной недостаточности:
ввести глицерил тринитрат или изосорбид динитрат в дозе 2-5 мкг/кг в/в;
ввести 0,25% раствор дроперидола в дозе 0,1 мл/кг в/в или в/м;
ввести 2,5% раствор гексаметония бензосульфоната из расчета детям 1-3 лет в дозе 1-3 мг/кг, старше 3 лет 0,5-1 мг/кг (применяется по показаниям и однократно, допустимо снижение АД не более чем на 40% от исходного уровня);
3.1.1.8. при угрозе остановки сердца и дыхания показано проведение интубации трахеи и перевод на ИВЛ;
3.1.1.9. срочная госпитализация в отделение интенсивной терапии и реанимации, транспортировка осуществляется в положении полусидя на фоне продолжающейся оксигенотерапии.
4. Острая сосудистая недостаточность.
Острая сосудистая недостаточность – патологическое состояние, характеризующееся изменением адекватного состояния между объемом сосудистого русла и объемом циркулирующей крови.
Клинические формы:
обморок;
коллапс;
шок.
4.1. Обморок (синкопальное состояние).
Обморок – внезапная кратковременная потеря сознания с утратой мышечного тонуса вследствие переходящих нарушений мозгового кровообращения.
4.1.1. Наиболее частые причины обмороков у детей:
4.1.1.1. синкопе вследствие нарушения нервной регуляции сосудов:
вазовагальные;
ортостатические;
синокаротидные;
ситуационные;
4.1.1.2. кардиогенные синкопе при:
брадиаритмиях (атриовентрикулярная блокада II-III степени с
приступами Морганьи-Адамса-Стокса, синдромом слабости синусового узла);
тахиаритмиях.
4.1.1.3. гипогликемические синкопе;
4.1.1.4. цереброваскулярные и некоторые другие.
4.1.2. Неотложная помощь:
уложить ребенка горизонтально, придав нижним конечностям возвышенное положение;
обеспечить свободную проходимость верхних дыхательных путей;
освободить от стесняющей одежды шею и грудь, голову повернуть набок;
обеспечить доступ свежего воздуха, оксигенотерапия;
рефлекторная стимуляция: вдыхание паров нашатырного спирта,
протереть лицо, грудь прохладной водой при возможности;
снять электрокардиограмму (далее-ЭКГ),
проводить контроль артериального давления (далее-АД);
ввести при выраженной артериальной гипотензии: 1% раствор фенилэфрина из расчета 0,1 мл/год жизни в/м или в/в;
ввести при обмороках с замедлением сердечной деятельности: 0,1% раствор атропина из расчета 0,01 мл/кг (или 0,1 мл/год жизни) в/в струйно, по показаниям проводить ИВЛ и ЗМС;
ввести при затянувшемся обмороке: 10% раствор кофеина из расчета 0,1 мл/год жизни п/к (не более 1мл);
при гипогликемическом состоянии ввести 20-40% раствор глюкозы в дозе 2 мл/кг в/в струйно.
Если больной не приходит в сознание, необходимо исключить ЧМТ (если имело место падение).
После восстановления сознания нельзя сразу же усаживать ребенка (угроза рецидива обморока).
При длительной слабости, артериальной гипотензии необходима госпитализация в стационар для установления причины обморока (кардиальная патология, внутреннее кровотечение, гипогликемия, анемия).
4.2. Коллапс.
Коллапс – угрожающая жизни острая сосудистая недостаточность, характеризующаяся резким снижением сосудистого тонуса, уменьшением объема циркулирующей крови, признаками гипоксии мозга и угнетением жизненно важных функций.
4.2.1. Причины коллапса у детей:
тяжелое течение острой инфекционной патологии (кишечная инфекция, грипп, пневмония, пиелонефрит и другие нозологические формы);
острая надпочечниковая недостаточность;
передозировка гипотензивных средств;
острая кровопотеря;
тяжелая травма;
ортостатический и эмоциональный коллапс у детей пубертатного возраста.
4.2.2. Условно выделяют 3 варианта коллапса:
симпатотонический,
ваготонический,
паралитический.
4.2.3. Неотложная помощь в зависимости от варианта коллапса:
4.2.3.1. уложить ребенка горизонтально на спину со слегка запрокинутой головой, обеспечить приток свежего воздуха;
4.2.3.2. обеспечить свободную проходимость верхних дыхательных путей;
4.2.3.3. ввести при явлениях симпатотонического коллапса:
2% раствор папаверина в дозе 0,1 мл/год жизни или дротаверин в дозе 0,1 мл/год жизни в/м или в/в;
при нейротоксикозе, острой надпочечниковой недостаточности гидрокортизон в разовой дозе 4 мг/кг или преднизолон в дозе 3-5 мг/кг.
4.2.3.4. при явлениях ваготонического и паралитического коллапса обеспечить доступ к периферической вене и ввести:
декстран/натрия хлорид или 0,9% раствор натрия хлорида из расчета 10-20 мл/кг массы в/в;
одновременно ввести глюкокортикоидные гормоны: преднизолон 5-10 мг/кг массы в/в или дексаметозон 0,3-0,6 мг/кг в/в, или гидрокортизон 10-20 мг/кг в/в;
при некупирующейся артериальной гипотензии:
повторно ввести в/в капельно 0,9% раствор натрия хлорида в объеме
10 мл/кг в сочетании с декстраном/натрия хлоридом в объеме 10 мл/кг под контролем ЧСС и АД;
ввести 1% раствор фенилэфрина 0,1 мл/год жизни в/в струйно медленно или 0,2% раствор норэпинефрина 0,1 мл/год жизни в/в капельно на 0,9% растворе натрия хлорида со скоростью 10-20 кап/мин под контролем АД.
4.2.3.4. при отсутствии эффекта от проводимых мероприятий:
в/в титрование допамина в дозе 8-10 мкг/кг/мин под контролем ЧСС и АД.
По показаниям – проведение СЛР.
Госпитализация в реанимационное отделение после оказания неотложных мероприятий.
4.3. Кардиогенный шок.
Клинический синдром, характеризующийся прогрессивным снижением сердечного выброса, генерализованным нарушением кровообращения, микроциркуляции, гемостаза, угнетением жизненно важных функций организма.
Неотложная помощь при кардиогенном шоке:
обеспечение свободной проходимости верхних дыхательных путей;
оксигенотерапия;
по показаниям перевод больного на ИВЛ;
ввести при падении артериального давления в/в капельно допамин 5-8 мкг/кг в мин или добутамин 5 мкг/кг в мин в 0,9% растворе хлорида натрия;
ввести в/в преднизолон из расчета 3-5 мг/кг;
ввести при наличии болевого синдрома 0,005% раствор фентанила в дозе 0,01 мг/кг или 1% раствор тримеперидина в дозе 0,1 мл/год жизни в/м (детям первых двух лет жизни – 50% раствор метамизола в дозе 0,1-0,2 мл/год в/в (или в/м) или трамадол 1-2 мг/кг в/м);
ввести при наличии психомоторного возбуждения 0,5% раствор диазепама из расчета 0,1-0,3 мг/кг в/в.
5. Нарушение сердечного ритма.
Все аритмии, приводящие к синдрому малого сердечного выброса и требующие экстренного вмешательства, делят на 3 группы:
желудочковые (трепетание и фибрилляция желудочков, желудочковая пароксизмальная тахикардия) аритмии;
брадикардии и брадиаритмии;
тахикардии и тахиаритмии.
Наличие аритмии является абсолютным показанием для ЭКГ мониторинга, так как её терапия зависит от характера нарушений ритма. В тех случаях, когда аритмия не сопровождается нарушениями гемодинамики, к экстренному вмешательству прибегать не рекомендуется.
На догоспитальном этапе экстренная терапия аритмий необходима в тех случаях, когда они ведут к синдрому малого сердечного выброса и выраженной артериальной гипотензии. Шок и отек легких, вызванные тахиаритмиями, являются жизненными показаниями к ЭИТ. Сердечные аритмии у детей могут осложнять некардиогенное заболевание и трудно распознаются на догоспитальном этапе.
5.1. Тахиаритмии.
5.1.1. Пароксизмальная тахикардия.
Пароксизмальная тахикардия – приступ внезапного учащения сердечного ритма более 200 ударов в мин у детей до 1 года, более 160 ударов в минуту у дошкольников и более 140 ударов в минуту у школьников, длящийся от нескольких минут до нескольких часов, с внезапным восстановлением ЧСС, имеющий специфические ЭКГ-проявления.
Основные причины приступа пароксизмальной тахикардии:
нарушения вегетативной регуляции сердечного ритма;
органические поражения сердца;
дизэлектрические нарушения;
психоэмоциональное и физическое напряжение.
Две основные формы:
наджелудочковая пароксизмальная тахикардия;
желудочковая пароксизмальная тахикардия.
Неотложная помощь при приступе наджелудочковой тахикардии.
Начать с рефлекторного воздействия на блуждающий нерв (если ребенок старше 7 лет и приступ начался не более 2 часов):
массаж каротидных синусов поочередный по 10-15 сек, начиная с левого, как самого богатого окончаниями блуждающего нерва;
прием Вальсальвы – натуживание на максимальном вдохе при задержке дыхания в течение 30 сек;
механическое раздражение глотки – провокация рвотного рефлекса.
Пробу Ашнера (давление на глазные яблоки) применять не рекомендуется из-за методических разноречий и опасности отслойки сетчатки.
Одновременно с рефлекторными пробами дать внутрь:
седативные препараты (настойку валерианы или пустырника в дозе 1 – 2 кап/год жизни).
При отсутствии эффекта — верапамил 0,25% раствор в/в из расчета 0,1 мг/кг массы или в возрастных дозировках: до 1 месяца 0,2-0,3 мл, до 1 года 0,3-0,4 мл, 1-5 лет 0,4-0,5 мл, 5-10 лет 1-1,5 мл, старше 10 лет 1,5-2 мл в/в на 0,9% растворе натрия хлорида (назначая верапамил, важно исключить желудочковую тахикардию из-за возможности её трансформации в фибрилляцию желудочков).
При отсутствии эффекта — верапамил 0,25% раствор повторить в той же дозировке через 15-20 мин.
При отсутствии эффекта через 15-20 мин ввести:
10 % раствор прокаинамида в/в в дозе 0,15-0,2 мл/кг совместно с 1% раствором фенилэфрина в дозе 0,1 мл/год жизни в/м (не более 1 мл) или при развивающейся сердечной недостаточности 0,025% раствор строфантина из расчета 0,03 мл/кг детям до 3 лет и в дозе 0,02-0,01 мл/кг детям старше 3 лет (не более 1 мл) в/в и 1% раствор фуросемида из расчета 1-2 мг/кг в/м или в/в;
глюкокортикоиды – преднизолон из расчета 1-3 мг/кг массы тела.
При отсутствии эффекта и нарастании симптомов сердечной недостаточности провести ЭИТ: начальная доза энергии у детей 2 Дж/кг, увеличивая до 4 Дж/кг.
5.1.2. Желудочковая пароксизмальная тахикардия.
Желудочковая пароксизмальная тахикардия – угрожающее жизни состояние и требующее экстренной терапии.
Неотложная помощь.
При нестабильной гемодинамике показана кардиоверсия.
При стабильной гемодинамике ввести:
2% раствор лидокаина из расчета 0,5-1 мг/кг в/в медленно на 0,9% растворе натрия хлорида.
При отсутствии эффекта через 10-15 мин введение препарата повторить в той же дозе.
При отсутствии эффекта и затянувшейся желудочковой тахикардии ввести в/в медленно прокаинамид 10% раствор в дозе 0,2 мл/кг совместно с 1% раствором фенилэфрина в/м в дозе 0,1 мл/год, но не более 1мл.
Противопоказаны сердечные гликозиды.
Показания к проведению ЭИТ:
неэффективность терапии антиаритмическими препаратами;
прогрессирующая в результате тахиаритмии сердечная недостаточность.
Госпитализация детей с пароксизмальной наджелудочковой тахикардией в соматическое отделение, при присоединении сердечной недостаточности – в отделение реанимации. Дети с желудочковой тахикардией срочно госпитализируются в реанимационное отделение.
5.1.3.. При пароксизме мерцания предсердий для восстановления синусового ритма:
ввести в/в 0,025 % раствор строфантина из расчета 0,03мл/кг массы тела для детей раннего возраста, 0,02-0,01 мл/кг – для более старшего возраста (всего не более 1 мл) или 0,25% раствор верапамила в/в из расчета 0,1 мг/кг массы или в возрастных дозировках: до 1 месяца 0,2 – 0,3 мл, до 1 года 0,3-0,4 мл, 1-5 лет 0,4-0,5 мл, 5-10 лет 1-1,5 мл, старше 10 лет 1,5-2 мл в/в на 0,9% растворе натрия хлорида;
госпитализация в стационар.
5.1.4. При пароксизме трепетания предсердий:
ЭИТ;
при невозможности ЭИТ — ввести в/в 0,025 % раствор строфантина из расчета 0,03 мл/кг массы тела для детей раннего возраста, 0,02-0,01 мл/кг – для более старшего возраста (всего не более 1 мл) или 0,25% раствор верапамила в/в из расчета 0,1 мг/кг массы или в возрастных дозировках: до 1 месяца 0,2-0,3 мл, до 1 года 0,3-0,4 мл, 1-5 лет 0,4-0,5 мл, 5-10 лет 1-1,5 мл, старше 10 лет 1,5-2 мл в/в на 0,9% растворе натрия хлорида;
госпитализация в стационар.
5.1.5. При пароксизме мерцания предсердий на фоне синдрома WPW:
ввести 10% раствор прокаинамида в/в в дозе 0,15-0,2 мл/кг совместно с 1% раствором фенилэфрина в дозе 0,1 мл/год жизни в/м, но не более 1 мл;
ЭИТ по показаниям;
госпитализация в стационар.
Сердечные гликозиды, блокаторы b-адренорецепторов, антагонисты кальция в этом случае не применяются.
5.1.6. При тахиаритмии на фоне синдрома слабости синусового узла для снижения частоты сокращения желудочков:
ввести в/в медленно 0,025% раствор строфантина из расчета 0,03 мл/кг массы тела для детей раннего возраста, 0,02-0,01 мл/кг – для более старшего возраста (всего не более 1 мл);
госпитализация в стационар.
5.1.7. Техника проведения ЭИТ:
оксигенотерапия;
провести премедикацию: ввести 0,005% раствор фентанила 1мл или 1% раствор тримеперидина 1мл, или 50% раствор метамизола 1-4 мл (в зависимости от возраста) в/в.
ввести диазепам 5 мг в/в и по 2 мг каждые 1-2 мин до засыпания;
контроль сердечного ритма;
ЭИТ: начальная доза энергии у детей 2 Дж/кг, увеличивая до 4 Дж/кг.
При проведении ЭИТ:
использовать хорошо смоченные прокладки или гель;
электроды должны соответствовать возрасту ребенка;
в момент нанесения разряда с силой прижать электроды к грудной стенке;
наносить разряд в момент выдоха, соблюдая правила техники безопасности;
при отсутствии эффекта повторить ЭИТ, удвоив энергию разряда;
при отсутствии эффекта повторить ЭИТ разрядом максимальной энергии;
при отсутствии эффекта ввести антиаритмический препарат, показанный при данной аритмии и повторить ЭИТ разрядом максимальной энергии.
ЭИТ при частоте сокращений желудочков менее 150 ударов в мин не проводится.
5.2. Брадиаритмии.
Диагностика выраженной брадикардии — 49 и менее ударов в 1 мин.
Дифференциальная диагностика — по ЭКГ.
Интенсивная терапия необходима при синдроме Морганьи—Адамса—Стокса (далее-МАС), шоке, отеке легких, артериальной гипотензии, ангинозной боли, нарастании эктопической желудочковой активности.
5.2.1. Неотложная помощь при синдроме МАС или асистолии — проводить СЛР согласно главе 1.
5.2.2. Неотложная помощь при брадикардии, вызвавшей сердечную недостаточность, артериальную гипотензию, неврологическую симптоматику, ангинозную боль или с уменьшением частоты сокращения желудочков либо увеличением эктопической желудочковой активности:
уложить больного с приподнятыми под углом 20° нижними конечностями;
ввести 0,1% раствор атропина через 3-5 мин по 1 мг в/в (до ликвидации брадиаритмии или общей дозы 0,04 мг/кг) — только детям после 6 лет жизни;
при возможности немедленная чрескожная электрокардиостимуляция (далее-ЭКС);
оксигенотерапия;
при отсутствии эффекта – в/в капельное введение 100 мг допамина в 250 мл 5% раствора глюкозы, или 1 мл 0,18 % раствора эпинефрина, постепенно увеличивая скорость до оптимальной частоты сокращения желудочков.
Контролировать ЭКГ при рецидивировании брадиаритмии.
Госпитализировать после стабилизации состояния.
Осложнения:
асистолия желудочков;
фибрилляция желудочков;
отек легких;
перфорация правого желудочка при ЭКС.
6. Гипертонический криз.
Гипертонический криз – внезапное повышение АД (систолического и/или диастолического) выше 95-99 перцентиля для конкретного возраста ребенка, сопровождающееся клиническими симптомами нарушения функции жизненно важных органов и/или нейровегетативных реакций, требующее немедленного его снижения (необязательно до нормальных значений).
Немедленной коррекции АД у детей требуют следующие состояния:
значительное повышение АД – выше 99 перцентиля;
появление угрожающих жизни симптомов и состояний:
гипертоническая энцефалопатия, отек мозга;
геморрагический или ишемический инсульт;
субарахноидальное кровоизлияние;
левожелудочковая недостаточность;
отек легких;
инфаркт миокарда;
острая почечная недостаточность.
Не рекомендуется быстро снижать АД, если есть указание на стойкую артериальную гипертензию в анамнезе. Безопасным считается снижение АД на 30% от исходного.
Неотложная помощь.
Уложить больного с приподнятым головным концом и обеспечить
проходимость верхних дыхательных путей.
Оксигенотерапия.
Дать сублингвально или внутрь нифедипин в дозе 0,25-0,5 мг/кг или каптоприл в дозе 0,1-0,2 мг/кг, или ввести 0,01% раствор клонидина в дозе 0,3-0,5-1 мл в зависимости от возраста в/м (или в/в) на 0,9% растворе натрия хлорида медленно в течение 5-7 мин. под контролем АД.
При возбуждении и выраженной нейровегетативной симптоматике ввести 0,5% раствор диазепама в дозе 0,1 мл/кг в/м.
При симптомах внутричерепной гипертензии (головная боль, рвота) ввести 1% раствор фуросемида в дозе 0,1-0,2 мл/кг (1-3 мг/кг) в/м или в/в.
В качестве вспомогательного средства по показаниям ввести 1% раствор бендазола из расчета 0,1-0,2 мл/год жизни в/м или в/в.
Ввести по показаниям (развитие ОСН) 2,5% раствор гексаметония из расчета детям 1-3 лет в дозе 1-3 мг/кг, старше 3 лет 0,5-1 мг/кг (применяется по показаниям и однократно, допустимо снижение АД не более чем на 40% от исходного уровня);
Госпитализация в реанимационное отделение или палату интенсивной терапии после оказания неотложной помощи.
7. Вегето-сосудистые кризы (далее-ВСК).
Вегето-сосудистые кризы – это психовегетативные синдромы, возникающие в результате функциональных и морфологических повреждений глубинных структур головного мозга и проявляющиеся разнообразными вегето-невротическими и эндокринно-метаболическими симптомами.
Различают 5 клинических форм ВСК:
симпатоадреналовый криз,
ваготонический криз,
истероподобный (обморочно-тетанический) криз
мигренеподобный криз
смешанный криз.
Неотложная помощь при симпатоадреналовом кризе:
успокоить больного, обеспечить доступ свежего воздуха;
дать внутрь настойку валерианы 1-2 кап/год жизни;
при выраженном беспокойстве – диазепам 0,5% раствор в дозе 0,1 мг/кг в/м или в/в;
ввести 50% раствор метамизола 0,1 мл/год жизни в/м;
Неотложная помощь при ваготоническом кризе:
уложить больного, согреть, обеспечить доступ свежего воздуха;
ввести 10% раствор кофеина 0,1 мл/год жизни п/к.
при выраженной брадикардии или длительно некупирующемся кризе ввести 0,1% раствор атропина 0,1 мл/год жизни в/м или в/в (не более 1 мг).
Неотложная помощь при истероподобном кризе или «судорожной готовности»:
ввести 0,5% раствор диазепама в дозе 0,1 мг/кг в/м или в/в.
Неотложная помощь при мигренеподобном кризе:
ввести метамизол 50% раствор с дифенгидрамином 1% раствор из расчета 0,1 мл/год жизни и папаверином 2% раствор из расчета 0,1-0,2 мл/год жизни в/м;
ввести фуросемид 1% раствор из расчета 1-2 мг/кг в/м или в/в;
ввести метоклопрамид 0,5% раствор из расчета 0,01 мг/кг в/м или в/в.
Показания к госпитализации:
невозможность или неуверенность в точности постановки диагноза;
тяжелый, некупирующийся криз;
кризы у детей дошкольного возраста на фоне стойкой артериальной гипотонии.
Источник