- Синдром конского хвоста
- Причины
- Симптомы
- Диагностика
- Лечение
- Корешковый синдром поясничного отдела
- Причины
- Факторы риска развития поясничной радикулопатии:
- Симптомы
- Паттерны боли
- Диагностика
- Лечение
- Консервативное лечение:
- Хирургическое лечение
- Некоторые хирургические процедуры, используемые для лечения поясничной радикулопатии:
- Прогноз
- Корешковый синдром шейного отдела
- Причины цервикальной радикулопатии
- Симптомы
- Виды цервикальной радикулопатии
- Диагностика
- Инструментальные методы диагностики
- Лечение
- Хирургическое лечение
Синдром конского хвоста
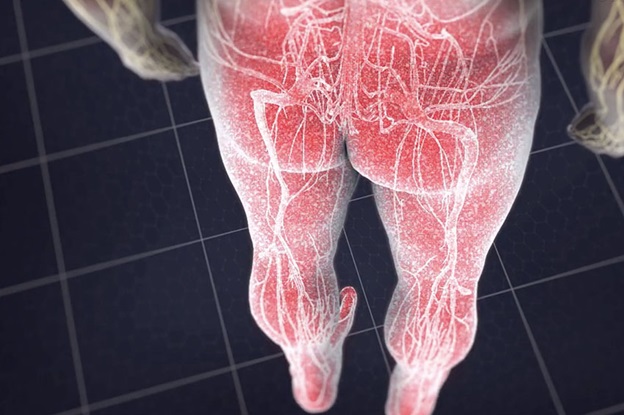
Конский хвост -это пучок нервных корешков, который отходит от спинного мозга на поясничном уровне и участвует в иннервации толстой и прямой кишки, половых органов, промежности, нижних конечностей. Он состоит из 10 пар спинномозговых нервов и по виду действительно напоминает конский хвост.
Синдром конского хвоста -это редкое, но очень серьезное заболевание, причиной которого является выраженное сдавливание (компрессия) корешков, приводящее к их отеку, нарушению функций и при отсутсвии лечения к необратимому повреждению.
Причины
Причиной сдавления корешков конского хвоста может быть:
- гигантская грыжа диска (наиболее частая причина болезни)
- гематома в позвоночном канале
- опухоль позвоночника
- воспаление позвоночного столба
- осложненная травма позвоночного столба, приводящачая к сдавливанию конского хвоста
При синдроме конского хвоста необходимо проведение экстренной нейрохирургической операции, иначе пациент может остаться на всю жизнь инвалидом.
Симптомы
- Выраженная боль в спине
- Выраженная корешковая боль в ногах
- Слабость в ногах (вплоть до паралича)
- Снижение чувствительности в ногах и промежности
- Нарушение функции тазовых органов (недержание мочи, расстройства дефекации, эректильная дисфункция)
В большинстве случаев синдром конского хвоста характеризуется острым началом и все вышеописанные симптомы проявляются в течение 24 часов.
У небольшой части пациентов синдром конского хвоста развивается в течение нескольких месяцев (например, при сдавлении нервных корешков растущей опухолью позвоночника или при быстропрогрессирующем стенозе позвоночного канала).
Диагностика
Для подтверждения диагноза синдрома конского хвоста требуется проведение незамедлительной магнитно-резонансной томографии (МРТ). Выявление сдавления структур конского хвоста, отек корешков конского хвоста является показанием к экстреной операции.
Лечение
Только экстренная хирургическая операция (декомпрессия нервных корешков) позволяет сохранить функцию нервных волокон конского хвоста и привести к полному выздоровлению. Если после началом заболевания и хирургическим вмешательством прошло более 24 часов возможно необратимое сохранение неврологического дефицита в виде паралича конечностей и тазовых расстройств.
Источник
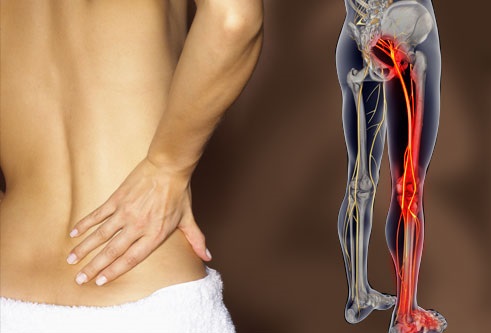
Корешковый синдром поясничного отдела
Поясничная радикулопатия (корешковый синдром) – это неврологическое состояние обусловленной компрессией одного из корешков L1-S1, для которого характерно наличие боли в пояснице с иррадиацией в ногу. Компрессия корешка может проявляться не только болью (иногда простреливающего характера), но и нарушением чувствительности онемением, парестезиями или мышечной слабостью. Радикулопатия( корешковый синдром) может возникать в любой части позвоночника, но она наиболее часто он возникает в поясничном отделе . Люмбо-сакральная радикулопатия встречается примерно у 3-5% населения, как у мужчин так и женщин, но ,как правило, у мужчин синдром встречается в возрасте 40 лет, а у женщин синдром развивается в возрасте от 50 до 60 лет. Лечение корешкового синдрома пояснично-крестцового отдела позвоночника может быть проведено как помощью консервативных методов, так и с использованием оперативных техник.
Причины
Любые морфологические образования или патологические процессы, которые приводят к компрессионному воздействию на нервный корешок, могут стать причиной корешкового синдрома.
Основными причинами поясничной радикулопатии являются:
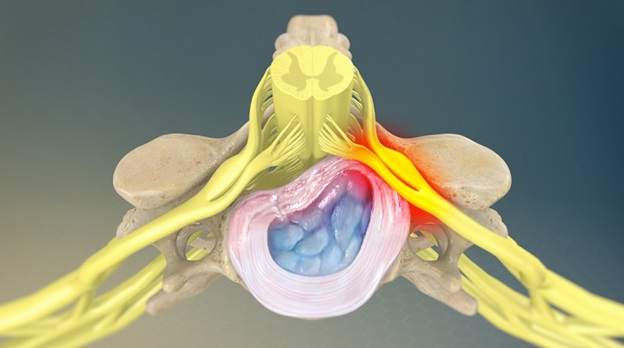
- Грыжа диска или протрузия могут оказывать давление на нервный корешок и приводить к воспалению в области корешка.
- Дегенеративное заболевание суставов позвоночника, приводящее к образованию костных шипов на фасеточных суставах, что может привести к сужению межпозвоночного пространства, что будет оказывать компрессионное воздействие на нервные корешок.
- Травма или мышечный спазм могут оказывать давление на корешок и появлению симптоматики в зоне иннервации .
- Дегенеративное заболевание дисков, которое приводит к износу структуры межпозвоночных дисков, и уменьшению высоты дисков, что может привести к уменьшению свободного пространства в межпозвоночном отверстии и компрессии корешка на выходе из позвоночного столба.
- Спинальный стеноз
- Опухоли
- Инфекции или системные заболевания
У пациентов моложе 50 лет наиболее частой причиной корешкового синдрома в поясничном отделе позвоночника является грыжа межпозвоночного диска. После 50 лет корешковая боль часто вызвана дегенеративными изменениями позвоночника (стеноз межпозвоночного отверстия).
Факторы риска развития поясничной радикулопатии:
- возраст (45-64 года)
- курение
- психический стресс
- Напряженная физическая активность (частый подъем тяжестей)
- Вождение или вибрационное воздействие
Симптомы
Симптомы, возникающие в результате корешкового синдрома (радикулопатии), локализуются в зоне иннервации конкретного корешка.
- Боль в спине с иррадиацией в ягодицу, ногу и простирающаяся вниз позади колена, в стопу — интенсивность боли зависит от корешка и степени компрессии.
- Нарушение нормальных рефлексов в нижней конечности.
- Онемение или парестезия (покалывание) могут наблюдаться от поясницы до стопы, в зависимости от зоны иннервации пораженного нервного корешка.
- Мышечная слабость может возникать в любой мышце, которая иннервируется защемленным нервным корешком. Длительное давление на нервный корешок может вызвать атрофию или потерю функции конкретной мышцы .
- Боль и местная болезненность локализуются на уровне поврежденного корешка.
- Мышечный спазм и изменения позы в ответ на компрессию корешка.
- Боль усиливается при нагрузке и уменьшается после отдыха
- Потеря возможности совершать определенные движения туловищем: невозможность разгибаться назад, наклоняться в сторону локализации компрессии или долго стоять.
- Если компрессия значительная, то могут быть затруднительны такие виды активности как сидение, стояние и ходьба.
- Изменение нормального лордоза поясничного отдела позвоночника.
- Развитие стенозоподобных симптомов.
- Скованность в суставах после периода отдыха.
Паттерны боли
- L1 — задняя, передняя и внутренняя поверхность бедра.
- L2 — задняя, передняя и внутренняя поверхность бедра.
- L3 — задняя и передняя, ??а внутренняя поверхность бедра с распространением вниз .
- L4 — задняя и передняя поверхность бедра, к внутренней поверхности голени, в стопу и большой палец стопы .
- L5 – По заднебоковой части бедра, передней части голени, верхней части стопы и среднего пальцы стопы
- S1 S2 – Ягодица, задняя часть бедра и голени.
Начало появления симптомов у пациентов с пояснично-крестцовой радикулопатией (корешковым синдромом) часто бывает внезапным и включает боль в пояснице.
Сидение, кашель или чихание могут усугубить боль, которая распространяется от ягодицы по задней поверхности голени, лодыжки или стопы.
Необходимо быть бдительным при наличии определенных симптомов (красных флажков). Такие красные флажки могут означать более тяжелое состояние, требующее дальнейшего обследования и лечения (например, опухоль, инфекция). Наличие лихорадки, потери веса или ознобов требует тщательного обследования.
Возраст пациента также является фактором при поиске других возможных причин симптоматики у пациента. Лица моложе 20 лет и старше 50 лет подвержены повышенному риску возникновения более серьезных причин боли (например, опухоли, инфекции).
Диагностика
Первичный диагноз корешкового синдрома пояснично-крестцового отдела позвоночника выставляется на основании симптоматики истории болезни и данных физического обследования (включая тщательное изучение неврологического статуса). Тщательный анализ моторной, сенсорной и рефлекторной функций позволяет определить уровень поражения нервного корешка.
Если пациент сообщает о типичной односторонней иррадиирущей боли в ноге и есть один или несколько положительных результатов неврологического теста, то тогда диагноз радикулопатии очень вероятен.
Тем не менее, существует ряд состояний, которые могут проявляться схожими симптомами. Дифференциальную диагностику необходимо проводить со следующими состояниями:
- Псевдорадикулярный синдром
- Травматические повреждения дисков в грудном отделе позвоночника
- Повреждения дисков в пояснично-крестцовом отделе
- Стеноз позвоночного канала
- Cauda equina
- Опухоли позвоночника
- Инфекции позвоночника
- Воспалительные / метаболические причины — диабет, анкилозирующий спондилоартрит, болезнь Педжета, арахноидит, саркоидоз
- Вертельный бурсит
- Интраспинальные синовиальные кисты
Для постановки клинически достоверного диагноза, как правило, требуются инструментальные методы диагностики:
- Рентгенография – может обнаружить наличие дегенерации суставов, определить переломы, пороки развития костей, артрит, опухоли или инфекции.
- МРТ — ценный метод визуализации морфологических изменений в мягких тканях, включая диски, спинной мозг и нервные корешки.
- КТ (МСКТ) предоставляет полноценную информации о морфологии костных структур позвоночника и визуализацию спинальных структур в поперечном сечении.
- ЭМГ (ЭНМГ) Электродиагностические (нейрофизиологические) исследования необходимы для исключения других причин сенсорных и двигательных нарушений, таких как периферическая невропатия и болезнь моторных нейронов
Лечение
Лечение корешкового синдрома пояснично-крестцового отдела позвоночника будет зависеть от тяжести симптоматики и клинических проявлений. Чаще всего, используется консервативное лечение, но в определенных случаях бывает необходимо хирургическое лечение.
Консервативное лечение:
- Покой: необходимо избегать действий, которые вызывают боль (наклон, подъем, скручивание, поворот или наклон назад. Покой необходим при остром болевом синдроме
- Медикаментозное лечение: противовоспалительные, обезболивающие препараты, миорелаксанты.
- Физиотерапия. При остром болевом синдроме эффективно применение таких процедур как криотерапия или хивамат. Физиотерапия позволяет уменьшить боль и воспаление спинальных структур. После купирования острого периода физиотерапия проводится курсами( ультразвук, электростимуляция, холодный лазер, и др.).
- Корсетирование. Использование корсета возможно при остром болевом синдроме для уменьшения нагрузки на нервные корешки, фасеточные суставы, мышцы поясницы. Но длительность ношения корсета должна быть непродолжительной, так как продолжительная фиксация может привести к атрофии мышц.
- Эпидуральные инъекции стероидов или инъекции в область фасеточных суставов используются для уменьшения воспаления и купирования боли при выраженном корешковом синдроме.
- Мануальная терапия. Манипуляции позволяют улучшить мобильность двигательных сегментов поясничного отделе позвоночника , снять избыточное напряжение мышц . Использование методов мобилизации также помогает модулировать боль.
- ЛФК. Физические упражнения включают упражнения на растяжку и укрепление мышц . Программа упражнений позволяет восстановить подвижность суставов, увеличить диапазон движений и усилить мышцы спины и брюшной полости. Хороший мышечный корсет позволяет поддерживать, стабилизировать и уменьшать напряжение на спинномозговые суставы, диски и снизить компрессионное воздействие на корешок. Объем и интенсивность физических упражнений должны увеличиваться постепенно для того, чтобы избежать рецидивов симптоматики.
Иглорефлексотерапия. Этот метод широко используется в лечении корешкового синдрома в пояснично-крестцовом отделе позвоночника и помогает как снизить симптоматику в остром периоде, так и входит в комплекс реабилитации.
- Для того чтобы добиться стойкой ремиссии и восстановления функциональности позвоночника и двигательной активности в полном объеме необходимо, чтобы пациент после прохождения курса лечения продолжал самостоятельные занятия, направленные на стабилизацию позвоночника. Программа упражнений должна быть индивидуальной .
Хирургическое лечение
Оперативные методы лечения корешкового синдрома в пояснично-крестцовом отделе позвоночника необходимы в тех случаях, когда есть устойчивость к консервативному лечению или имеются симптомы, свидетельствующие о выраженной компрессии корешка такие как:
- Усиление радикулярной боли
- Признаки усиления раздражения корешка
- Слабость и атрофия мышц
- Недержание или нарушение функции кишечника и мочевого пузыря
При нарастании симптоматики, может быть показано хирургическое вмешательство, для того чтобы снять компрессию и удалить дегенеративные ткани, которые оказывают воздействие на корешок. Хирургические методы лечения корешкового синдрома в пояснично-крестцовом отделе позвоночника будут зависеть от того, какая структура вызывает компрессию . Как правило, эти методы лечения включают какой-либо способ провести декомпрессию корешка , либо стабилизировать позвоночник.
Некоторые хирургические процедуры, используемые для лечения поясничной радикулопатии:
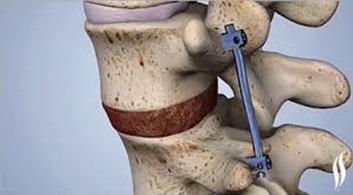
- Фиксация позвонков (спондилодез — передний и задний)
- Поясничная ламинэктомия
- Поясничная микродискэктомия
- Ламинотомия
- Трансфораминальныйпоясничный интеркорпоральный спондилодез
- Имплантация кейджа
- Коррекция деформации
Прогноз
В большинстве случаев удается лечить корешковый синдром в пояснично-крестцовом отделе позвоночника консервативно (без хирургического вмешательства) и восстановить трудоспособность. Продолжительность лечения может варьироваться от 4 до 12 недель в зависимости от тяжести симптомов. Пациентам обязательно необходимо продолжать в домашних условиях выполнять упражнения для улучшения осанки, а также на растяжение, усиление и стабилизацию. Эти упражнения необходимы для лечения состояния, вызвавшего корешковый синдром.
Источник
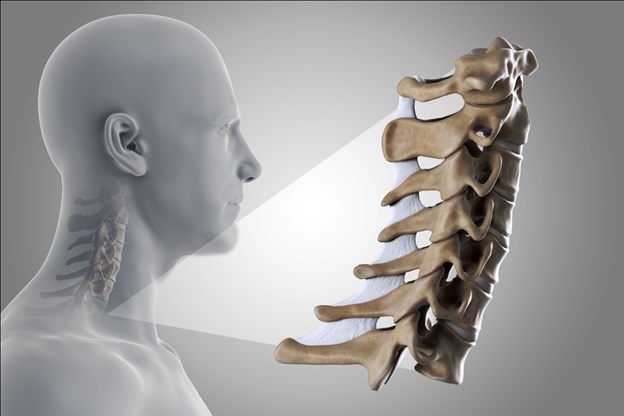
Корешковый синдром шейного отдела
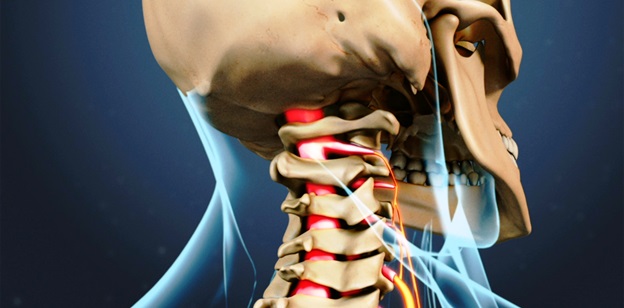
Корешковый синдром шейного отдела позвоночника (цервикальная радикулопатия) — это клиническое описание боли и / или неврологических симптомов, вызванных различными патологиями, при которых происходит компрессия корешков в шейном отделе позвоночника.
Цервикальная радикулопатия встречается гораздо реже, чем радикулопатия поясничного отдела позвоночника. Ежегодная заболеваемость составляет примерно 85 случаев на 100 000 населения. У более молодого населения корешковый синдром (радикулопатия) шейного отдела позвоночника является следствием грыжи диска или острой травмы, вызывающей местное воздействие на нервный корешок. Грыжа диска составляет 20-25% случаев цервикальной радикулопатии. У пациентов старшего возраста шейная радикулопатия часто является результатом сужения межпозвоночных суставов из-за образования остеофитов, снижения высоты диска, дегенеративных изменений в унковертебральных суставах. Лечение корешкового синдрома шейного отдела позвоночника может быть как консервативным, так и оперативным, в зависимости от клинической картины и генеза компрессии.
Спинномозговые корешки (С1 — С8) выходят из шейного отдела позвоночника и затем разветвляются, осуществляя иннервацию мышц верхних конечностей (плеч, рук, кистей), что позволяет им функционировать. Они также несут чувствительные волокна к коже, что обеспечивает чувствительность кожи в зоне иннервации .
При раздражении корешков шейного отдела позвоночника, при воспалении или компрессии, появляются боли в шее с иррадиацией в руки, нарушения чувствительности, мышечная слабость в зоне иннервации поврежденного корешка.
Симптомы корешкового синдрома в шейном отделе позвоночника могут развиваться внезапно или постепенно, и периоды обострения сменяются ремиссией.
Причины цервикальной радикулопатии
Любое патологическое состояние, которое каким-то образом сжимает или раздражает нервный корешок в шейном отделе позвоночника, может вызвать цервикальную радикулопатию.
Наиболее распространенными причинами являются:
- Грыжа диска. Если внутренний материал межпозвонкового выпячивается и раздражает близлежащий корешок в шейном отделе, то возможно развитие корешкового синдрома (цервикальной радикулопатии). Если у молодого человека (20 или 30 лет) имеется цервикальная радикулопатия, наиболее вероятной причиной является грыжа межпозвоночного диска.
- Цервикальный стеноз позвоночника. Как часть дегенеративного процесса шейного отдела позвоночника, изменения в спинномозговых суставах могут привести к уменьшению пространства в позвоночном канале. Спинальный стеноз является распространенной причиной симптомов корешкового синдрома в шейном отделе позвоночника шейки у людей старше 60 лет.
- Остеохондроз (дегенеративное заболевание дисков). По мере дегенерации дисков в шейном отделе позвоночника, диски становятся более плоскими и жесткими и не поддерживают позвоночник. У некоторых людей этот дегенеративный процесс может привести к воспалению или поражению близлежащего нервного корешка. Цервикальная дегенеративная болезнь дисков является общей причиной радикулопатии у людей старше 50 лет.
- Цервикальная радикулопатия может быть вызвана другими состояниями, при которых возникают условия для компрессионного воздействия на нервные корешки или вызывать повреждение шейных нервных корешков, такими как: опухоли, переломы, инфекции или саркоидоз, синовиальная киста, синовиальный хондроматоз фасеточных суставов, гигантоклеточный артериит корешковых сосудов.
- К факторам, связанным с повышенным риском развития корешкового синдрома шейного отдела позвоночника, относятся: тяжелый ручной труд, требующий подъема более чем 10 кг, курение и длительное вождение или работа с вибрационным оборудованием.
Симптомы
Симптомы корешкового синдрома шейного отдела позвоночника шейки обычно включают боль, слабость или онемение в областях, находящихся в зоне иннервации пораженного корешка. Боль может ощущаться только в одной области, например в плече, или распространяться по всей руке и в пальцы кисти .
Тип боли также может варьироваться. Некоторые пациенты описывают тупую, постоянную боль. Однако другие пациенты описывают боль как острую (ножевую) или сильное жжение.
Пациенты могут ощущать покалывание пальцев, что также может сопровождаться онемением. Ощущение онемения или слабости в руке также может повлиять на способность захватывать или поднимать объекты, а также выполнять другие повседневные задачи, такие как написание, одевание одежды.
Определенные движения шеи, такие как разгибание шеи назад, наклон шеи или ротация, могут увеличить боль. Некоторые пациенты отмечают, что боль уменьшается, когда они кладут руку за голову; движение может снимать давление на нервный корешок, что, в свою очередь, уменьшает выраженность симптомов.
Виды цервикальной радикулопатии
Симптомы при корешковом синдроме в шейном отделе позвоночника зависят от того, какой корешок подвержен компрессии шейки. Например, C6-радикулопатия возникает, когда повреждается нервный корешок , который выходит над C6-позвонком.
В то время как специфические симптомы у любого пациента могут широко варьироваться, существуют характерные симптомы для каждого уровня поражения корешка:
- Радикулопатия C5 -может вызывать боль и / или слабость в плечах и руках. Характерный симптом- это дискомфорт около лопаток, онемение или покалывание бывает редко .
- Радикулопатия C6 (одна из наиболее распространенных) вызывает боль и / или слабость по всей длине руки, включая бицепсы, запястье, большой и указательный палец.
- Радикулопатия C7 (наиболее распространенная) вызывает боль и / или слабость от шеи до кисти и может включать трицепсы и средний палец.
- Радикулопатия C8 вызывает боль от шеи к руке. Пациенты могут испытывать слабость в руке, а боль и онемение могут распространяться вдоль внутренней стороны кисти, безымянного пальца и мизинца.
- При одновременном поражении нескольких корешков возможна комбинация симптомов
- Симптомы могут усиливаться при выполнении определенных действий, таких как длительное нахождение в положении с наклоном шеи (работа на компьютере) и уменьшаться в состоянии покоя.
- Но в некоторых случаях, симптомы могут стать постоянными и не уменьшаться, когда шея находится в поддерживаемом положении покоя.
Для подбора адекватной тактики лечения корешкового синдрома в шейном отделе позвоночника необходимо правильно идентифицировать причину симптомов. Например, цервикальная радикулопатия и синдром запястного канала могут иметь похожие симптомы, такие как боли в руке и онемение, поэтому необходимо точно определить генез симптоматики, что позволит прицельно воздействовать на фактический источник проблемы.
Диагностика
При наличии таких симптомов как боль в шее или связанные с ней симптомы, такие как покалывание, слабость или онемение плеча, руки и / или кисти, врач, скорее всего, начнет со следующего:
- История пациента. Врач собирает подробную информацию о наличии любых предшествующих или текущих заболеваниях или состояниях, несчастных случаях или травмах, семейной истории и образе жизни. Это позволяет получить более полное представление о том, что может потребоваться для дальнейшего обследования.
- Физический осмотр. Врач на основании осмотра и пальпации определяет наличие аномалий, болезненных участков, а также диапазон движений и силу мышц шеи.
- Сперлинг(Spurling) тест позволяет врачу определить, может ли компрессия шейного отдела позвоночника спровоцировать или (временно) ухудшить корешковые симптомы у пациента. Этот тест обычно проводится так: пациент наклоняет голову в сторону, где появились симптомы, а затем врач рукой оказывает мягкое давление на верхнюю часть головы. Этот процесс приводит к сужению фораминальных отверстий, откуда выходят нервные корешки и это приводит к воспроизведению корешковых симптомов, которые испытывал пациент. Если тест Сперлинга воспроизводит корешковые симптомы, то, вероятно, имеет место цервикальная радикулопатия.
- Пациентам, у которых уже есть признаки цервикальной миелопатии (компрессия спинного мозга) или корешковые симптомы появились после эпизода травмы (и, следовательно, могут быть переломы), тест Спурлинга проводить не рекомендуется.
Инструментальные методы диагностики
- Рентгенографияшейного отдела позвоночника обычно является первым методом диагностики корешкового синдрома и позволяет обнаружить наличие травм, остеофитов, сужение пространства между позвонками. Рентгенография считается наиболее оптимальным начальным исследованием у всех пациентов с хронической болью в шее.
- КТ (МСКТ)
КТ-сканирование обеспечивает хорошую визуализацию морфологии костей и может быть полезным диагностическим инструментом для оценки острых переломов. Точность диагностики грыж дисков в шейном отделе позвоночника при КТ –визуализации колеблется от 72-91% .
КТ-сканирование с миелографией имеет точность, приближающуюся к 96% при диагностике грыжи диска шейного отдела позвоночника. Кроме того, использование контрастного материала позволяет визуализировать субарахноидальное пространство и оценить состояние спинного мозга и нервных корешков.
МРТ стала методом выбора для визуализации шейного отдела позвоночника и позволяет обнаружить значительную часть патологий мягких тканей, например грыжу диска. МРТ может обнаруживать разрывы связок или секвестрацию грыжи диска, что не может быть обнаружено с помощью других методов визуализации. МРТ может хорошо визуализировать весь спинной мозг, нервные корешки и позвоночный столб . Было обнаружено, что МРТ достаточно информативный метод оценки количества спинномозговой жидкости (CSF), окружающей тяж спинного мозга , при обследовании пациентов с стенозом спинального канала:
Электродиагностические методы исследования важны для выявления физиологических нарушений нервного корешка и исключения других неврологических причин симптоматики у пациента. Было показано, что ЭМГ ( ЭНМГ) исследование полезно при диагностике радикулопатии и хорошо коррелирует с результатами миелографии и хирургического лечения.
Лечение
Консервативное лечение корешкового синдрома шейного отдела позвоночника может включать в себя следующие методы лечения:
Отдых или изменение активности. Ношение шейного воротника во время острого болевого синдрома. Часто цервикальная радикулопатия разрешается сама по себе, особенно если симптомы незначительны. Ограничение напряженных действий, таких как занятия, спортом или подъем тяжелых предметов или улучшение осанки во время сидения или вождения, иногда может быть достаточно в качестве лечения.
ЛФК. Физические упражнений и растяжки могут помочь облегчить симптомы. Врач ЛФК может разработать индивидуальный план для конкретного пациента. ЛФК — наиболее эффективный метод лечения корешкового синдрома как в краткосрочной, так и в долгосрочной перспективе. Упражнения, направленные на открытие межпозвонкового отверстия, являются лучшим выбором для снижения воздействия компрессии на корешок Упражнения, такие как контралатеральная ротация и латеральное сгибание, относятся к простейшим формам упражнений, которые эффективны для уменьшения симптомов корешкового синдрома и увеличивают объем движений в шее. Также могут выполняться упражнения для усиления мышц, что позволит улучшить стабильности шеи и снизить риск развития раздражения нервного корешка в будущем, если компрессия корешка не обусловлена причинами, при которых ЛФК не оказывает лечебного эффекта. На начальных этапах лечения усиление мышц должно быть ограничено изометрическими упражнениями в вовлеченной верхней конечности. Как только острые симптомы будут устранены, можно начинать прогрессивное изотоническое укрепление. Первоначально, упражнения с отягощением должны проводиться с небольшим весом и частыми повторениями (15-20 повторений). Заниматься ЛФК необходимо в течение продолжительного времени, периодически корректирую объем и интенсивность нагрузок с врачом ЛФК.
Медикаменты. Для уменьшения симптомов боли возможно использование различных противовоспалительных препаратов ( диклофенак, мовалис, ибупрофен) миорелаксантов.
Если лекарственные препараты этой группы не оказывают эффекта, то возможно подключение опиоидов на короткий промежуток времени.
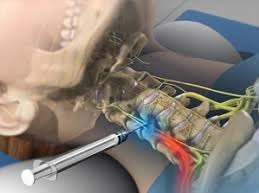
Шейные эпидуральные инъекции стероидов используются у пациентов с рефрактерностью к другим методам лечения. При правильном выполнении опытными врачами под рентгеновским контролем в большинстве случаев корешкового синдрома в шейном отделе удается добиться достаточно хорошего эффекта .
Мануальная терапия. Манипуляции при мануальной терапии позволяют снять блоки и улучшить мобильность двигательных сегментов и таким образом уменьшить симптоматику .
Тракционная терапия. Скелетное вытяжение достаточно часто применяется при лечении корешкового синдрома в шейном отделе позвоночника. Тракции выполняются на специализированных тракционных столах с контролируемой нагрузкой. Тракция позволяет немного уменьшить компрессию корешка за счет увеличения расстояния между позвонками. •
Иглорефлексотерапия, наравне с другими методами, используется в лечении корешкового синдрома в шейном отделе позвоночника. Этот метод лечения позволяет улучшить проводимость в нервных волокнах, уменьшить боль и восстановить чувствительность .
Физиотерапия. Современные методики физиотерапии, такие как криотерапия или Хивамат, также как и традиционные методы ( электрофорез, фонофорез ) широко используются как в острой стадии корешкового синдрома, так и в комплексе реабилитационных методик.
Хирургическое лечение
Если консервативные методы лечения не обеспечивают снижение боли или если такие неврологические симптомы, как онемение и слабость рук, продолжают прогрессировать, то тогда можно рассмотреть вопрос о хирургическом вмешательстве.
Наиболее часто в лечении цервикальной радикулопатии применяются следующие оперативные методики:
Передняя цервикальная дискэтомия и фиксация. Эта операция проводится через небольшой разрез в передней части шеи для удаления грыжи диска , а затем проводится фиксация этого двигательного сегмента шейного отдела позвоночника, что позволяет обеспечить стабильность позвоночника . Это наиболее распространенная операция для декомпрессии корешка .
Замена межпозвонкового диска на искусственный диск. Эта методика позволяет заменить фиксацию позвонков. Потенциальным преимуществом этой методики является то, что она направлена ??на поддержание мобильности на этом уровне шейного отдела позвоночника, а не на сращивание двух позвонков.
Хирургическое лечение корешкового синдрома в шейном отделе позвоночника позволяет эффективно снизить симптоматику и восстановить проводимость по нервным волокнам. По данным статистики коэффициент эффективности составляет от 80% до 90% . Как и при любой операции, есть некоторые риски, но чаще всего польза оперативного лечения перевешивает риски.
Источник