Как распознать беременность при установленной спирали?
Как распознать беременность при установленной спирали?
Спираль — надежное средство защиты от беременности. Но гарантировать на 100% эффективность нельзя. Данный контрацептив выпускается в двух видах:
• содержащий медную, серебряную или золотую проволочку;
• с добавлением синтетических производных гормона прогестерона.
Спираль — качество, надежность, предостережение.
Гинекологи в различных регионах страны изредка сталкиваются с наступлением беременности у женщины во время использования спирали как противозачаточного средства. Процент небольшой, но стоит подумать о своей безопасности.
Средство защиты представляет собой конструкцию, оснащенную усиками. Самыми результативными признаны спирали, содержащие прогестерон, что создает дополнительную защиту. Но в трех случаях из ста существует возможность того, что плодное яйцо окажется в эндометрии матки.
Воздействие контрацептива осуществляется в направлениях:
• он способствует сокращению матки, фаллопиевых труб, изгоняя яйцеклетку и не давая ей возможности закрепляться в стенках органа;
• меняет качество клеток эндометрия и слизи, выделяемой в шейке;
• воздействует на ткани ионами серебра, меди или золота;
• травматическое действие спирали на эндометрий препятствует закреплению будущего плода.
Почему происходит оплодотворение?
Причины наступления оплодотворения могут не зависеть от качества и правильности установки спирали, если женщина не заметила ее выпадение или смещение в сторону. Устанавливая конструкцию, врач выводит во влагалище усики. Таким образом, женщина способна проверять правильность положения спирали.
Признаки наступившей беременности
Контрацептив — это механическое средство, которое не может контролировать процесс овуляции. Чтобы не допустить наступления зачатия, женщине рекомендуется записывать даты менструального цикла, обращать внимание на любые сбои, наступившие в организме и обращаться к гинекологу.
Симптомы беременности, наступившей при наличии спирали ничем не отличаются от признаков желанного зачатия:
• приступы тошноты в утренние часы после сна;
• внезапное головокружение;
• отсутствие менструации;
• легкое повышение температуры;
• непонятная сонливость;
• слабость и утомляемость;
• боли в нижней части живота;
• рези при мочеиспускании;
• повышение или, наоборот, отсутствие аппетита.
Что делать, если произошло оплодотворение?
При наличии любого из этих признаков следует обратиться к специалисту в медицинское учреждение. После исследования с помощью новейшей аппаратуры пациентка сможет выбрать один из двух путей — рожать или прервать незапланированную беременность.
Если принято решение рожать, надо быть готовой к некоторым трудностям. Врачи решат вопрос по поводу удаления спирали или ее сохранения, чтобы не принести вреда здоровью мамы и будущего ребенка. Поэтому женщина должна в течение беременности обязательно находиться под наблюдением гинеколога.
Спираль способна оказывать травмирующее воздействие на стенки и ткани матки, которая начинает быстрее сокращаться от присутствия чужеродного элемент. Это стимулирует выкидыш. Усики, которые остаются во влагалище, сами по себе могут стать причиной инфицирования женских детородных органов. Другим важным моментом становится факт наличия контрацептива, ограничивающего развитие плода. Обследовав женщину, врач, возможно, решит удалить спираль. При возникновении в организме воспалительного процесса лучше прервать наступившую беременность.
Если тревожные признаки отсутствуют, то есть вариант выносить малыша до родов, так как через три месяца возможность выкидыша начинает снижаться.
Осложнения и последствия использования спирали
Чужеродное тело, попадая в организм женщины, может иметь неприятные последствия:
• ощущение боли внизу живота;
• обильные менструальные кровотечения;
• вероятность попадания болезнетворных микроорганизмов в половые пути;
• повышение риска развития эндометриоза.
Тяжелым и неприятным последствием может стать внутриматочная беременность. Происходит это по причине того, что контрацептив мешает прикрепиться оплодотворенному яйцу в полости матки. При любых болях или кровотечении необходимо незамедлительно вызывать «скорую помощь», обращаться в стационар.
Нахождение спирали в организме требует от женщины соблюдения правил безопасности:
• исключать случайные половые контакты, чреватые заражением инфекциями, венерическими заболеваниями;
• каждые 6 месяцев посещать гинеколога и обследоваться;
• контролировать правильное расположение спирали.
При любых негативных изменениях врач устранит спираль и назначит необходимое лечение или предпримет профилактические меры.
Источник
Поставили спираль чувствую усики
1. Аббревиатуры:
• Внутриматочная система (ВМС)
• Левоноргестрел-высвобождающая внутриматочная система (ЛНГ-ВМС)
2. Определение:
• ВМС:
о Устройство устанавливается в полость матки с целью предупреждения беременности
о Т-образная полиэтиленовая основа с полиэтиленовыми однонитевыми усиками
о В США представлены два типа ВМС:
— Медьсодержащие (Paragard, Ortho-McNeil Pharmaceutical, Раритан, Нью-Джерси, США):
Медная проволока накручена на ножку ВМС
— Левоноргестрел-высвобождающие (Mirena, Shering, AG Pharmaceutical, Германия):
Левоноргестрел-содержащий резервуар окружает ножку ВМС
о Другие ВМС:
— Пластиковые ВМС и Липпес Луп (Lippes loop) ВМС (системы старого образца)
— Круглые ВМС, представляющие собой кольцо из нержавеющей стали, расположенное в дне матки, с прямым стержнем в нижнем отделе полости матки (обычно применяются в Китае)
о Механизм действия: первичная профилактика оплодотворения:
— Также обладают спермицидным эффектом и эффектом ингибирования имплантации
— Частично подавляют овуляцию (только Мирена)
— Медные устройства повышают уровень меди — изменения цервикальной слизи, влияющие на подвижность сперматозоидов и раздражающие эндометрий
1. Общая характеристика:
• УЗИ:
о Изображение в продольной плоскости:
— Ножка ВМС прямая и связана с полостью матки
— 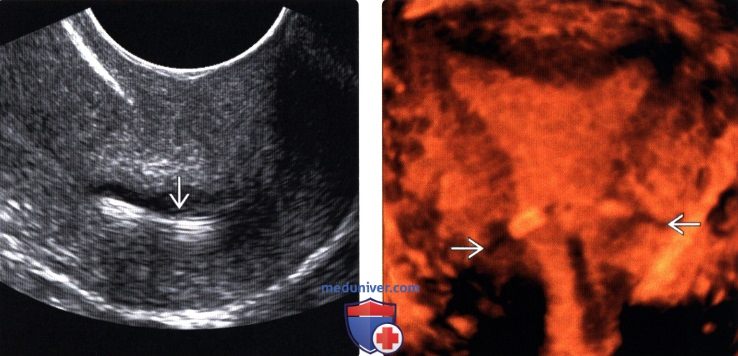
(Справа) Трехмерная ультрасонография в коронарной плоскости: в нижнем сегменте и шейке матки визуализируется неправильно расположенная медьсодержащая ВМС с плечиками, проникающими в миометрий. 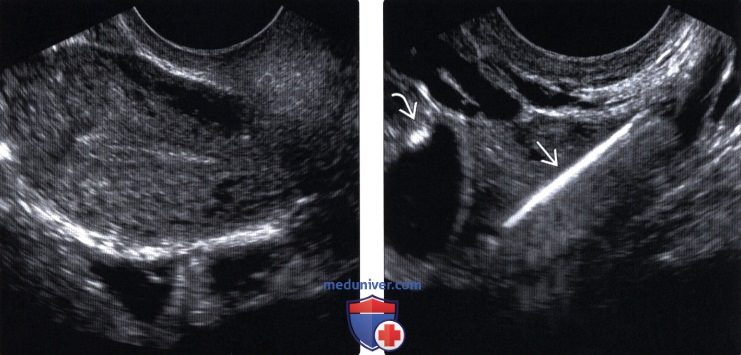
(Справа) ТВУЗИ придатков матки слева в продольной плоскости: у этой же пациентки рядом с левым яичником определяется эхогенная линейная структура, представляющая собой ножку ВМС. 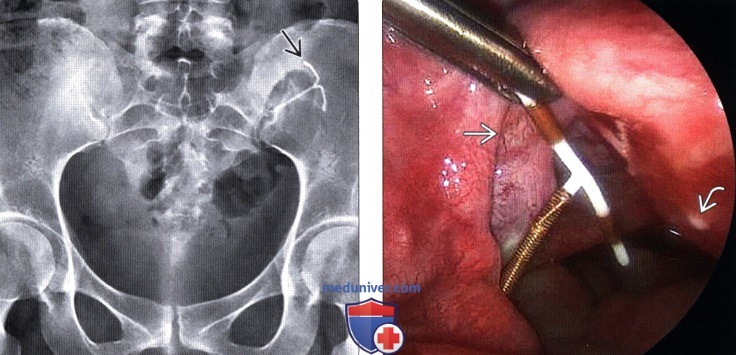
(Справа) На интраоперационной фотографии, сделанной во время лапароскопии в каудальном направ -лении, у этой же пациентки виден зажим, захватывающий медную ВМС в области придатков матки слева. Обратите внимание на заживленное место перфорации на задней поверхности тела матки и на воспаленную широкую связку матки. 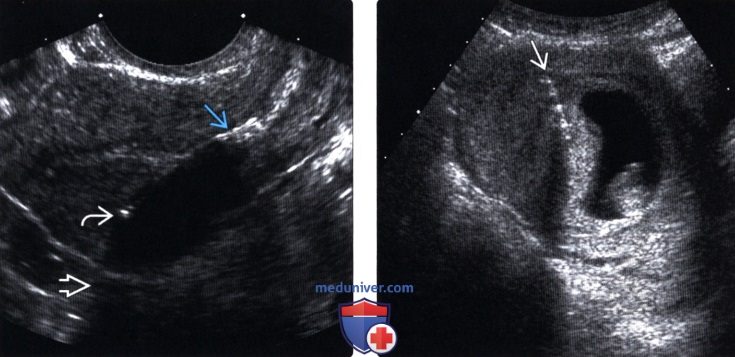
(Справа) Трансабдоминальное УЗИ: визуализируется ВМС, находящаяся в полости матки с синхронной внутриматочной беременностью на раннем сроке. ВМС можно оставить на месте или удалить; вопрос о том, какая тактика на данный момент была бы лучше, является спорным. 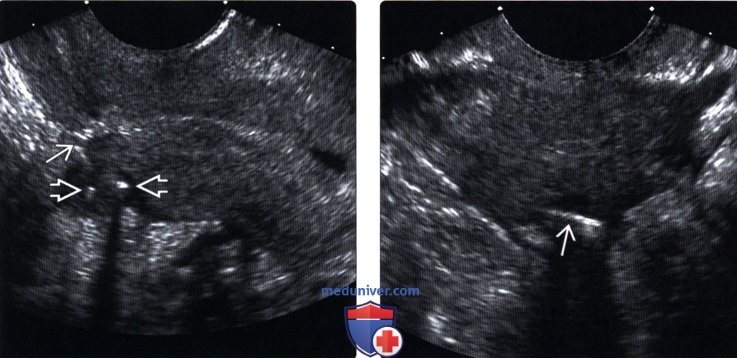
(Справа) УЗИ нижнего сегмента матки в поперечной плоскости: у этой же пациентки лучше визуализируется ножка ВМС, перфорирующая матку сквозь рубец после кесарева сечения. Предполагается, что предшествующее кесарево сечение не увеличивает риск перфорации, но она имеет склонность происходить во время установки ВМС. 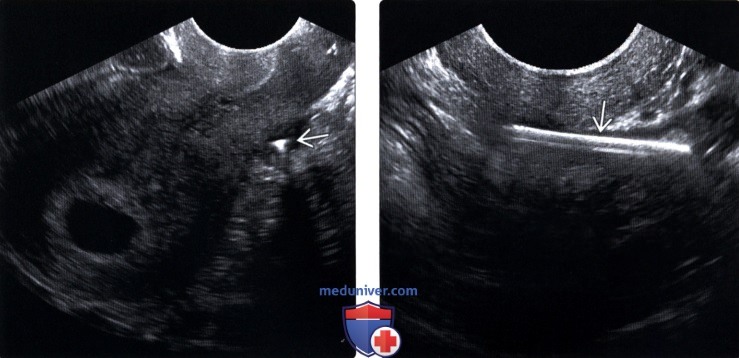
(Справа) ТВУЗИ дугласова пространства в продольной плоскости: у этой же пациентки определяется перфорация матки BMC. В случае потерянной ВМС необходимо провести тщательное сканирование, чтобы найти ее. Если ВМС не будет найдена, необходимо выполнить обзорную урографию, т. к. ВМС может располагаться за пределами области сканирования датчика.
в) Клинические особенности:
1. Проявления внутриматочной спирали (ВМС):
• ВМС:
о Боль и аномальные кровотечения часто встречаются в течение первых нескольких месяцев после установки устройства
о Показания для визуализации
— Усики не обнаруживаются при осмотре
— Длительная боль/диспареуния:
Неправильное расположение или перфорация
— Нерегулярная менструация/дисменорея
— Инфицирование
• Осложнения, связанные с использованием ВМС:
о Смещение (25%):
— Низкорасположенные ВМС могут самопроизвольно занимать более подходящее положение
о Экспульсия (10%):
— Экспульсия подтверждается с помощью обзорной урографии
о Частичная перфорация (18%):
— ВМС проникает в эндометрий и миометрий, но не прободает серозную оболочку матки
о Полная перфорация (0,1 %):
— ВМС прободает серозную оболочку матки и частично или полностью располагается в брюшной полости
2. Демография:
• Эпидемиология:
о ВМС является наиболее часто используемым методом обратимой контрацепции во всем мире:
— Используется в 23% случаев
о В США метод менее распространен:
— Используется в 7,7% случаев
о Синхронное наступление беременности:
— Ежегодно выявляется у 2/100 женщин, использующих ВМС
г) Список использованной литературы:
1. Boortz НЕ et al: Migration of intrauterine devices: radiologic findings and implications for patient care. Radiographics. 32(2):335-52, 2012
2. Benacerraf BR et al: Three-dimensional ultrasound detection of abnormally located intrauterine contraceptive devices which are a source of pelvic pain and abnormal bleeding. Ultrasound Obstet Gynecol. 34(1):110-5, 2009
Редактор: Искандер Милевски. Дата публикации: 3.12.2019
Источник
Поставили спираль чувствую усики
Актуальность исследования: внутриматочные контрацептивы занимают второе место среди всех способов контрацепции [1]. Их применяют около 150 млн женщин по всему миру [2]. В России внутриматочным устройствам отдают предпочтение 33–36 % женщин, а в странах Восточной Азии около 50 %. Наиболее эффективными и безопасными считаются внутриматочные контрацептивы третьего поколения, которые содержат минимальные дозы гестагенов.
Цель работы: анализ источников литературы, посвященных современным представлениям о влияния внутриматочных контрацептивов на репродуктивное здоровье и фертильность женщин. Раскрытие роли данного способа контрацепции в развитии осложнений и гинекологических заболеваний у пациенток.
Внутриматочные средства (ВМС) являются одними из наиболее часто используемых методов контрацепции. В большинстве случаев им отдают предпочтение женщины после 30–35 лет, у которых есть один постоянный партнер и они не заинтересованы в рождении детей. В России к ним прибегают около трети женщин, а в странах Восточной Азии – половина [3]. Широкое применение внутриматочных устройств обусловлено простотой в использовании, а также тем, что они не нуждаются в постоянном контроле и экономически выгодны. Наиболее надежными на сегодняшний день считаются гормонвысвобождающие устройства, эффективность при использовании которых достигает 99,8 %, что также зависит от конфигурации ВМС (эффективность выше у спиралей, затем у петель, дужек, колец) [4]. Другим положительным аспектом гормон-высвобождающих ВМС является малая доза гестагена, который оказывает местный, а не системный эффект, что позволяет снизить риск развития негативных эффектов, свойственных пероральным контрацептивам [3]. Также внутриматочные устройства обеспечивают длительное (3–5 лет в зависимости от вида ВМС) и обратимое действие [5]. В исследованиях показано, что фертильность у 67 % женщин восстанавливается через 6 месяцев, у 90 % через 12 месяцев. Кроме того, внутриматочные устройства являются приемлемым методом контрацепции во многих культурах, так как обладает противозачаточным, а не абортивным действием [4, 6]. Однако, несмотря на все преимущества данного способа контрацепции, необходимо помнить о его недостатках и возможных осложнениях. Для предотвращения негативных последствий использования данного способа контрацепции разработан ряд мероприятий. Перед установлением ВМС необходимо проведение тщательного общего и гинекологического обследования, чтобы исключить воспалительно-инфекционные заболевания мочевыводящих и половых путей у пациентки и беременность [4]. Также проводят УЗИ органов малого таза для определения расположения матки, её размеров (разница между длиной матки и длиной ВМС не должна превышать 1,5 см). Введение ВМС является относительно безболезненной процедурой и не требует анастезии. В редких случаях проводят блокаду парацервикального ганглия (в основном у нерожавших женщин). Контроль за ВМС осуществляется через 1–3 месяца после установки и не требует дополнительных посещений врача-гинеколога, однако женщинам следует самостоятельно определять наличие коротких контрольных нитей во влагалище в конце каждой менструации [5].
Недостатком применения ВМС в качестве метода контрацепции является возникновение структурно-функционального изменения эндометрия под их влиянием [7]. В исследованиях выявлено, что у 4,4 % женщин развивалась фибробластическая трансформация стромы, причем чаще она наблюдалась у пациенток, использующих внутриматочные устройства более 10 лет. Примерно у 5–7 % женщин отмечался хронический неспецифический эндометрит. Частота развития данных изменений увеличивалась в 2–3 раза при длительном ношении ВМС (5–12 лет). У 3,9 % женщин наблюдалась железистая гиперплазия эндометрия, которая в большинстве случаев была смешанной и протекала бессимптомно. В результате ряда цитологических и гистологических исследований было выявлено, что гиперпластические процессы не сопровождаются атипическими изменениями [8, 9]. Однако в других исследованиях у 0,09–2,7 % женщин, использовавших ВМС, наблюдались признаки дисплазия и атипия клеток [10, 11]. Исследования митотического режима эндометрия при использовании внутриматочных средств показали, что при различных сроках применения ВМС (от 6 месяцев до 12 лет) он не имеет отклонений от нормы [12]. У пациенток, использовавших ВМС менее 1 года, было выявлено снижение митотической активности (МА), что было обусловлено снижением утилизации стероидных гормонов в клетках органов-мишеней. Однако данное изменение носило временный характер, и при дальнейшем использовании ВМС МА становилась нормальной. Таким образом, можно исключить возможность малигнизации эндометрии при использовании ВМС на основании нормальной МА. Но также необходимо учитывать, что развитие предраковых и раковых заболеваний может сопровождаться увеличением количества метафаз (до 70 %) и патологических митозов (до 40 %). У женщин, использовавших ВМС в течение длительного периода времени (7 лет и более), обнаружилось количественное увеличение числа патологических митозов, качественно они соответствовали патологическим митозам контрольной группы женщин, не применяющих ВМС (отставанием хромосом в метакинезе и при расхождении, К-митозы) [12]. Данные этих исследований подтверждают безопасность использования внутриматочных контрацептивов в отношении онкозаболеваний, однако в связи с увеличением количества патологических митозов при ношении ВМС более 7 лет можно сделать вывод, что риск малигнизации возрастает при длительном и непрерывном использовании [13].
Другим осложнением при применении ВМС является перфорация матки [7]. Данное тяжелое последствие наблюдается у 0,003–0,8 % пациенток, что по данным ВОЗ соответствует одному случаю на 150–9000 введений [14]. Частота развития перфорации матки зависит от множества факторов: материала, из которого изготовлено ВМС, формы, индивидуальных анатомических особенностей матки каждой пациентки, соблюдения техники и оптимальных сроков введения внутриматочного устройства. Типичным местом перфорации является дно матки, стенка шейки и угол между шейкой и телом матки. Чаще других перфорацию матки вызывают внутриматочные петли и кольца – 1:1000 женщин, банты – 12:1000, наиболее редко данное осложнение развивается при использовании петли Липпса – 1,1:1000 [14]. Разрывы стенки дна матки и угла между шейкой и телом в основном наблюдаются непосредственно во время введения ВМС, а перфорация стенки шейки матки в большинстве случаев обусловлена транслокацией внутриматочного устройства на любом сроке использования. Перфорация матки в редких случаях может быть вызвана имплантацией плодного яйца, в результате чего по мере роста зародыша внутриматочное устройство выталкивается из полости матки. Причиной разрыва может являться и неправильно подобранный размер ВМС относительно длины матки [15].
Внутриматочные контрацептивы представляют собой достаточно упругие и эластичные устройства, однако в результате длительного использования они вызывают сдавление слизистой оболочки и нарушение кровообращения, что приводит к ишемии и изменению метаболических процессов, а в результате возникают изъязвления. Возможна миграция внутриматочного устройства без прободения стенок матки в слизистую или мышечную оболочку – неполная перфорация. Если внутриматочный контрацептив расположен частично в миометрии, то данный вид классифицируется как перфорация 1 степени, возможно удаление ВМС через влагалище [15]. Если внутриматочное устройство полностью располагается в мышечном слое, то диагностируется перфорация 2 степени и извлечение контрацептива рекомендуется проводить абдоминальным путем [15]. При атрофии базального слоя эндометрия ВМС может проникнуть в миометрий под воздействием отрицательного внутрибрюшного давления. В большинстве случаев перфорация не диагностируется в течение длительного времени ввиду отсутствия болевых ощущений из-за постепенного развития нарушений и малого количества нервных окончаний [16]. Однако возможно возникновение таких симптомов, как усиливающийся болевой синдром в малом тазу, не купирующийся приемом спазмолитических лекарственных средств, дизурия, признаки раздражения брюшины, отсутствие контрольных нитей во влагалище или сильная боль при попытке извлечения [17]. Топическая диагностика транслокации ВМС может осуществляться двумя методами – УЗИ и обзорная рентгенография брюшной полости и таза [18]. В первом случае внутриматочное устройство определяется как гиперэхогенное образование с наличием акустических теней. Данные методы позволяют определить точную локализацию внутриматочного устройства, размер и форму матки, наличие осложнений. В сложных ситуациях также прибегают более точным методам диагностики – магнитно-резонансной и компьютерной томографии.
В результате прободения стенки матки возможна миграция ВМС в малый таз, свободную брюшную полость, прямую или сигмовидную кишку, мочевой пузырь с образованием утероректальных или утеровезикальных свищей, наблюдается перфорация 3 степени [17, 19]. Для извлечения внутриматочного контрацептива в таком случае используется лапароскопический доступ через три точки [15, 16]. По данным различных современных наблюдений, частота возникновения послеоперационных осложнений колеблется в пределах 0–38 %, при этом эффективность данного способа удаления ВМС достигает 100 % [20–22]. Частым осложнением перемещения внутриматочного контрацептива из маточной полости является развитие спаечного процесса, который препятствует визуализации и создает дополнительные сложности в процессе извлечения ВМС [17, 18]. Также возможно формирование абсцесса, подлежащего вскрытию и аспирации. В этом случае рекомендуется проводить дренирование полости малого таза в течение 4-6 дней и назначать пациенткам антибиотикотерапию [15]. При транслокации ВМС в полость малого таза возможно развитие таких осложнений, как кишечная непроходимость, внутреннее кровотечение, перитонит, сепсис, образование свищевых ходов [18].
Другим недостатком использования ВМС является возможность развития инфекционно-воспалительных заболеваний (ИВЗ) матки и её придатков. Во-первых, это обусловлено тем, что внутриматочные контрацептивы не защищают от инфекций, передающихся половым путем [7]. Во-вторых, при использовании ВМС повышается риск заражения за счет реализации «фитильного» или «капиллярного» пути, то есть инфекция проникает в матку по контрольным нитям внутриматочного устройства, которые располагаются во влагалище и шейки матки [23, 24]. ВМС вызывают развитие отека эндометрия, увеличение проницаемости капилляров, усиление выработкой простагландинов и повышение тонуса миометрия. По данным бактериологических исследований установлено, что при использовании внутриматочных контрацептивов нарушается баланс нормальной цервикальной микрофлоры. Так, у женщин, применявших ВМС, отмечалось снижение полезных микроорганизмов в 1,5 раза – лактобацилл и бифидобактерий; рост условно-патогенной микрофлоры – стафилококков, коринебактерий, увеличение обсемененности энтеробактериями, фузобактериями, пептококками, пептострептокками, при этом ph влагалищного отделяемого увеличивалось, что создавало неблагоприятные условия для роста лактобацилл [25]. Отсутствие антагонистического влияния лактобацилл и бифидобактерий приводит к дополнительному росту патогенных и условно-патогенных микроорганизмов и создаются условия для восходящего распространения инфекции [24].
Чаще всего воспалительные осложнения при ношении ВМС наблюдаются в течение первых трех месяцев. При этом наибольшее число ИВЗ регистрируется в течение первого менструального цикла, что обусловлено транзиторной обсемененностью эндометрия микрофлорой наружных половых органов, влагалища и шейки матки. Риск возникновения ИВЗ органов малого таза в первый месяц составляет 5,4–8 случаев на 100 пациенток, а через 1–2 года 2,5 случая на 100 женщин [26]. Осложненные формы ИВЗ заболеваний органов малого таза коррелируют со сроком использования ВМС: чем он дольше, тем выше риск формирования абсцессов и свищей, развития перитонита, то есть тяжелых деструктивных форм гнойного воспаления. Для пациенток, использующих внутриматочное устройство, характерно стертое начало заболевания, медленно прогрессирующий характер течения [23]. Основной жалобой является ноющие или резкие тазовые боли, у пациенток чаще отмечаются положительные симптомы раздражения брюшины. У женщин, применяющих внутриматочные контрацептивы, чаще диагностируются гнойные тубоовариальные псевдоопухоли, пельвиоперитонит, абсцесс позадиматочного пространства, склеротические изменения в маточных трубах и преобладает флегмонозный тип воспалительной реакции. В настоящее время не разаработана единая тактика ведения пациенток, использующих ВМС, при развитии слабовыраженного воспалительного процесса. ВОЗ рекомендует извлечь внутриматочное устройство, так как оно является инородным телом и может быть причиной возникновения инфекции, другие эксперты считают, что слабовыраженные процессы купируются консервативным лечением и не следует извлекать внутриматочный контрацептив [26].
Одним из самых распространенных нежелательных эффектов ВМС является нарушение менструального цикла [3]. После введения ВМС третьего поколения в первые дни отмечаются серозные выделения, основной жалобой пациенток является появление межменструальных мажущих выделений и нарушение периодичности менструального цикла: у 22 % – увеличение продолжительности цикла, у 67 % – нерегулярные кровотечения, которые в большинстве случаев прекращаются через 2–3 месяца использования гормональных внутриматочных контрацептивов [27]. Через 12 месяцев использование гормональных ВМС аменорея регистрируется у 16 % пациенток [5, 27].
Беременность на фоне использования внутриматочной спирали в большинстве случаев наблюдается в течение первого года [7]. Установлено, что в половине случаев возникает самопроизвольное прерывания беременности – в I триместре у 47 % пациенток, во II триместре у 53 %. В случае пролонгирования беременности у пациенток, использовавших ВМС, отрицательного влияния на плод не выявлено. Однако у них в 4 раза чаще наступают преждевременные роды, при удалении ВМС на ранних сроках гестации – в 2 раза [28]. В 20 % случаев внутриматочное устройство располагается в матке на протяжении всей беременности под плацентой или экстраамниально. Исследования показывает, что применение ВМС сопряжено с возрастанием риска эктопической беременности. Частота внематочной беременности коррелирует со сроком ношения ВМС. При использовании внутриматочной спирали до 12 месяцев риск возникновения эктопической беременности составляет 0,8–1,6 %, после 24 месяцев – 5–7,3 % [29]. Трудности в диагностике внематочной беременности связаны с тем, что тест на беременность в этом случае является положительным только в 40 % случаев, а аменорея регистрируется у достаточно большого количества пациенток, использующих ВМС, и может быть не связана с беременностью. Также контрацептивное действие внутриматочных устройств снижается по мере удаления от места воздействия, а значит, ВМС не предотвращают развитие яичниковых и брюшных беременностей [3, 29].
Внутриматочные устройства являются одними из самых популярных, эффективных и онкобезопасных способов контрацепции. Однако при использовании ВМС повышается риск развития инфекционно-воспалительных заболеваний органов малого таза и внематочной беременности, возникают структурно-функциональные изменения эндометрия и нарушается менструальный цикл, изменяется состав цервикальной микрофлоры, в редких случаях возможна перфорация матки с миграцией ВМС в малый таз, свободную брюшную полость, прямую или сигмовидную кишку, мочевой пузырь с образованием утероректальных или утеровезикальных свищей. Таким образом, несмотря на достаточно редкие случаи развития перфорации матки, транслокации внутриматочного устройства, гнойных тубоовариальных псевдоопухолей, пельвиоперитонита и других инфекционно-воспалительных заболеваний органов малого таза, врачу акушеру-гинекологу необходимо помнить о возможности возникновения данных негативных последствий использования ВМС.
Источник
