- Пресс-центр
- Советы специалиста по профилактике лимфатического отека после мастэктомии
- Реабилитация после мастэктомии: вопросы и ответы
- Постмастэктомический синдром
- Общие сведения
- Причины постмастэктомического синдрома
- Патогенез
- Классификация
- Симптомы постмастэктомического синдрома
- Осложнения
- Диагностика
- Лечение постмастэктомического синдрома
- Прогноз и профилактика
Пресс-центр
Советы специалиста по профилактике лимфатического отека после мастэктомии
Радикальное лечение рака молочной железы — удаление молочной железы (либо части молочной железы) с грудными мышцами, подмышечными, подключичными и подлопаточными лимфатическими узлами. Во время операции пересекаются лимфатические пути, удаляются лимфатические узлы, повреждаются нервы и нервные стволы, формируются послеоперационные рубцы.
Поэтому важное значение имеет раннее начало реабилитации. В первый год после операции высокий реабилитационный потенциал, важно его использовать.
«Первый год после радикального лечения рака молочной железы является решающим для медицинской реабилитации. Поэтому следует считать важным максимальное использование этого периода для восстановления утраченных функций организма», — советует врач по лечебной физкультуре отделения реабилитации республиканского онкодиспансера Екатерина Григорьева.
По словам врача, основным осложнением радикального противоопухолевого лечения рака молочной железы является нарушение лимфооттока из верхней конечности на стороне операции. Клинически данное нарушение проявляется в виде лимфатического отека верхней конечности.
В большинстве случаев после радикальной мастэктомии лимфатический отек не возникает, а проходит латентный период от 1-2 недель до нескольких лет. И возникает, при наличии провоцирующих факторов.
Другими осложнениями радикального противоопухолевого лечения рака молочной железы являются в 23-57% случаев ограничение подвижности в плечевом суставе на стороне операции. В 10-73% — различной степени выраженности плечевой плексит. В 14-41% — грубые рубцовые изменения кожи и мягких тканей.
При нарушении рекомендаций может возникнуть рожистое воспаление (отек, покраснение). На фоне нарушения лимфообращения, когда резко снижена транспортная функция лимфатической системы, развиваются инфекционные осложнения типа рожистого воспаления. Его появлению способствуют патологические разрастания соединительной ткани, что создает субстрат для существования инфекции в случае ее попадания в ткани.
Консервативные методы лечения лимфатического отека:
- Лечебная физкультура. Самый доступный метод, который можно использовать без ограничений самостоятельно.
- Лечение возвышенным положением руки на стороне операции
- Ношение компрессионного трикотажа
- Из физиотерапевтических методов используется пневматическая компрессия, низкое интенсивное лазерное излучение, электронейростимуляция, магнитные поля, легкий массаж.
Правила профилактики лимфатического отека на стороне операции
- Никогда не игнорируйте появление даже незначительной припухлости руки, кисти пальцев или грудной клетки. Немедленно проконсультируйтесь с врачом.
- Для инъекций, взятия крови не должна использоваться поврежденная рука
- Измеряйте артериальное давление только на неповрежденной руке, либо ноге (бедре)
- Необходимо соблюдать гигиену, после купания использовать увлажняющие лосьоны. Вытирать руку нужно осторожно, но тщательно. Убедитесь, чтобы были сухими все складки и кожа между пальцами.
- Избегайте повторяющихся энергичных движений
- Избегайте сильных температурных колебаний при купании, также не рекомендуется посещать сауны и принимать горячие ванны. Всегда защищать руку от солнца.
- Старайтесь избегать каких бы то ни было травм поврежденной руки (удары, порезы, солнечные ожоги, укусы насекомых).
- При выполнении работы по дому, в саду используйте перчатки. Избегайте срезания кутикул при маникюре.
- Обсудите с врачом комплекс упражнений. Не перегружайте поврежденную руку.
- Женщины с большой грудью должны носить облегченные протезу
- Для удаления волос в области подмышечной впадины используйте электрическую бритву.
- После мастэктомии необходимо носить специальное компрессионное белье и рукав.
- Старайтесь поддерживать ваш нормальный вес. Низко солевая, обогащенная клетчаткой диета должна быть хорошо сбалансирована. Не курите и не употребляйте алкогольные напитки.
- После операции могут возникнуть проблемы с позвоночником , боли в пояснице, плече, мышцах, поэтому не забывайте заниматься гимнастикой ежедневной по 15-30 минут. Плавание также оказывает благотворное влияние в борьбе с возникновением лимфедемы и способствует правильной осанке.
Источник
Реабилитация после мастэктомии: вопросы и ответы
Мастэктомия. Слово, пугающее одних женщин, для других означает продолжение полноценной, активной жизни.
Как быстро восстановиться? Какие изделия нужны? Как подобрать и пользоваться ими? Как не допустить осложнений? Что поможет выглядеть естественно и красиво?
Что важно в послеоперационный период?
Для более быстрого восстановления после операции необходимо:
- Создать условия для быстрого заживление шва и его удобной обработки
- Защитить послеоперационную поверхность от давления и травмирования
- Восполнить объем и вес утраченной груди
- Снизить нагрузку на плечи
- Текстильный, легкий, из мягких дышащих материалов
- Не мешает заживлению швов
- Бережет кожу от механического воздействия
- Компенсирует объем груди
- Эластичные чашки легко принимают форму груди и протеза
- Высокие линии декольте и проймы закрывают швы и не давят на лимфоток
- Фронтальная застежка (спереди) позволяет без посторонней помощи надевать и снимать бюстгальтер
- Широкие, эластичные, комфортные бретели на мягкой прокладке
- Высокая и широкая спинка без застежки позволяет спать и отдыхать в бюстгальтере
Как предотвратить осложнения?
Важно следить за состоянием не только раневой поверхности и послеоперационного рубца, но и руки со стороны операции.
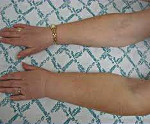
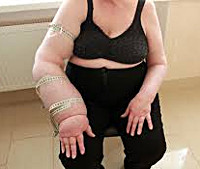
Наиболее частое последствие мастэктомии – лимфостаз верхних конечностей. Возникает из-за удаления подмышечных лимфатических узлов и повреждения лимфатических сосудов. Сопровождается болями, отеками, тяжестью в руке, её утолщением. Может привести к инвалидности.
Профилактика лимфостаза направлена на улучшение оттока лимфы от руки, начинать ее следует сразу после операции , еще в стационаре:
- В раннем послеоперационном периоде (до 2 мес) носите компрессионный профилактический рукав, начиная с 2-3 часов в день
- Выкладывайте руку на ортопедическую подушку во время сна и отдыха
- Обязательно носите компрессионный рукав (отличается от профилактического) до 1-1,5 лет после операции, надевая сразу после просыпания и снимая перед сном
- Соблюдайте бытовой режим (не нагружайте и не перегревайте руку, носите не сдавливающую руку одежду и украшения, ухаживайте за кожей, избегайте травм и ранений, откажитесь от курения и алкоголя, правильно питайтесь, снизьте содержание соли в еде)
- Носите рукав в момент физической активности и нагрузки: работа на даче, домашние дела, перелеты или длинная дорога
Компрессионные рукава отличаются классом компрессии (1 или 2) и формой (с наплечником, без наплечника, комбинированный, с перчаткой, а также возможно индивидуальное изготовление).
Что рекомендуется для постоянного ношения?
В дальнейшем (обычно со 2-3 месяца после операции) важно правильно подобрать экзопротез груди и белье для постоянного ношения. Это поможет создать повседневный комфорт и естественный внешний вид.
Эти изделия должны отвечать определенным требованиям:
- Экзопротез должен максимально соответствовать форме и весу груди и подбираться по размеру чашки бюстгальтера
- Белье должно плотно сидеть и надежно фиксировать протез, не пережимать крово- и лимфоток, равномерно распределять давление
- Силиконовый протез полностью имитирует натуральную грудь, создает естественный внешний вид и комфорт в любой ситуации
- Не раздражает кожу и не оказывает давление на неё
- Не вызывает перегрев и повышенное потоотделение в месте касания тела
- Имеет различные формы и конструкции, подбираются в зависимости от потребностей и образа жизни
Бюстгальтер для постоянного ношения
- Чашки с кармашками обеспечивают фиксацию и правильное анатомическое размещение груди и протеза в бюстгальтере, без прямого контакта протеза с телом
- Высокая линия декольте и проймы обеспечивает полное и точное прилегание протеза, скрывает рубцы и неровности, создает комфорт при ношении
- Широкие бретели снимают нагрузку с шеи и плеч
- Широкий пояс под грудью и вставка между чашками не давят на диафрагму, позволяют свободно дышать и исключают дискомфорт в области желудка
ВАЖНО! Правильно подобранный протез не только восстанавливает естественный вес и визуальный объем груди. Важно носить протез ПОСТОЯННО, чтобы предупредить деформации тела (нарушение осанки, искривление позвоночника, опущение плеч, смещение внутренних органов) и боли в спине, шее, плечах.
Какая физическая активность нужна?
Движение необходимо, чтобы сохранить нормальный крово- и лимфоток, предотвратить лимфостаз и мышечную атрофию.
- Упражнения нужно начинать делать еще в больнице. Но в первые дни после операции все движения рукой – только с разрешения врача, т.к. это может повлиять на заживление швов
- На 3-4 день (если нет противопоказаний) начните делать специальную гимнастику – понемногу, но регулярно (начиная с 3-5 минут каждые 1,5-2 ч)
Вот несколько простых упражнений для плеча и руки:
Положите локоть на край прикроватной тумбочки. Держите голову прямо. Начинайте с причесывания одной половины головы, затем постепенно переходите на другую. Не перегружайтесь, но будьте упорны.
2. Сжимание и разжимание кисти руки
Используйте резиновый мячик или специальное динамическое устройство для кисти
3. Качание и вращение рукой
Положите здоровую руку на спинку стула и опустите на нее голову (лоб). Пусть другая рука свободно свисает, покачайте ею из стороны в сторону, а также вперед и назад, делайте вращение малыми кругами. По мере того, как напряжение в руке уменьшится, увеличивайте амплитуду движений и диаметр кругов. Выполняйте упражнения до обретения полной подвижности.
4. «Вытирание спины»
С помощью полотенца или другого похожего предмета делайте легкие движения, имитирующие вытирание спины. Повторите упражнения, с другой стороны.
Самая подходящая физическая активность после мастэктомии — плавание.
- Мягкая, щадящая, но эффективная нагрузка
- Позволяет избежать отеков и болезненности в оперированной области
- Укрепляет мышцы спины, плеч и живота, защищает от деформаций позвоночника
Для занятий плаванием существуют специальные протезы и купальники.
- Протезы имеют облегченную конструкцию и внутреннее ребристое строение, которое обеспечивает циркуляцию воздуха и быстрое отведение воды
- Купальники имеют особый крой и надежно удерживают протез при движении, маскируют рубцы, внешне выглядят как обычные купальники (сплошные или раздельные)
Существуют ли компенсации из Фонда социального страхования?
В некоторых случаях ФСС компенсирует затраты, связанные с приобретением экзопротеза молочной железы.
Для более точной информации нужно обратиться в отделение ФСС по месту жительства.
Наша компания предоставляет весь пакет документов для компенсации.
- Помните, что от качества выбранных изделий зависит результат лечения и реабилитации
Обращайтесь только в специализированные организации для подбора изделий и комплекса мероприятий
Как выбрать и заказать необходимые изделия?
- На нашем сайте – самостоятельно или с помощью онлайн-консультанта
- Нарушение сосудистой микроциркуляции. При радикальных методах мастэктомии удаляют подмышечный, подключичный, подлопаточный коллекторы. Это приводит к ухудшению оттока лимфы на стороне поражения. Ситуация усугубляется длительным спазмом сосудов с последующим тромбированием и воспалением (лимфангиитом, тромбофлебитом).
- Рассечение нервных волокон. Во время операции повреждаются многочисленные мелкие нервы, которые обеспечивают иннервацию сосудов и тканей в области шеи, плечевого пояса, руки. Это ухудшает восстановительные постмастэктомические процессы, вызывает болевые ощущения и специфические нарушения чувствительности, получившие название скаленус-синдрома.
- Удаление грудных мышц. Некоторые виды операций при раке молочной железы предполагают резекцию малой и большой грудных мышц на стороне опухоли. Результатом таких вмешательств становится существенное ограничение движений в плече с формированием контрактуры. Патология наблюдается практически у 40% прооперированных.
- Рубцовые изменения тканей. После удаления молочной железы, особенно в случаях, когда оно сопровождается пред- и послеоперационной радиотерапией, в области грудной клетки и подмышечной впадине происходит рубцевание. Выраженность фиброзной деформации увеличивается, если послеоперационный период протекал с гнойно-некротическими осложнениями.
- I степень. Отечность локализована в дистальных сегментах пораженной руки (пальцы, кисть), возникает эпизодически. Объем отекшей верхней конечности превышает объем здоровой менее чем на 25%. Снижена температура кожи кисти.
- II степень. В отек вовлечены мягкие ткани предплечья. Кожные покровы трудно захватить в складку. Увеличение объема пораженной руки составляет от 25% до 50%. Отмечается локальное понижение температуры в области кисти и предплечья.
- III степень. Отечность поднимается на плечо и держится постоянно. Ткани плотные, кожа и подкожная клетчатка фиброзно изменены, склерозированы. Кожа не берется в складку. Объем увеличен на 50-70%. Температура кожи снижена в области предплечья и кисти.
- IV степень. Рука деформирована, движения ограничены. Выявляются трофические поражения кожных покровов. Объем пораженной конечности увеличен на 70% и больше. Регистрируется снижение температуры не только на кисти и предплечье, но и на плече.
- Доклиническая стадия. Внешние проявления отечности отсутствуют на протяжении всего дня. Увеличение объема поврежденной верхней конечности не превышает 150,0 мл. Длина окружности плеча не изменена. Субъективных жалоб нет. Цвет кожи нормальный. Кожные покровы хорошо берутся в складку.
- Начальная стадия. Непостоянный отек отдельных сегментов или всей верхней конечности возникает преимущественно к вечеру. Увеличение объема 150-300 мл, окружности плеча — 1-2 см. Пациентка жалуется на тяжесть, периодические боли. Кожа берется в более грубые складки, теряет здоровый цвет.
- Стадия умеренных нарушений. Отечность держится постоянно, не проходит после ночного сна. Пораженная рука увеличивается на 300-500 мл в объеме и на 4-6 см в обхвате плеча. Кожные покровы сложно взять в складку. Они выглядят бледными, появляется синюшный оттенок.
- Стадия выраженных нарушений. Постоянная отечность переходит в плотную фибредему. Объем конечности возрастает на 500-700 мл. Увеличение обхвата плеча — не больше 6 см. Наблюдается деформация тканей с частичной утратой функции конечности. Пациентка испытывает парестезии, боли.
- Отягощенный постмастэктомический отек. Объем верхней конечности увеличивается на 700 мл и больше, окружность плеча — более чем на 6 см. Рука фактически не функционирует, большую часть времени вынужденно подвешена на повязку. Выражены трофические расстройства.
- Лимфосцинтиграфия верхних конечностей. Радиоизотопный метод, пришедший на смену традиционной лимфографии, визуализирует особенности строения лимфатической системы, выявляет участки застоя лимфы и объективизирует снижение скорости лимфотока.
- Дуплексное сканирование. Сочетанное проведение ультразвукового и допплерографического исследования направлено на определение скорости кровотока, анатомических особенностей и проходимости артериальных и венозных сосудов.
- Электронейромиография. Методика позволяет объективно оценить функциональное состояние периферических нервов, иннервирующих кожу, мышцы и сосуды верхних конечностей, диагностировать выраженность неврологических расстройств.
- Физические и физиотерапевтические воздействия. Наиболее эффективны аппаратная пневматическая компрессия руки от пальцев и кисти до надплечья, ручной и механический лимфодренаж. Эти методики дополняют специальными физическими упражнениями, ношением бандажей, многослойных неэластичных и эластических повязок. Предварительное применение ультразвука позволяет «размягчить» ткани, уменьшить остеомиофасциальные боли, улучшить чувствительность и подвижность в суставах. Некоторые специалисты получили хорошие терапевтические результаты при использовании световой и низкоуровневой лазеротерапии, электромиостимуляции.
- Медикаментозное лечение. Из фармакологических средств при послемастэктомическом синдроме часто назначают бензопироны — препараты с вазоактивным, антиэдематозным и противовоспалительным эффектом. Для усиления их действия применяют ангиопротекторы, капилляростабилизаторы, антиагреганты, витамины с антиоксидантным действием. Хороший эффект в купировании болевого синдрома и коррекции нейродвигательной патологии достигается при введении психоаналептиков и протеолитических ферментов. При выраженной боли и эмоциональных расстройствах допустимо использование седативных и нестероидных противовоспалительных средств.
- Хирургические методы. Оперативный подход к устранению постмастэктомического лимфостаза практикуется редко. В ходе хирургической коррекции иссекается рубцовая ткань с замещением дефекта собственной кожей или кожно-мышечным лоскутом пациентки. Микрососудистые техники позволяют сформировать лимфовенозные анастомозы, освободить от сращений подключичную и подмышечную вены. Возможности хирургического лечения у больных с нарушениями после мастэктомии ограничены многостадийностью, травматичностью, сложностью технического исполнения, достижения стойких функциональных и косметических результатов.
Наши специалисты помогут вам — деликатно, терпеливо, с заботой и пониманием.
Имеются противопоказания, требуется консультация специалиста
Источник
Постмастэктомический синдром
Постмастэктомический синдром — комплекс специфических симптомов, возникающий у пациенток, перенесших радикальную мастэктомию. Проявляется отеком, изменениями кожи, неврологическими и двигательными расстройствами в руке на стороне удаленной груди, депрессией. При постановке диагноза используют результаты физикальных исследований, лимфосцинтиграфии, дуплекс-сонографии, электронейромиографии. Для лечения применяют физиотерапевтические и физические методы (пневматическую компрессию, лимфодренаж и др.), дополненные препаратами с вазоактивным и лимфодренирующим эффектом. В исключительных случаях иссекают измененные ткани, выполняют микрососудистые операции.
Общие сведения
Постмастэктомический отек верхней конечности с комплексом характерных трофических, нейромоторных и психических симптомов — одно из наиболее частых осложнений радикальных операций по поводу злокачественных неоплазий молочной железы. По наблюдениям специалистов, синдром возникает у 16,8-64,6% перенесших мастэктомию. Длительность периода между хирургическим вмешательством и временем появления клинических симптомов в среднем составляет от 10 до 24 месяцев, однако возможна и более поздняя манифестации симптоматики (через 10 и более лет). Статистически чаще расстройство поражает пациенток, у которых удалена правая грудь. Актуальность своевременного выявления патологии обусловлена существенным ухудшением качества жизни и инвалидизацией женщин на поздних стадиях заболевания.
Причины постмастэктомического синдрома
Специфический симптомокомплекс, характерный для больных, перенесших хирургическое вмешательство по поводу рака молочной железы, формируется в раннем послеоперационном и восстановительном периоде на фоне травматических повреждений, реологических и сосудистых нарушений. Выраженность расстройств связана с особенностями репарационных процессов, техникой выполнения и объемом операции, течением послеоперационного периода. Непосредственными причинами постмастэктомического синдрома являются:
По данным специалистов в сфере маммологии, частота и тяжесть постмастэктомических расстройств зависят от размеров опухоли, степени вовлечения в процесс аксиллярных лимфоузлов, наличия метастазов. Вероятность развития синдрома повышается при распространенности опухолевого процесса, неправильном определении объема операции, нарушении ее техники, неадекватной послеоперационной и лучевой химиотерапии.
Патогенез
Механизм формирования постмастэктомического синдрома основан на изменениях реологических параметров, сосудистой и перисосудистой реакции в пораженной области. Патогенез включает несколько звеньев. В сосудах на пораженной стороне повышается агрегация тромбоцитов, что приводит к спазму и микротромбозам. На фоне нарушенной микроциркуляции развивается перикапиллярный отек. Поскольку амплитуда движений руки на стороне операции ограничена, микронасосная функция скелетных мышц ухудшается. В результате кристаллоиды, белки и вода из межтканевой жидкости медленнее всасываются в микроартериолы, начинают скапливаться в виде отека. Дополнительными факторами патогенеза становятся нейротрофические нарушения и послелучевой фиброз тканей, окружающих магистральные сосуды, что вызывает сужение последних.
Классификация
Единая систематизация форм постмастэктомической патологии пока отсутствует. Большинство предложенных классификаций основано на выраженности отека тканей. При этом авторы учитывают время развития расстройств (ранние, возникшие до 3 месяцев после мастэктомии, и поздние, с отсроченным началом проявлений), плотность тканей (мягкие, твердые, деформированные), изменение объемов. При разнице между обхватом плеча, измеренным над локтем пораженной и здоровой руки, отек до 2 см расценивается как легкий, от 2 до 6 см — средний, свыше 6 см — тяжелый. Российские маммологи и онкологи часто пользуются классификацией постмастэктомического синдрома, основанной на клинических признаках:
Существует также комплексная классификация, предложенная отечественными учеными. Она максимально учитывает выраженность отека, время его появления, постоянство, этапность развития, наличие эстетических нарушений, сопутствующей патологии и осложнений, их влияние на привычный образ жизни прооперированной женщины. На основании этих критериев различают следующие стадии постмастэктомического симптомокомплекса:
Симптомы постмастэктомического синдрома
Ключевым проявлением симптомокомплекса является постепенно нарастающая отечность мягких тканей, из-за чего эта патология раньше называлась постмастэктомическим отеком (ПМО). Заболевание крайне редко развивается сразу после операции. Обычно первые признаки отечного синдрома клинически определяются спустя несколько месяцев и даже лет после вмешательства. На начальных этапах болезни к вечеру отекают дистальные сегменты верхней конечности (пальцы, кисть), пациентке трудно надеть или снять обручальное кольцо и привычные ювелирные украшения. За ночь отечность полностью проходит. В кисти может возникать ощущение тяжести. По мере развития посмастэктомического синдрома отек поднимается выше — на предплечье, плечо, надплечье, в далеко зашедших случаях он охватывает надключичную область, шею, верхнюю часть грудной клетки.
Сначала кожа над отечными участками сохраняет обычную окраску. Со временем она становится бледной, цианотичной, сухой, шелушащейся. Локальная температура снижается на 0,5-1° С. Постепенно мягкие ткани уплотняются, кожная складка формируется плохо, возможны трофические поражения. Более чем у половины пациенток с постмастэктомическими нарушениями нарушена чувствительность — возникает чувство онемения, ползания мурашек. Интенсивность болевого синдрома варьируется, женщина может ощущать как незначительную тупую, так и продолжительную тупую или кратковременную жгучую боль с иррадиацией в плечо, шею, грудную клетку. Двигательные расстройства представлены ограничением подвижности в плечевом суставе различной степени выраженности. Почти у четверти пациенток диагностируют тяжелую депрессию.
Осложнения
Длительно существующий постмастэктомический синдром может спровоцировать тендовагинит и другие поражения надостной мышцы, хронический бурсит, почти в 40% случаев ограничивающий движения рукой и приводящий к формированию контрактуры. У 1,5-11% пациенток возникают брахиоплекситы и полинейропатические расстройства. Больше чем у 99% прооперированных с такой патологией диагностируется скаленус-синдром. При отеке III-IV степени повышается вероятность рожистого воспаления. В ряде случаев хронический лимфостаз осложняется синдромом Стюарта-Тривса (возникновением лимфангиосаркомы). Поскольку посмастэктомические нарушения негативно сказываются на профессиональной пригодности женщины, их развитие сопровождается снижением самооценки, нарастанием невротической симптоматики и депрессивного синдрома.
Диагностика
При диагностике постмастэктомических нарушений в первую очередь учитывают данные физикальных исследований — оценивают объем здоровой и пораженной конечностей, их обхват над локтевым суставом, определяют кожную температуру для выявления степени ее снижения, проверяют чувствительность кожи и амплитуду движений в плече. Инструментальные методы исследования позволяют верифицировать уровень повреждения сосудистого русла, оценить функциональную состоятельность тканей. Чаще всего назначают следующие исследования:
В ходе комплексного обследования выполняют лабораторные анализы для оценки системы гемостаза, в сложных клинических случаях проводят МРТ, КТ. Дифференциальная диагностика заболевания, как правило, не представляет особых сложностей с учетом возникновения нарушений после мастэктомии. Несмотря на очевидность причин развития постмастэктомического синдрома, необходимо сохранять настороженность в отношении других причин лимфостаза — доброкачественных и злокачественных опухолей лимфатической системы, воспалительных сосудистых заболеваний. При необходимости к обследованию пациентки привлекают хирурга, онколога, лимфолога, флеболога, невропатолога, дерматолога, инфекциониста.
Лечение постмастэктомического синдрома
Врачебная тактика при развитии отека, неврологических и двигательных расстройств после мастэктомии направлена на восстановление нарушенных функций — облегчение лимфодренажа, разработку плечевого сустава, нейростимуляцию. Ведущей является комплексная консервативная терапия, которая лишь в крайних случаях дополняется хирургическими методиками. Пациенткам с постмастэктомической болезнью назначают:
Прогноз и профилактика
Несмотря на высокую терапевтическую резистентность расстройства, комплексный подход и своевременное начало лечения на ранних стадиях постмастэктомического синдрома позволяют уменьшить выраженность отека и улучшить функциональные возможности пораженной руки. С профилактической целью необходимо обоснованно определять вид и объем вмешательства при злокачественном новообразовании груди, тщательно соблюдать технику выполнения операции. В конце первой недели послеоперационного периода показаны дозированные упражнения для разработки плечевого сустава, с 3 недели — самомассаж мышц и кожи. В последующем женщине рекомендуются умеренные физические нагрузки, исключение сдавливаний руки, ее защита от возможной травматизации на производстве или в быту.
Источник