- Маточное кровотечение. Один симптом — несколько причин — «Я здорова!»
- Дисфункциональное маточное кровотечение
- Кровотечение при миоме матки, аденомиозе, полипах эндометрия и цервикального канала
- Кровотечение при онкологическом заболевании
- Кровотечение после аборта
- Кровотечение в послеродовом периоде
- Акушерское кровотечение
- Кровотечение в климактерический период
- Как относиться к «рецептам бабушек»?
- Маточное кровотечение — симптомы и лечение
- Определение болезни. Причины заболевания
- Симптомы маточного кровотечения
- Патогенез маточного кровотечения
- Классификация и стадии развития маточного кровотечения
- Осложнения маточного кровотечения
- Диагностика маточного кровотечения
- Лечение маточного кровотечения
- Прогноз. Профилактика
Маточное кровотечение. Один симптом — несколько причин — «Я здорова!»
Наверное, нет на свете человека, который бы ни разу в жизни не сталкивался с внешним кровотечением – к примеру, от неосторожного обращения с ножом при нарезке продуктов или от неудачного падения с велосипеда, которое заканчивается разбитыми коленями. Правила первой помощи в таких ситуациях просты и всем хорошо известны. Нужно продезинфицировать рану и остановить кровь с помощью повязки или пластыря. А если задет крупный сосуд (артерия) и кровь бьет фонтаном, то необходимо пережать сосуд выше места раны во избежание большой потери крови.
Очевидно, что любое кровотечение возникает из-за того, что нарушается целостность сосудов. Кровь перестает циркулировать в замкнутом пространстве сосудов и вытекает за их пределы. Если нарушается целостность сосудов матки, то кровь вытекает через влагалище. Именно этот внешний признак и является поводом для того, чтобы заподозрить «неладное» и обратиться к врачу.
Маточное кровотечение является симптомом многих заболеваний. Это могут быть гинекологические или онкологические заболевания, а также осложнения беременности и родов.
При маточном кровотечении очень важно не столько остановить кровопотерю – это, кстати, не всегда является первоочередной мерой, – сколько выявить причину кровотечения и по возможности устранить ее. Если этого не сделать, то велика вероятность рецидива и других проявлений заболевания, а также его осложнений. Манипуляции, направленные на остановку кровотечения, проводятся в тех случаях, когда процесс кровопотери идет высокими темпами – в этом случае есть прямая угроза для жизни. После устранения кровотечения обязательно, помимо лечения, назначаются восстановительные процедуры: режим, питание, поддержка водного баланса в организме, витаминная терапия.
Дисфункциональное маточное кровотечение
Дисфункциональное маточное кровотечение – это кровотечение, связанное с нарушением функции органов, при отсутствии какой-то органической патологии (миома матки, внутренний эндометриоз, патология шейки матки, опухоли матки и яичников).
Дисфункция яичников обусловлена нарушением их гормональной функции и встречается довольно часто. Многие женщины относятся к данному заболеванию легкомысленно и не видят в нем прямой угрозы здоровью. Кроме того, очень распространено мнение, что дисфункция – это всего лишь незначительный сбой организма, с которым благополучно можно жить, а лечить его бесполезно. Такой подход в корне неверен. Во-первых, дисфункция яичников может быть проявлением каких-то глубоких гормональных нарушений, которые требуют определенной коррекции. Не говоря уже о том, что «благополучно жить» вряд ли получится, потому что практически всегда дисфункция сопровождается физическим и моральным дискомфортом, болями. Женщина вынуждена постоянно употреблять анальгетики, организм постепенно к ним привыкает, боли опять усиливаются… Получается замкнутый круг.
Главный признак дисфункционального кровотечения – нерегулярность менструального цикла. Поводом для обращения к врачу является ситуация, когда интервал между менструациями менее 21 дня и более 35 дней. Также не считается нормой, если:
- менструация длится более 7 дней;
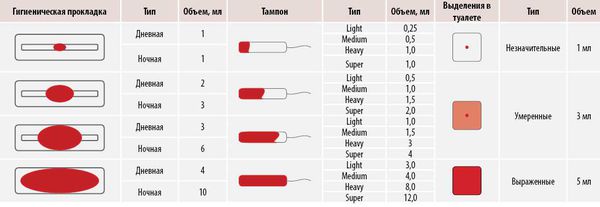
- менструальное кровотечение очень обильное, женщина вынуждена каждый час менять прокладки или тампоны, в том числе и ночью;
- менструация сопровождается сильными тянущими болями внизу живота.
Если подобные симптомы повторяются на протяжении трех и более менструальных циклов, то посетить врача нужно как можно скорее.
Не всегда причиной дисфункции являются эндокринные причины. На работу яичников могут влиять и такие факторы как:
- избыточная или недостаточная масса тела;
- сахарный диабет;
- частые стрессы и депрессия;
- инфекционные заболевания (грипп, пневмония, ангина);
- жесткая диета и голодание;
- инфекция половых органов;
- резкая смена климата.
Поэтому, собираясь на прием к врачу, будьте готовы, что он задаст Вам вопросы относительно Вашего режима питания, нервных нагрузок, перенесенных заболеваний и смене климатической среды.
Диагностика дисфункции яичников включает в себя гинекологический осмотр, анализ мазка, анализ крови на гормоны, УЗИ щитовидной железы, надпочечников и органов малого таза. Врач может также назначить магнитно-резонансную томографию головного мозга и раздельное диагностическое выскабливание матки.
Лечение подбирается в каждом случае индивидуально. Прежде всего, оно направлено на нормализацию гормонального фона и коррекцию образа жизни. В любом случае врач старается подобрать наиболее щадящую терапию. В тех случаях, когда дисфункцией страдают подростки или женщины в пременопаузальном возрасте, очень часто бывает достаточно снизить уровень напряжения, пересмотреть систему питания и выделить время на активный отдых и полноценный сон. Организм чутко реагирует на благоприятные для него изменения и благополучно саморегулируется без медикаментозного лечения.
Кровотечение при миоме матки, аденомиозе, полипах эндометрия и цервикального канала
Миома матки, эндометриоз и полипы и гиперплазия эндометрия – это заболевания, связанные с доброкачественным разрастанием тканей матки. Появляются они чаще всего в репродуктивном возрасте.
Вся эта патология легко диагностируются при помощи УЗИ. Как правило, дополнительных методов обследования не требуется. О возможных вариантах лечения миомы матки можно прочитать в соответствующем разделе сайта www. ya-zdorova.ru. При наличии патологии полости матки для устранения причины кровотечения показано проведение гистероскопии с соответствующим объемом хирургического вмешательства.
Кровотечение при онкологическом заболевании
Одним из первых проявлений рака тела матки и рака шейки матки является маточное кровотечение, хотя, как правило, процесс может быть и не на таких уж ранних стадиях. Оно может не доставлять женщине никаких болезненных ощущений, быть скудным и непродолжительным. Если такие кровотечения имеют место на фоне регулярного менструального цикла, то нужно незамедлительно обратиться к врачу.
Своевременный визит к гинекологу позволяет выявить опухоль на начальной стадии и значительно повышает шансы на благополучное излечение. Диагноз может быть поставлен на основании гинекологического осмотра, УЗИ и ряда анализов.
Кровотечение после аборта
Прерывание беременности всегда сопровождается кровянистыми выделениями. Однако, они не должны быть очень обильными.
Если женщина отмечает, что выделения стали более обильными, нежели ранее было при менструациях, а также в случае, если кровотечение длится более месяца, то ей необходимо нанести визит гинекологу и сделать контрольную процедуру УЗИ. Возможно, в процессе операции была травмирована шейка матки, либо в теле матки осталась плодная ткань.
Кровотечение в послеродовом периоде
Умеренные кровянистые выделения после родов длятся около месяца-двух. Более длительное маточное кровотечение является поводом для беспокойства. Оно свидетельствует о том, что матка подвергнута инфекции или содержит остатки плацентарной ткани. Диагностировать причину можно с помощью УЗИ.
Акушерское кровотечение
Этим термином обозначаются интенсивные кровотечения, которые возникают непосредственно после родов. Их причиной является нарушение сократительной способности матки (атония или гипотония матки), либо патология, связананная со свертывающей системой крови. Гипотония – это снижение тонуса матки, которое приводит к ее неспособности активно сокращаться. Атония – это полная потеря способности сокращаться и адекватно реагировать на медикаментозные и другие виды стимуляции. Акушерское кровотечение очень опасно, потому что оно за короткое время приводит к большой потере крови. Очень часто вопрос стоит в прямом смысле слова о спасении жизни женщины – и тогда врачи принимают решение о гистерэктомии, то есть удалении матки.
Кровотечение в климактерический период
Климакс – естественный физиологический процесс. Относиться к нему излишне эмоционально и настороженно не стоит. Но в то же время женщине в период менопаузы необходимо прислушиваться к своему состоянию, чтобы не пропустить действительно значимые и тревожные симптомы. Один из них – кровотечение.
Маточное кровотечение в период климакса может говорить о нарушениях в работе гормональной системы, о возникновении опухолей в теле матки или в яичниках. Правильную диагностику заболевания может выполнить только врач – при помощи УЗИ и анализов.
Несколько слов хочется сказать о кровяных выделениях при половом акте. При появлении данного симптома обязательно надо обратиться к врачу. Они могут указывать на заболевание шейки матки, являться проявлением эндометриоза, а также патологии влагалища. В некоторых случаях кровянистые выделения при половом акте могут быть связаны с сухостью слизистой оболочки влагалища, например, в период постменопаузы. В любом случае, для уточнения диагноза необходимо проконсультироваться с врачом.
Как относиться к «рецептам бабушек»?

Не критикуя народную медицину и признавая ее достоинства, мы бы хотели акцентировать Ваше внимание, прежде всего, на недопустимости самолечения в случае маточного кровотечения. Как уже было отмечено выше, причины кровотечения могут быть разными. Кровотечение – это только следствие, симптом заболевания. Лечить нужно то, что его вызвало: опухоль, дисфункцию, миому матки, эндометриоз и т.д.. Поэтому крайне важно своевременно обратиться к врачу и правильно диагностировать причины кровотечения. А уже потом, в схеме лечения, в ряде случаев могут применяться и народные средства.
Источник
Маточное кровотечение — симптомы и лечение
Что такое маточное кровотечение? Причины возникновения, диагностику и методы лечения разберем в статье доктора Гончарова Е. Ю., гинеколога со стажем в 6 лет.
Определение болезни. Причины заболевания
Маточное кровотечение — это выделение крови из матки, которое может быть как физиологическим (обычная менструация), так и аномальным [5] .
Виды аномального маточного кровотечения (АМК):
- Меноррагия — объём менструации превышает норму. В норме длина менструального цикла составляет 24-38 дней, кровопотеря за один менструальный цикл — от 5 до 80 мл, количество менструальных дней — от 4,5 до 8 [22] .
- Метроррагия — кровотечения, возникающие вне периода менструаций.
- Менопаузальное кровотечение — выделение крови из матки через год с момента наступления менопаузы.
- Олигоменорея — уменьшение объёма менструации, скудные менструации менее четырёх дней.
- Альгоменорея — болезненные менструации.
- Пройоменорея — менструальный цикл менее 24 дней.
- Опсоменорея — менструальный цикл более 38 дней.
Для расчёта объёма менструации следует просуммировать все кровопотери за цикл.
Маточное кровотечение может возникнуть на ранних или поздних сроках беременности. Кровотечение на любом сроке беременности требует срочной медицинской помощи.
К возникновению маточного кровотечения следует быть особенно внимательным при подозрении на злокачественный процесс в матке.
Причины аномальных маточных кровотечений. Для небеременных женщин репродуктивного возраста причины разделяют на органические изменения, происходящие непосредственно в матке, и неорганические — изменения, которые не видны при гинекологическом осмотре (по классификации FIGO, PALM-COEIN) [5] .
К органическим причинам относят:
- (P) Полипы — образования в полости матки или в цервикальном канале. Могут быть из сосудистой, железистой, фибромышечной и соединительной ткани. Обычно полипы доброкачественные, но иногда встречаются нетипичные или злокачественные, поэтому необходимо уточнить его размер, местоположение, количество, морфологию и гистологию [5] .
- (A)Аденомиоз — врастание базального слоя эндометрия в миометрий (толщу мышечного слоя матки). Отчасти из-за этого происходит гипертрофия миометрия [5][7] .
- (L) Лейомиома — узлы в матке из мышечной и/или соединительной ткани. Кровотечения чаще вызывают субмукозные узлы (выступающие в полость матки), реже — интрамуральные (в толще миометрия) и субсерозные (выступающие в брюшную полость или в полость малого таза) [5] .
- (M) Малигнизация и гиперплазия — утолщение эндометрия на УЗИ. Малигнизация — атипическое перерождение клеток эндометрия в полости матки. Атипичная гиперплазия и малигнизация встречаются редко, но онконастороженность (готовность увидеть в каждом из симптомов болезни указание на рак) должна быть по отношению к каждой пациентке, особенно в постменопаузе [1][5] .
К неорганическим причинам относят:
- (C) Коагулопатия — заболевания свёртывающей системы крови, например, при болезни Виллебранда, гемофилии, тромбоцитопении (исключая приём препаратов, нарушающих свёртывающую систему крови).
- (O) Овуляторная дисфункция. Выделяют два типа дисфункции: овуляторный и ановуляторный. При овуляторной дисфункции менструации нерегулярны или отсутствуют. Нарушение овуляции в яичниках происходит по различным причинам — из-за синдрома поликистозных яичников (СПКЯ), ожирения, анорексии, стресса, резкой потери веса, тяжёлых физических нагрузок, заболеваний щитовидной железы, гиперпролактинемии, незрелости гипоталамо-гипофизарно-яичниковой связи. Ановуляторный цикл характеризуется тем, что у женщины наступает менструация, но овуляция за время прошедшего цикла не происходила, и поэтому жёлтое тело не образовалось. Ановуляторные нарушения могут проявляться от аменореи, редких и скудных менструаций до эпизодов сильного маточного кровотечения, требующего хирургического вмешательства. Нарушение овуляции без какой-либо причины бывает в подростковом возрасте и при переходе в менопаузу [3][5][20] .
- (E) Эндометриальные факторы — первичное и вторичное поражение эндометрия. Когда кровотечение предсказуемое и цикличное, ановуляция и другие причины кровотечения исключены, то, вероятно, это первичное поражение эндометрия. При патологии нарушаются механизмы, регулирующие местный эндометриальный гемостаз. Гемостаз — естественные реакции организма, которые отвечают за циркуляцию крови, обеспечивают её нормальную плотность, предупреждают патологическую кровопотерю и останавливают кровотечение при нарушении целостности сосудов. Причины вторичного поражения эндометрия — воспаление эндометрия или инфекции, аномалии местного воспалительного ответа или нарушение ангиогенеза (образования новых капилляров) в эндометрии. Выявлена связь между заражением Chlamydia trachomatis и аномальным маточным кровотечением [5] .
- (I) Ятрогении — кровотечения, возникающее после медицинских вмешательств и приёма лекарственных препаратов. Кровотечения могут появиться вследствие приёма лекарств, влияющих на эндометрий (внутриматочные системы, блокаторы эстрогеновых рецепторов — тамоксифен, блокаторы прогестероновых рецепторов — мифепристон). А также после приёма препаратов, изменяющих свёртывание крови (антикоагулянты) или влияющих на овуляцию (пероральные, трансдермальные и вагинальные комбинированные оральные контрацептивы, гестагены, инъекционный прогестин).
- (N) Не включённые в другие рубрики или неясной этиологии — например эндометрит после родов или аборта и несостоятельность послеоперационного рубца на матке после кесарева сечения [5] .
К ятрогенным причинам АМК также относятся:
- непрерывный приём гестагенов для достижения аменореи по желанию женщины;
- пропущенные или применённые с задержкой оральные контрацептивы, трансдермальный пластырь или вагинальное кольцо;
- совместный приём контрацептивов с противосудорожными препаратами, антибиотиками (например, с рифампином и гризеофульвином) и курением снижает уровень эстрогенов в крови из-за усиления метаболизма в печени, что провоцирует маточное кровотечение;
- в первые 3-6 месяцев после установки внутриматочной спирали с левоноргестрелом может наблюдаться маточное кровомазанье;
- трициклические антидепрессанты (например амитриптилин) и фенотиазины влияют на метаболизм дофамина, что повышает уровень пролактина в крови, и как следствие нарушается овуляция;
- приём антикоагулянтов (варфарина, гепарина и низкомолекулярных гепаринов) приводит к нарушению гемостаза [5] .
На ранних сроках беременности (до 20 недель включительно) причинами маточного кровотечения могут быть:
- Самопроизвольный выкидыш. Пациентки могут обратиться во время выкидыша либо после с продолжающимся кровотечением, которое возникло из-за задержки частей плодного яйца в матке [8][28] . Виды выкидыша:
- угрожающий — беременность развивается, сердцебиение плода регистрируется на УЗИ, но присутствуют клинические симптомы (тянущие боли внизу живота и кровянистые выделения);
- неполный — беременность прервалась, но в матке остались части плодного яйца;
- полный — беременность прервалась, и из матки вышли все части плодного яйца;
- септический — беременность прервалась, но части плодного яйца остались в матке и подверглись инфекционному воспалению;
- неразвившаяся беременность — на УЗИ сердцебиение плода не регистрируется, но части плодного яйца находятся в матке.
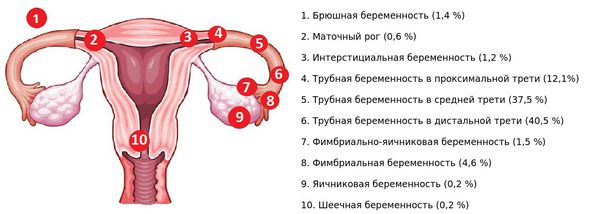
- Эктопическая (внематочная) беременность — плодное яйцо имплантируется вне полости матки, например в маточные трубы, шейку матки, брюшину или в брюшную полость. Беременность, расположение плодного яйца и жизнедеятельность эмбриона определяют с помощью УЗИ [10] .
На поздних сроках беременности (с 20 недель) причиной маточного кровотечения могут быть:
- Заболевания свёртывающей системы крови, наследственные тромбофилии, гормональные нарушения, например из-за заболеваний щитовидной железы, гормонопродуцирующих опухолей, сахарного диабета, курения, ожирения, инфекционных заболеваний половых путей. Эти патологии могут приводить к отслойке плаценты.
- Операции на матке, миомэктомия (удаление доброкачественной опухоли из мышечной стенки матки), рубец на матке после кесарева сечения.
- Трофобластическая болезнь, вызванная опухолью трофобласта (наружного слоя клеток зародыша) [24] .
- Плацентарный полип, который появился в результате неполного удаления части плаценты после родов или аборта [9] .
Симптомы маточного кровотечения
Небеременной женщине следует обращаться к врачу при следующих симптомах:
- Отсутствие менструации более шести месяцев (аменорея).
- Частые менструации — менструальный цикл менее 24 дней (считать от начала менструации до начала следующей).
- Редкие менструации — цикл более 38 дней.
- Длительные менструации, при которых кровянистые выделения в одном менструальном цикле длятся более 8 дней.
- Менструации длительностью менее двух дней.
- Нерегулярные менструации — минимальный менструальный цикл отличается от максимального более чем на 10 дней, например в одном цикле было 28 дней, а в другом — 40 (разница между циклами 12 дней).
- Обильные менструации, кровопотеря более 60 мл в одном цикле (или смена прокладок «normal» чаще чем через 4 часа).
- Межменструальное кровотечение. Может быть цикличным, например перед и после менструации, в середине цикла, или ацикличным, непредсказуемым — независимо от дня цикла.
- Болезненные менструации (альгоменорея) — боль в животе в дни менструации. Если боль по визуально-аналоговой шкале (ВАШ) более 3-4 баллов из десяти, то это должно вызвать беспокойство. ВАШ представляет собой непрерывную шкалу в виде линии длиной 10 см и расположенными на ней двумя крайними точками: «отсутствие боли» и «сильнейшая боль, какую можно только представить».
- Менопаузальное кровотечение — выделение крови из матки спустя год и более от момента наступления менопаузы [5] .
При беременности не должно быть кровянистых выделений. Если они появились, то нужно немедленно обратиться к врачу.
Патогенез маточного кровотечения
Менструация — это периодические кровянистые выделения с отторжением эндометрия из матки через влагалище. Менструации происходят в течение всего репродуктивного периода жизни женщины при отсутствии беременности.
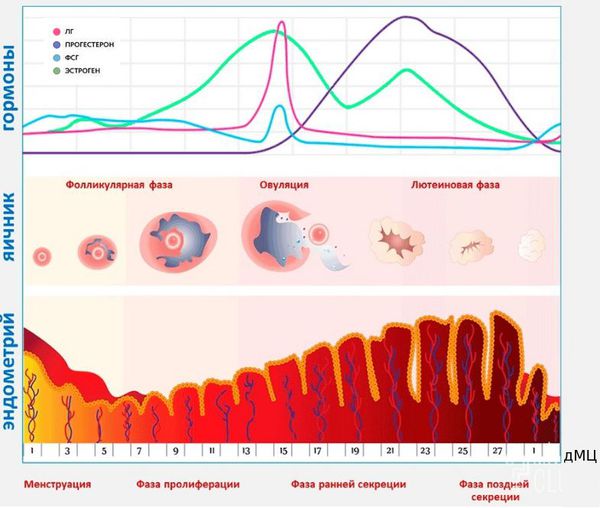
Основываясь на функции яичников и эндометрия, нормальный менструальный цикл можно разделить на три фазы:
- Фолликулярная в яичнике и пролиферативная в эндометрии. Начинается с первого дня менструации и длится по 14 день, может удлиняться. В яичниках растут новые фолликулы, под действием лютеинизирующего гормона начинает выделяться доминантный фолликул. В матке происходит пролиферация или рост эндометрия после предыдущей менструации.
- Овуляторная фаза. Под действием лютеинизирующего гормона доминантный фолликул разрывается, и яйцеклетка выходит в полость малого таза. Эта фаза длится 16-32 часа. Эндометрий в матке приобретает нужную толщину для последующей имплантации бластоцисты в случае оплодотворения.
- Лютеиновая фаза в яичниках и секреторная в эндометрии. На месте разорвавшегося фолликула образуется жёлтое тело, вырабатывающее прогестерон. Жёлтое тело живёт 14 дней. Эндометрий в матке для комфортной имплантации бластоцисты в этот период достигает максимальной толщины. Если беременность не наступила, уровень прогестерона и эстрогена в крови снижается. На снижение этих гормонов реагирует эндометрий — отслойкой и возникновением менструации [6][25] .
Патогенез аномального маточного кровотечения различается в зависимости от причин возникновения:
- Полипы. Патогенез полипов эндометрия обусловлен, как правило, воспалительными заболеваниями эндометрия после абортов и выскабливаний полости матки. Также полипы могут возникать при увеличении уровня эстрогенов и недостатке прогестерона. Такие изменения бывают при ановуляторных циклах, фолликулярных кистах и ожирении [5] .
- Лейомиома. Образование миомы матки объясняется увеличением уровня эстрогенов и прогестерона. Риск заболеваемости миомой матки выше у нерожавших женщин, для которых характерно большее количество ановуляторных циклов, а также выраженное превращение андрогенов в эстрон (предшественник эстрогена) в жировой ткани при ожирении. Другая гипотеза предполагает наличие врождённой генетически обусловленной патологии миометрия, выраженной в увеличении количества рецепторов к эстрогенам и прогестерону в миометрии [5] .
- Малигнизация и гиперплазия. Причиной патологий является длительная эстрогенная стимуляция эндометрия без воздействия прогестерона. У женщин с ановуляцией возникает абсолютная гиперэстрогения (избыток эстрогенов). У женщин с нарушениями жирового и углеводного обменов возникает относительная гиперэстрогения (изменение соотношения гонадотропных гормонов). При ожирении жировая ткань становится источником образования эстрона, который стимулирует чрезмерное увеличение объёма и толщины внутренней оболочки матки.
- Нарушение овуляции. Нарушения в гипоталамо-гипофизарно-яичниковой системе, влияющих друг на друга на разных уровнях:
- Дисфункция гипоталамуса (снижение выработки нейротрансмиттеров: статинов или либеринов).
- Дисфункции гипофиза (нарушение выработки фолликулостимулирующего гормона, лютеинизирующего гормона, пролактина, тиреотропного гормона).
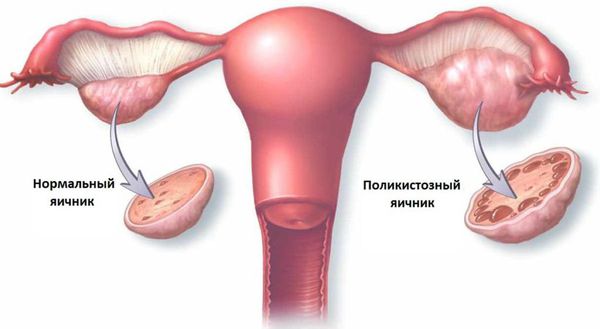
- Дисфункции яичников (опухоли и кисты яичников, преждевременное истощение яичников, поликистозные яичники).
Также в патогенезе нарушений овуляции участвуют болезни эндокринной системы, которые вызывают избыточную продукцию андрогенов, например врождённая гиперплазия коры надпочечников и заболевания щитовидной железы. [3] [5] [6] [20] .
Эндометриальные факторы:
- недостаток производства в эндометрии веществ, вызывающих сужение кровеносных сосудов и уменьшение кровотока в них (вазоконстрикторов — эндотелина-1 и простагландина F2α);
- ускоренное растворение сгустка эндометрия, вызванное чрезмерным производством активатора плазминогена участвующего в процессе растворения тромбов;
- увеличение местного производства веществ, способствующих расширению сосудов (простагландина E2 и простациклина).
Межменструальные кровотечения могут быть вызваны нарушением механизмов восстановления эндометрия при вторичном поражении [5] .
Классификация и стадии развития маточного кровотечения
Различают острое и хроническое маточное кровотечение:
- Острое маточное кровотечение — эпизод сильного кровотечения, требующий срочного медицинского вмешательства для предотвращения дальнейшей обильной кровопотери. Может возникать на фоне хронического маточного кровотечения. Частые причины — миома матки, функциональные кисты яичников, ановуляторные дисфункции и гиперплазии эндометрия. Случается в ювенильном возрасте (13-18 лет) и в перименопаузальном возрасте (переходный период, менопауза и два года постменопаузального периода).
- Хроническое маточное кровотечение — отличается от нормальной менструации объёмом, регулярностью и/или продолжительностью и присутствует в течение последних 3-6 месяцев. Не требует немедленного медицинского вмешательства, но может перейти в острое кровотечение. Причинами могут быть миома матки, полип эндометрия и овуляторная дисфункция [11] .
Также маточные кровотечения различаются по возрасту пациенток:
- ювенильные (от начала менархе до 18 лет);
- репродуктивного возраста (19-45 лет);
- в перименопаузе (46-55 лет);
- в постменопаузе (после одного года от начала менопаузы) [11] .
Осложнения маточного кровотечения
На фоне маточного кровотечения возможны:
- Анемия — снижение уровня эритроцитов и/или гемоглобина в крови, из-за чего ухудшается передача кислорода в ткани, и возникает кислородное голодание тканей и головокружение.
- Снижение качества жизни — кровотечение не даёт женщине расслабиться, препятствует сексуальной жизни, возможности посещать бассейн или сауну, вызывает боязнь запачкать постельное бельё.
- Инфекционные осложнения — присутствие крови изменяет pH влагалища в щелочную сторону, что приводит к нарушению микрофлоры и преобладанию условно-патогенных микроорганизмов. Также приоткрытый цервикальный канал, потерявший защитную слизь из-за потока крови, может стать входными воротами для инфекции из влагалища в матку. Проявляется болезненностью внизу живота и неприятным запахом из влагалища.
- Боли внизу живота — вследствие выброса при кровотечениях простагландинов (веществ, ответственных за болевые ощущения ).
- У беременных к осложнениям относят лихорадку, боли в животе или тазовой области, головокружение, обморочное и предобморочное состояние, потерю беременности. При мажущих коричневых выделениях прогноз более благоприятный, чем при обильных и алых [1][8][9][10][11][20] .
Диагностика маточного кровотечения
При маточном кровотечении следует:
- Cобрать анамнез, определить овуляторную функцию (уточнить регулярность менструаций, продолжительность и количество дней между ними), семейный анамнез, приём препаратов, наличие незащищённых половых контактов и в случае беременности — её срок.
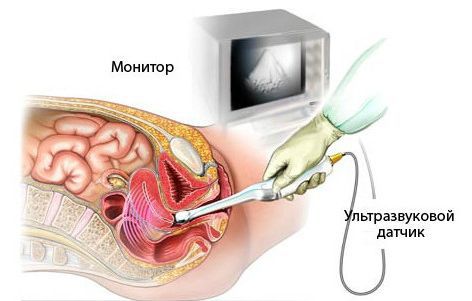
- Провести медицинский осмотр: гинекологический осмотр на гинекологическом кресле, определить размеры матки, яичников, наличие образований в малом тазу, болезненность при пальпации, характер выделений из цервикального канала, их объём. Чтобы определить риск сердечно-сосудистых заболеваний, измеряют артериальное давление. Оно потребуется для решения вопроса о приёме гормональных препаратов, влияющих на систему гемостаза и при возникновении осложнений у беременных, например преэклампсии — состояния, которое характеризуется подъёмом артериального давления, высоким содержанием белка в моче и выраженными отёками. Для определения группы риска по гиперэстрогении, инсулинорезистентности, сахарному диабету и синдрому поликистозных яичников (СПКЯ) рассчитывают индекс массы тела [4][13] .
- При необходимости выполняют дополнительные исследования:
- трансвагинальное УЗИ или доплеровское исследование плода у беременной;
- общий анализ крови с определением уровня эритроцитов, гемоглобина и тромбоцитов;
- анализ на уровень ферритина;
- коагулограмму;
- тест на беременность;
- определение уровня ХГЧ;
- исследование гормонального фона, функции гипофиза — пролактина, фолликулостимулирующего и лютеинизирующего гормонов;
- исследование функции яичников для оценки овуляции — эстрадиола, свободного тестостерона и прогестерона;
- маркеры заболеваний щитовидной железы — ТТГ, Т4 свободный;
- исследование на коагулопатии;
- анализы, указывающее на СПКЯ — концентрация в крови глюкозы, инсулина, дегидроэпиандростерона сульфата;
- 17-ОН прогестерон — для определения врождённой гиперплазии коры надпочечников.
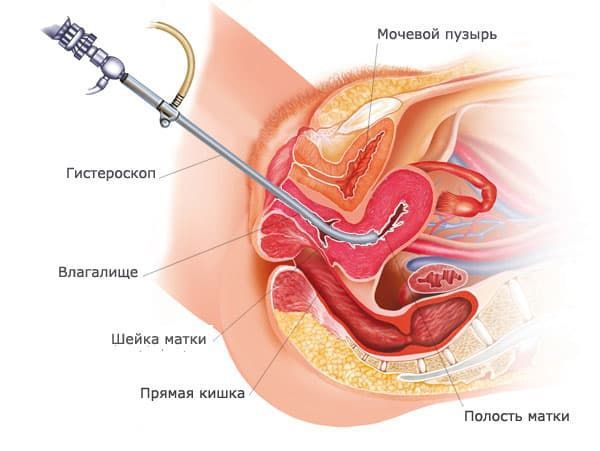
- Гистероскопию с биопсией эндометрия проводят в следующих ситуациях:
- при острых маточных кровотечениях и изменениях эндометрия на УЗИ (полипы, гиперплазии эндометрия, лейомиомы матки, расположенные в подслизистом слое и частично выступающие в полость матки , аденомиоз, менопаузальное кровотечение);
- при редких скудных менструациях, нерегулярности менструального цикла в сторону его удлинения, олигоменорее, опсоменорее.
- Обязательно проводят скрининговое исследование на рак шейки матки, цервикальные мазки на гонорею и хламидию трахоматис.
- ЭКГ – при анорексии для выявления брадикардии ( снижения частоты сердечных сокращений) .
- Печёночные пробы – при заболеваниях печени.
- МРТ позволит получить более детальное изображение и чёткие очертания тазовых органов при их объёмных образованиях.
- Возможна консультация других специалистов, например гематолога, гепатолога, психотерапевта, онколога, эндокринолога [5][11][20] .
Лечение маточного кровотечения
Лечение маточного кровотечения делят на хирургическое и медикаментозное. Медикаментозное лечение может быть гормональным и негормональным [11] [20] .
При остром маточном кровотечении и для женщин от 35 лет предпочтительно хирургическое лечение:
- Гистероскопия с биопсией. Введение гистероскопа в полость матки для её визуализации, определения и удаления патологического очага в матке. Одновременно является и диагностическим методом исследования. Операция эффективна при полипах, миоме матки субмукозной локализации и гиперплазии эндометрия.
- Раздельное диагностическое выскабливание полости матки и цервикального канала. Рекомендовано для женщин в пременопаузе, постменопаузе и при остром кровотечении. Недостаток этого метода — образование спаек в полости малого таза и синдром Ашермана, которые приводят к бесплодию [11][20] .
- Абляция эндометрия — полное разрушение эндометрия. Эффективно для устранения маточного кровотечения, но приводит к аменорее, образованию рубцов в полости матки (что осложнит взятие биопсии) и бесплодию. Поэтому проводится только у женщин в пременопаузе и постменопаузе [15][17] .
- Гистерэктомия — удаление матки лапаротомическим доступом (разрез внизу живота по линии роста волос). Может быть рекомендована пациенткам, которые отказываются от гормональной терапии и тем, у кого из-за кровотечений возникает симптомная анемия или значительно снижено качество жизни [11][20] .
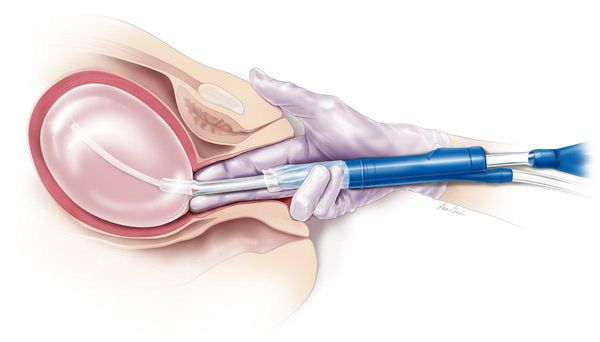
- Экстренные меры требуются крайне редко, только при обильном кровотечении. Гемодинамику ( движение крови по сосудам ) стабилизируют внутривенным введением кристаллоидных растворов, препаратов крови и другими мероприятиями. Если кровотечение не прекращается, проводят тампонаду матки — в полость матки вводят баллон мочевого катетера, расширяя его введением 30–60 мл воды. Таким образом механически сдавливаются сосуды в матке, и кровотечение прекращается [20] .
Негормональное медикаментозное лечение (для молодых девушек до 35 лет) включает:
- Приём НПВС (нестероидных противовоспалительных препаратов) уменьшает кровотечение на 25–35 % и устраняет боль, благодаря снижению продукции простагландинов [5][18] .
- Антифибринолитики — транексамовая кислота, тормозящую выработку ферментов, растворяющих сгустки крови. Останавливают кровотечение, уменьшая кровопотерю на 40–60 %. Также обладают противоаллергическим и противовоспалительным действием. Принимают не более пяти дней. Разрешено для беременных [2] .
Гормональная терапия подавляет рост эндометрия и уменьшает менструальное кровотечение. Лечение обычно длится шесть месяцев и более [11] [12] [20] . К средствам гормональной терапии относятся:
- комбинированные оральные контрацептивы;
- вагинальные кольца;
- гестагены;
- внутриматочные системы с высвобождением прогестина.
Комбинированные оральные контрацептивы:
- в состав входит не менее 30 мкг этинилэстрадиола;
- содержат левоноргестрел 150 мкг или гестоден 75 мкг — в качестве аналога прогестерона, который вырабатывает жёлтое тело после овуляции.
Принимать по одной таблетке каждые 3-4 часа (до шести таблеток в сутки) до полного прекращения кровотечения. Затем приём следует продолжить, уменьшая количество таблеток на одну в день. Когда останется одна таблетка в день, следует принимать их до 21 дня с начала приёма. Затем сделать перерыв в 7 дней (появятся кровянистые менструальноподобные выделения). После продолжить по одной таблетке в день 21 день, потом снова 7 дней перерыв. Курс составляет шесть и более месяцев.
Вагинальное кольцо с этинилэстрадиолом и этоногестрелом можно использовать вместо таблеток после остановки кровотечения, если такой метод удобнее, чем ежедневный приём таблеток. Вагинальное кольцо — эластичное кольцо, принимающее анатомическую форму влагалища, из которого ежедневно высвобождается этинилэстрадиол. Устанавливается глубоко во влагалище с первого дня менструации (или сразу, без перерыва после приёма гормональных таблеток) на 21 день (аналогично приёму комбинированных оральных контрацептивов). Затем вынимается на 7 дней (аналогично перерыву при использовании гормональных таблеток). Рекомендовано использовать не менее шести месяцев [12] [14] [20] .
Гестагенные препараты:
- дидрогестерон — 30 мг в сутки;
- микронизированный прогестерон — 300 мг в сутки;
- норэтистерон — 5-10 мг в сутки.
Приём гестагенов продолжают не менее шести месяцев. Разрешено применять при беременности [11] [20] .
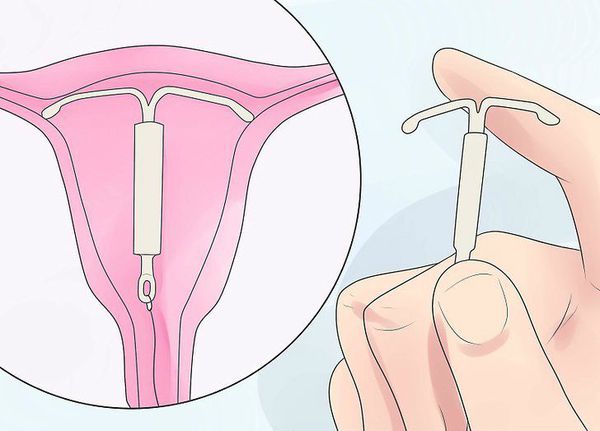
Внутриматочные системы с высвобождением левоноргестрела. Под действием температуры тела высвобождается суточная доза гормона, действующего на прогестероновые и эстрогеновые рецепторы в матке, таким образом угнетая рост эндометрия. Внутриматочные системы эффективны для 97 % пациенток. Используются в течение от 6 месяцев до 5 лет, обеспечивая контрацепцию (гормональное влияние на эндометрий и механическое как спираль) [11] [19] .
Агонисты гонадотропин-высвобождающего гормона (ГнВГ) — эти препараты подавляют продукцию гормонов яичниками, что приводит к аменорее. Они используются для уменьшения размеров лейомиомы или перед её хирургическим лечением. Однако их побочные эффекты (например остеопороз) ограничивают их приём до шести месяцев [11] [16] .
Подводя итог:
- при маточных кровотечениях в ювенильном возрасте следует применять гормональные препараты;
- при кровотечениях у беременных следует применять гестагены (дидрогестерон или микронизированный прогестерон) и ингибиторы фибринолиза (транексамовая кислота);
- в перименопаузальном и постменопаузальном возрасте используют хирургические методы (гистероскопия и выскабливание полости матки).
Если после гистологического исследования биоптата из матки обнаруживают злокачественные изменения, то применяют гистерэктомию (удаление матки) с возможным удалением придатков и региональных лимфоузлов. Если стоит вопрос о репродуктивной функции женщины, а яичники сохранить невозможно, рекомендована криоконсервация ооцитов.
Прогноз. Профилактика
Прогноз при своевременном лечении для жизни благоприятный. В зависимости от причин и способов терапии прогноз для репродуктивной функции положительный за исключением проведения гистерэктомии и абляции эндометрия. После отмены гормональных препаратов прогноз для репродуктивной функции также благоприятный.
Если кровотечение возникло в результате рака эндометрия, то пятилетняя выживаемость составляет 63 %.Прогноз для жизни неблагоприятен при позднем выявлении рака и метастазировании в соседние органы и лимфоузлы [8] [9] [10] [11] [21] .
Профилактика маточного кровотечения:
- ежегодно проходить осмотр у гинеколога и выявлять факторы риска (наследственные заболевания, коагулопатии);
- исключить курение — фактор риска онкологических заболеваний;
- выполнять физические упражнения и следить за калорийностью пищи для предупреждения ожирения, как фактора риска возникновения гиперэстрогении, поддерживать индекс массы тела в норме (от 18,5 до 29 кг/м²);
- вести календарь менструаций;
- по возможности исключить хронический стресс [4][11][13] .
Источник