- Боль в шее и стрессы: какая связь
- Боли в шее
- Шейный радикулит («защемление нерва»)
- Диффузный гиперостоз скелета (болезнь Форестье)
- Дегенеративные заболевания
- Травмы шейного отдела позвоночника
- Мышечные боли
- Миофасциальный болевой синдром
- Шейный остеохондроз?
- Когда при боли в шее следует обратиться к врачу?
- Лечение боли в шее
- Диагностика невротических и соматоформных расстройств
- Как определить невроз
- Психоневроз: симптомы и причины для обращения к специалисту
Боль в шее и стрессы: какая связь
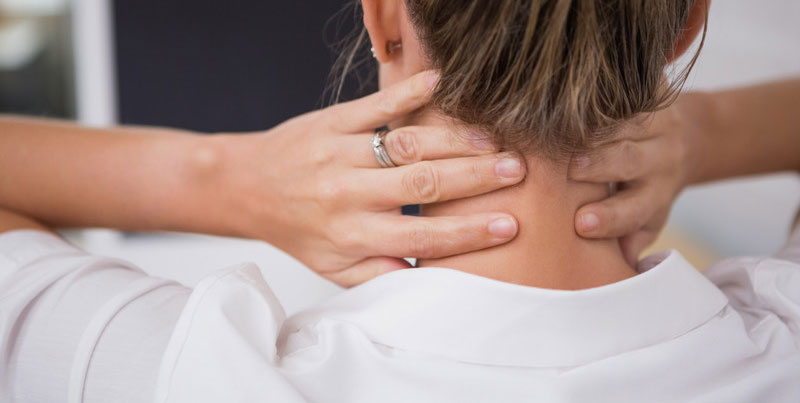
Недаром говорят, что все болезни от нервов. Ну, если и не все, то уж точно многие из них. Например, боли в шее и плечевом поясе, которые очень часто являются следствием хронических стрессов, эмоционального перенапряжения, тревог и расстройств.
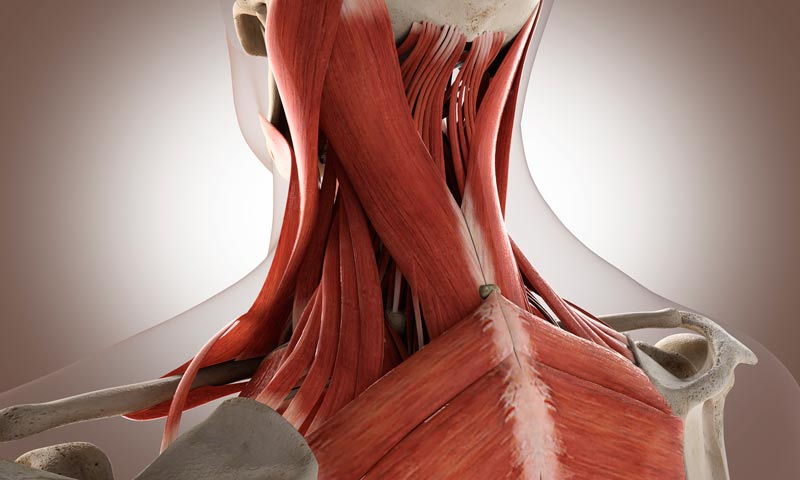
Наша шея и плечи служат своеобразным индикатором уровня напряженности организма. И это неудивительно! Именно в шейном отделе находится сплетение важных нервов, в числе которых и добавочный нерв, активно работающий во время стрессов. При тяжелой работе, перенапряжении, страхе и тревогe мы бессознательно втягиваем голову и поднимаем плечи, группируясь и защищаясь от опасности. При хронических проблемах и переживаниях происходит постоянное перенапряжение мышц, которые со временем теряют свою эластичность и даже в состоянии покоя остаются жесткими. Они сдавливают нервы и сосуды, препятствуя нормальному кровообращению и питанию тканей. Так возникает дискомфорт, а затем и боль.
При появлении неприятных симптомов важно как можно скорее обратиться к врачу, он проведет диагностику, исключит такие патологии, как, например, грыжа позвоночника или протрузии позвонков, и подберет лечение.
К сожалению, многие из нас практикуют самолечение и начинают активно использовать мази, таблетки, а то и народную медицину. В итоге попадают к доктору уже с серьезными проблемами (головные боли, мигрени, нарушения зрения, защемление спинномозговых нервов и т.д.) Именно поэтому очень важно не экспериментировать со своим здоровьем и своевременно обратиться за помощью к грамотному специалисту.
Первое, что назначает доктор в такой ситуации, это, безусловно, обезболивающие противовоспалительные препараты. Чаще всего он останавливает свой выбор на НПВС, то есть нестероидных противовоспалительных средствах. Да, такие препараты довольно эффективны, но при этом обладают целым рядом противопоказаний и побочных действий, особенно при длительном курсе лечения.
Именно поэтому при болях в шее и плечах можно пойти другим путем и обратить внимание на не менее эффективные, но при этом безопасные комбинированные препараты, например, мазь Капсикам®. Препарат содержит в своем составе 5 активных компонентов, которые улучшают питание и кровоснабжение мышц, оказывает обезболивающее и противовоспалительное действие. Мазь наносится на кожу аппликатором, который имеется в комплекте, и оказывает обезболивающее действие в течение 8 часов. Снимать препарат рекомендуется ватным тампоном, смоченным растительным маслом. Смывать водой нельзя, это лишь усилит разогревающий эффект и жжение.
Помимо использования медикаментов, большое значение в лечении и профилактике шейного дискомфорта отводится гимнастике. Всего пара минут простых упражнений 2-3 раза в день и о напряжении мышц можно будет забыть. Начинать рекомендуется с плеч: на медленном вдохе тянитесь плечами вверх, замрите в максимальной точке и выдохните. Затем с усилием опустите плечи вниз и замрите в таком положении на 5 секунд. Повторите несколько раз. После этого повторите подъемы плеч, но только по диагонали: правое плечо тянется вверх, а левое вниз и наоборот. Для расслабления шеи, сидя на стуле, сомкните руки за головой и начните давить затылком на ладони во время вдоха и подбородком в сторону груди на выдохе.
Помимо гимнастики очень важны курсы массажа, которые снимают напряжение, расслабляют мышцы и улучшают их эластичность. Немаловажным моментом является и борьба со стрессами: групповые или индивидуальные занятия с психологом, успокоительные препараты, расслабляющие ванны с аромомаслами лаванды или шалфея, прогулки на свежем воздухе или встречи с друзьями.
Таким образом, боль в шее является незримым спутником современного человека, страдающего от стрессов и стремительного течения жизни. Однако, используя простые способы профилактики и эффективные препараты для лечения можно избавиться от неприятных ощущений и свободно расправить плечи.
Источник
Боли в шее
Согласно статистике, в последние годы боли в шее стали беспокоить людей чаще. Этому способствовало появление компьютеров и новых «сидячих» профессий. Сегодня многие не занимаются физическими упражнениями, имеют избыточную массу тела, часто сталкиваются со стрессами — эти факторы также имеют значение в возникновении шейных болей. Из-за чего конкретно возникает боль в шее и как с ней бороться?
Шейный радикулит («защемление нерва»)
Радикулит на уровне шейного отдела позвоночника чаще всего возникает при сдавлении корешков спинногомозговых нервов.
Обычно это происходит из-за спондилёза шейного отдела позвоночника или грыжи межпозвоночного диска, когда его внешняя часть (фиброзное кольцо) разрывается и студенистое ядро межпозвоночного диска выходит в спинномозговой канал. Иногда шейный радикулит возникает из-за инфекций (герпесвирусной инфекции, болезни Лайма).
Как он проявляется? Зачастую возникает боль в шее, отдающая в руку. Причём рука может неметь или слабеть. Обычно диагноз «шейный радикулит» можно поставить уже после неврологического осмотра. Однако в некоторых случаях бывает необходимо провести компьютерную томографию или электромиографию.
Диффузный гиперостоз скелета (болезнь Форестье)
Это заболевание развивается в основном у людей старше 50 лет. Установлено, что наиболее вероятная причина развития болезни Форестье — накопление солей кальция в связочном аппарате позвоночника.
Болезнь Форестье может никак не проявляться, но в ряде случаев у человека снижается подвижность шеи, возникает боль. Для подтверждения диагноза доктор назначит рентгенологическое обследование, в некоторых случаях потребуется ещё компьютерная или магнитно-резонансная томография. Специфического лечения для этого заболевания нет.
Дегенеративные заболевания
Дискогенный болевой синдром, возможно, самая популярная причина боли в шее. Синдром развивается из-за дегенеративных изменений в структуре межпозвоночных дисков. В результате нагрузка распределяется неравномерно между дисками, дугоотростчатыми суставами и замыкательными пластинками. При этом заболевании боль в шее возникает при повороте и наклоне головы, состояние ухудшается, если долго держать голову в одном положении. Эта боль может проводиться в руку или плечо.
Спондилёз шейного отдела позвоночника возникает из-за дегенеративных изменений в шейном отделе. Постепенное стирание межпозвоночных дисков приводит к сокращению межпозвоночного пространства, деформации костей и их разрастанию (образованию остеофитов). В большинстве случаев эти возрастные изменения не приносят никаких неудобств. Однако иногда они приводят к давлению на корешок спинномозгового нерва, что вызывает хроническую боль в шее, и в некоторых случаях — онемение или боль в плече или руке.
Спондилогенная цервикальная миелопатия. Дегенеративные изменения в шейном отделе позвоночника могут привести к сужению центрального канала спинного мозга, из-за чего сам спинной мозг может повредиться и начать работать неправильно. Как следствие — боль в шее, её ограниченная подвижность, а также общая слабость, нарушение координации движений, неконтролируемое мочеиспускание и дефекация, проблемы в половой сфере. Заболевание чаще всего развивается после 55 лет и нередко требует хирургического вмешательства.
Травмы шейного отдела позвоночника
Обычно травмы шеи люди получают в автомобильных авариях. Из-за резкого движения головы вперёд-назад повреждаются мягкие ткани, нервные волокна, межпозвоночные диски, задняя продольная связка, дугоотростчатый сустав (фасет-синдром) и др. После травмы возникает боль, происходит мышечный спазм, становится трудно двигать шеей. Со временем симптомы уходят сами, но иногда боль может перерасти в хроническую.
Мышечные боли
Спазмы мышц шеи и верхней части спины возникают из-за травм, физического перенапряжения в течение дня, в частности, неправильных поз, эмоционального стресса. Также мышцы могут спазмироваться из-за неудобной подушки. Обычно это состояние проявляется болью, ограничением подвижности шеи. В течение 6 недель боли проходят. Чтобы ускорить процесс, рекомендуется делать специальные упражнения, а также устранить причину перенапряжения мышц, если это возможно.
Миофасциальный болевой синдром
При миофасциальном болевом синдроме можно определить гиперчувствительные точки. Они могут появиться после травмы, перенапряжения или эмоционального стресса. Эти точки провоцируют напряжение и боль в мышцах, которая зачастую становится хронической.
Шейный остеохондроз?
Среди заболеваний, вызывающих боли в шее, мы не упомянули «шейный остеохондроз». Этот диагноз обычно ставится на территории стран бывшего Советского Союза. По сути на остеохондроз списывают все те заболевания, что перечислены выше.
Дегенеративные изменения в позвоночнике наблюдаются практически у всех людей старше 40 лет, и это совершенно не повод называть человека больным и начинать активное лечение. Боль в шее и другие симптомы должны указать на настоящий диагноз, после постановки которого назначается терапия.
Когда при боли в шее следует обратиться к врачу?
Основные причины, при которых необходима консультация невролога:
- сильная головная боль;
- травма шеи;
- потеря контроля над мочеиспусканием или дефекацией;
- онемение, покалывание, слабость в руках или ногах;
- боль не проходит неделю, и улучшений нет;
- когда обычные обезболивающие препараты не помогают.
Срочно обратитесь к врачу, если:
- У Вас жар, болит голова, а шея скована настолько, что Вы не можете дотянуться подбородком до груди. Это может быть менингит;
- Наблюдаются признаки инфаркта: боль в груди, учащённое дыхание, потливость, тошнота, рвота, а также боль в руке или челюсти.
Лечение боли в шее
Препараты, снимающие боль или напряжение. Обычно специфического лечения при состояниях, вызывающих боль в шее, нет. В простых ситуациях врач может рекомендовать нестероидные противовоспалительные средства (диклофенак), которые снимут боль. Если есть выраженный спазм, то доктор может выписать миорелаксант (препарат, расслабляющий мышцы) для приёма на ночь. При хронической боли в шее врач может назначить трициклические антидепрессанты. Инъекции ботулина доказанно неэффективны. Большинство растяжений мышц проходит через 2–3 недели при консервативном лечении.
Лёд и тепло. Для снятия боли в шее после травмы рекомендуется также прикладывать лёд, особенно в первые 48–72 часа. Если проблема в мышцах, можно использовать тепло (например, принимая душ, ванну, прикладывая влажное полотенце).
Упражнения на растяжку. Доказанную эффективность имеют упражнения на растяжку, в том числе цигун. Однако их следует делать осторожно, желательно только после консультации со специалистом. Особенно полезными упражнения будут при хронической боли. Заниматься лучше утром и перед сном, предварительно разогрев шею. По поводу привычной физической активности (занятий бегом, футболом, йогой и др.) обязательно следует посоветоваться с врачом.
Расслабляющие техники. Эмоциональный стресс может усиливать боль в шее и откладывать излечение. Расслабляющие техники (дыхательные упражнения, самогипноз, молитва, медитация) и психотерапия помогают снизить мышечное напряжение.
Изменение привычек. Чтобы снова и снова не провоцировать боль в шее, важно исправить положения, в которых человек проводит много времени. Для этого нужно следить за своей осанкой, минимизировать напряжение (менять позы, раз в час разминать шею, поставить компьютер на уровне глаз). Сидеть нужно прямо, плечи должны быть отведены назад. Во время сна шее необходима поддержка, а голова должна находиться на том же уровне, что и всё тело. Идеальная поза для сна — на спине, хуже всего для шеи, когда человек спит на животе.
Массаж облегчает мышечный спазм, причём полезно будет использовать вибромассажёр. Однако нужно учесть, что при хронической боли массаж скорее всего малоэффективен.
Мануальная терапия. Манипуляции не имеют доказанной эффективности и в некоторых случаях могут сопровождаться ухудшением состояния. Поэтому рекомендуется прибегать к «мягкой» мануальной терапии и только в сочетании с физическими упражнениями. Лучше не обращаться к мануальным терапевтам, если имеет место спондилотическая цервикальная миелопатия (сужение центрального канала спинного мозга).
Биологическая обратная связь (БОС). При методе под названием «биологическая обратная связь» человеку ставят задачу (снять напряжение мышц шеи) и с помощью датчиков контролируют её выполнение. Сам пациент видит на экране изображение, которое, например, может быть мутным, а по мере расслабления мышц становится чётким. Так человек учится контролировать напряжение мышц шеи.
Корсет для фиксации шейных позвонков хоть и снимает боль, но его не рекомендуется носить длительное время (1–3 часа в день, не больше 1–2 недель), так как мышцы в результате могут ослабнуть.
Существует ряд методов, эффективность и безопасность которых установить довольно сложно, так как проведено слишком мало исследований с достоверными результатами. Например, по некоторым данным, акупунктура помогает при хронической боли в шее, а вытяжение не имеет эффекта. Электромагнитная терапия, низкочастотная лазеротерапия и электромиостимуляция, по всей видимости, работают. Однако не рекомендуется применять все эти методы, игнорируя физические упражнения.
Операция при боли в шее. В большинстве случаев при боли в шее операцтивное вмешательство не требуется: сначала применяется консервативное лечение, и только потом, если оно не помогает, и если причина боли в давлении на корешок спинномозгового нерва («защемлении нерва») или сужении центрального канала спинного мозга, рекомендуется лечение у хирурга.
Источник
Диагностика невротических и соматоформных расстройств
У нас доступна консультация по Skype или WhatsApp.
Признаки невротического расстройства отличаются изменчивостью, неточностью, у каждого человека невроз может проявляться по-своему. Поэтому, чтобы точно установить диагноз и получить адекватное лечение, нужно обратиться к врачу-психотерапевту.
Диагностикой невроза занимается врач-психотерапевт. От вида невроза и его тяжести зависит схема терапии, которая поможет справиться с расстройством.
Невроз — это функциональное заболевание нервной системы. Это значит, что нарушение возникает временно, в организме нет ни инфекции, ни опухоли, ни стойкой патологии сосудов или внутренних органов. Негативные факторы истощают нервную систему:
- стресс;
- перенапряжение;
- внутренний конфликт;
- травмирующая ситуация.
Это вызывает нарушения в работе сердца и сосудов, нарушение пищеварения, непонятные боли и дискомфорт в разных частях тела. Специалисты-соматологи (которые занимаются болезнями тела — терапевты, неврологи) при этом не находят никаких отклонений: ни язвенной болезни, ни отклонений эндокринной системы (например, щитовидной железы), ни воспаления.
Проявления невроза у взрослых часто путают с другими заболеваниями, поэтому большая часть пациентов годами проходят обследования, а лечение не дает результата. В таких случаях рекомендуется обратиться к психотерапевту.
Тело при неврозе здорово, большинство анализов в норме. «Все болезни от нервов» — как раз про это.
Как распознать невроз? Для него характерны следующие симптомы:
- соматические проявления (со стороны тела) — неопределенные боли, повышенная утомляемость, перепады артериального давления, повышение температуры, потливость;
- эмоциональная неустойчивость — частая необоснованная или беспричинная тревога, страх, раздражительность, плаксивость;
- плохая переносимость нагрузки — человек не может сконцентрироваться, иногда не может усидеть на месте. Страдает и работа, и личная жизнь, элементарные дела очень быстро утомляют.
В следующей части мы подробнее рассмотрим, как проявляется невроз и какие конкретные симптомы и жалобы возможны.
Как определить невроз
Симптомы зависят от формы невроза. Наиболее распространенные проявления со стороны тела и психики это:
- расстройства сна;
- нарушение пищеварения;
- проблемы с дыханием, чувство удушья;
- нарушение работы сердца и сосудов;
- вегетативные симптомы — дрожь, судороги, потливость, перепады температуры, даже боли.
Один из первых возможных сигналов — нарушения сна . Трудность засыпания, поверхностный или беспокойный сон, частые пробуждения. Чувство напряжения в голове при неврозе — следствие того, что в ночное время нервная система восстанавливается не полностью. Расстройства сна приводят к постоянному напряжению, эмоциональным «срывам».
Пищеварительная система чувствительна к психологическим травмирующим факторам. Она реагирует потерей аппетита, метеоризмом, частой болью и дискомфортом в животе, проблемами со стулом. При этом у человека нет ни язвы, ни кишечной инфекции. Частое проявление — это тошнота при неврозе, которая сопровождается ощущением сухости во рту.
Нервная система связана со всеми внутренними органами, поэтому при неврозе страдает весь организм. Верно и обратное: если дать специалисту возможность вылечить психику — телесные симптомы тоже исчезнут.
При неврозах бывают проблемы с дыханием : типичны жалобы на нехватку воздуха, затруднения вдоха или выдоха, удушье. Иногда человеку кажется, что он забыл, как дышать. Часто наблюдается при попадании в конфликтную или эмоционально значимую ситуацию.
Со стороны сердечно-сосудистой системы могут наблюдаться гипертонические кризы, нарушения сердечного ритма, дискомфорт в области груди. Тахикардия при неврозе — частая жалоба.
Нервная система принимает на себя основной «удар» при постоянных стрессах. Человек испытывает дрожь в теле при неврозе, частые головные боли, приливы жара, судороги в мышцах, изменение чувствительности (онемение конечностей). Иногда может жаловаться что без причины кружится голова.
Все изменения при неврозе функциональные, то есть обратимые. При адекватном лечении пациенты полностью выздоравливают.
Психически человек становится подавленным, не может долго сосредоточиться, снижается память. Уровень тревоги повышается, возможны слишком бурные эмоциональные реакции. При психоневрозах отсутствуют галлюцинации, но иногда наблюдается шум в ушах.
При необходимости сидеть спокойно какое-то время, человек с неврозом испытывает дискомфорт. Для собственного успокоения он начинает стучать ручкой, играть с предметом одежды, теребить пальцы.
Психоневроз: симптомы и причины для обращения к специалисту
Частое подавление негативных эмоций, жизнь в постоянном стрессе приводит к затяжным психоневрозам. Выйти из них без квалифицированной помощи бывает крайне трудно.
Человека годами может мучить хронический невроз, симптомы которого — это эмоциональные «срывы» (истерики, слезы, раздражительность) или физиологические реакции (ступор, потеря голоса, скачок давления, тошнота) на небольшой конфликт или трудность. Человек просто не в состоянии контролировать поведение и эмоции в сложный момент.
Если терапевт, кардиолог, гастроэнтеролог ничего не нашли — не забудьте обратиться за диагностикой к психотерапевту.
Часто в попытках облегчить состояние или выяснить причину постоянного дискомфорта люди находят мнимые болезни при неврозах . Это свойственно соматоформной форме расстройства . Человек сдает все возможные анализы, проходит абсолютно все обследования. Свойственное в некоторых случаях психоневрозу жжение кожи или слабость в ногах (иногда вообще любое, малейшее ощущение в теле) воспринимается, как симптом страшного, смертельного заболевания.
Это заболевание обратимо, но обращение к психотерапевту — важный шаг на пути к выздоровлению . Невротическое расстройство ухудшает отношения с родными, создает проблемы на работе, приводит к саморазрушающему поведению (алкоголь, наркотические вещества, попытки уйти из жизни).
Причиной обращения к специалисту может быть нарушение терморегуляторной функции организма — говоря просто, повышение температуры при неврозе. По-другому оно называется термоневроз. Здесь важно исключить другие заболевания, поэтому можно заодно проконсультироваться у невролога.
Головокружение при неврозе, перебои в работе сердца, повышенная утомляемость и другие симптомы — повод пройти обследование у врача.
Диагностика включает в себя:
- Личная беседа врача с пациентом — первый и самый важный этап, от которого зависит план дальнейших действий.
- Консультация невролога — при подозрении на неврологические расстройства (онемение, боль, повышение температуры, нарушение подвижности).
- Для дифференциальной диагностики врач может назначить Нейротест и Нейрофизиологическую тест-систему (с эндогенными заболеваниями), ЭЭГ, КТ/МРТ, анализы крови на гормоны и маркеры (показатели) воспаления.
- При необходимости врач привлекает к диагностике клинического психолога или научных экспертов, может созвать консилиум.
На основании полученных результатов диагностики и анамнеза пациента психотерапевт назначает соответствующее индивидуальное лечение. Подробнее о лечении неврозов .
Источник