Как по научному называется способность чувствовать боль
Согласно определению Международной ассоциации по изучению боли, боль — это неприятное чувствительное и эмоциональное переживание, связанное с истинным или потенциальным повреждением ткани или описываемое в терминах такого повреждения.
В этом определении сделан акцент на аффективном (эмоциональном) компоненте боли. Другой компонент боли — чувствительно-дискриминационый («Где и как сильно?»).
а) Периферические пути болевой чувствительности. За проведение болевых ощущений отвечают тонкие миелинизированные (А6) и немиелинизированные (С) волокна, исходящие от униполярных клеток спинномозгового ганглия. Иногда эти волокна называют «волокнами боли», хотя существуют и другие нервные волокна сравнимого диаметра, которые являются исключительно механорецепторными. В то же время другие волокна, связанные, например, с механорецепторами или терморецепторами, вызывают чувство боли только при работе на высокой частоте. В общем плане обсуждения боли последние волокна называют полимодальными ноцицепторами.
В составе спинномозговых нервов находятся дистальные отростки ганглионарных клеток, иннервирующих соматические ткани, в том числе кожу, париетальную плевру и брюшину, мышцы, суставные капсулы и кости. Проксимальные отростки отдают ветви на уровне зоны выхода задних корешков, далее в составе дорсолатерального пути Лиссауэра поднимаются вверх, пропуская пять или более сегментов спинного мозга, а затем оканчиваются в пластинах I, II и IV заднего рога. Аналогичные волокна тройничного нерва оканчиваются в спинномозговом ядре тройничного нерва.
Дистальные нервные отростки, направляющиеся от внутренних органов, имеют общую периневральную оболочку с постганглионарными волокнами симпатического ствола. Проксимальные отростки пересекаются с волокнами пути Лиссауэра и заканчиваются в этой же области. Считают, что перекрест соматических и висцеральных афферентных окончаний на дендритах центральных болевых нейронов объясняет возникновение отраженной боли при таких состояниях, как инфаркт миокарда или острый аппендицит.
б) Сенситизация ноцицепторов. При повреждении тканей из них происходит выброс различных активных веществ — брадикининов, простагландинов и лейкотриенов, которые понижают порог возбудимости ноцицепторов. При повреждении С-волокон происходит также активация аксон-рефлексов, в окружающие ткани высвобождаются субстанция Р и кальцитонин ген-связанный пептид (CGRP), стимулируя выброс гистамина тучными клетками. Гистаминовые рецепторы, которые могут располагаться на нервных окончаниях (Глава 8), способы стимулировать синтез арахидоновой кислоты за счет гидролиза мембранных фосфолипидов.
Фермент циклооксигеназа превращает арахидоновую кислоту в простагландины. (Механизм действия аспирина и других нестероидных противовоспалительных препаратов заключается в угнетении этого фермента и снижении синтеза простагландинов.)
В результате возникают длительная активация большого числа С-волокон и сенситизация механических ноцицепторов. Клинически это проявляется аллодинией, при которой даже легкое прикосновение к какой-то области вызывает болевые ощущения, и гипералгезией, когда даже незначительные болезненные стимулы воспринимают как сильнейшую боль.
Для синдрома раздраженного кишечника характерна сенситизация ноцицептивных интерорецепторов брюшной стенки. Такой механизм развития болевого синдрома характерен также для интерстициального цистита.
Сенситизация нейронов С-волокон может также происходить за счет изменения транскрипции генов, когда аномальные натриевые каналы встраиваются в клеточную мембрану нейронов заднего спинномозгового ганглия. В этом месте может возникать спонтанная электрическая активность, которая, как считают, может быть ответственна за неэффективность анальгетиков, блокирующих проведение нервного импульса на высоких уровнях.
в) Нейропатическая боль. При рассечении периферического нерва его проксимальная и дистальная культи оказываются разделенными формирующейся рубцовой тканью. На аксонах, захваченных в этой рубцовой ткани, формируются небольшие нитевидные утолщения — невромы, которые очень чувствительны к сдавлению. При их длительной активации страдания пациента усиливаются, поскольку у него развивается синдром центральной боли. Постгерпетическая невралгия — это нейропатическая боль, которая становится следствием перенесенной инфекции herpes zoster («опоясывающий лишай») и проявляется появлением везикул вдоль зоны иннервации кожного нерва, обычно межреберного.
Вирус может поддерживать боль за счет активации механизма транскрипции генов, который был описан выше. Центральные пути болевой чувствительности Центральные ноцицептивные нейроны подразделяют на две группы—специфические, с небольшой зоной периферической иннервации (около 1 см 2 ), а также имеющие широкий динамический диапазон (более 2 см 2 ). Это механические ноцицепторы, которые кодируют тактильные стимулы как импульсы низкой чистоты и болевые стимулы как импульсы высокой частоты.
Согласно общепринятому мнению, спиноталамический путь (или переднебоковой, учитывая его расположение в спинном мозге) состоит из различных волокон, которые отвечают как за различение болевых, температурных и тактильных стимулов (неоспиноталамический, или прямой, путь), так и за аффективную, двигательную и вегетативную реакции на боль (палеоспиноталамический, или непрямой, путь).
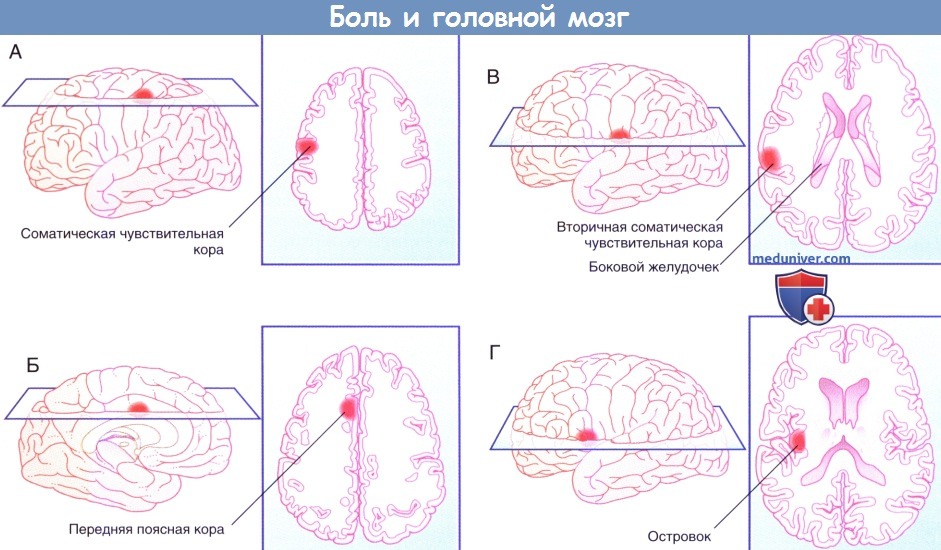
г) Прямой путь болевой чувствительности. Прямой путь для туловища и конечностей начинается от заднего рога спинного мозга и в составе спиноталамического пути направляется к задней части вентрального заднелатерального ядра таламуса с противоположной стороны. На голове и шее он начинается в спинномозговом ядре тройничного нерва и по тройнично-таламическим волокнам идет к задней части медиального ядра противоположного таламуса. Отсюда волокна преимущественно направляются к первичной соматической чувствительной коре (SI) и частично к верхней части латеральной борозды (SII). Установлена соматотопическая организация этой области, что удалось выявить при помощи проведения ПЭТ головного мозга во время воздействия теплового стимула на различные участки лица.
Благодаря исследованиям на животных обнаружили, что в SI имеются высоковозбудимые специфические ноцицептивные нейроны, рецепторное периферическое поле которых относительно невелико. Именно эти нейроны лучше всего отвечают на вопрос «Где и как сильно болит?».
На рисунках ниже изображены проекции к задней теменной коре и SII.
Понятно, что спиноталамическая система раннего оповещения отвечает за поворот глаз и головы в сторону источника боли. Спинопокрышечный путь направляется наверх вдоль спиноталамического пути и заканчивается в верхних холмиках. Он также организован соматотопически. Волокна этого пути обеспечивают работу зрительного рефлекса, который поворачивает глаза/туловище/конечности в сторону стимулируемой области. Помимо активации этого филогенетически древнего пути (он имеется уже у рептилий), зрительный путь, отвечающий на вопрос «Где?», также связан с волокнами, идущими к задней теменной коре от SI.
В SII число ноцицептивных нейронов меньше, однако они также могут получать зрительную информацию. Они связаны с островком, который получает импульсы непосредственно от таламуса. При стимуляции островка в организме возникают вегетативные реакции (повышение частоты сердечных сокращений, вазоконстрикция, потоотделение). Интересно, что при повреждении островка человек перестает воспринимать болевые стимулы как неприятные, но при этом он все еще может локализовать стимул и определять его интенсивность. Такое состояние называют асимболией боли.
д) Непрямой путь болевой чувствительности. Непрямой путь — полисинаптический, в составе спиноретикулярного и тройнично-ретикулярного путей он направляется к дорсальному медиальному ядру таламуса, проецируясь (в том числе) к передней поясной коре. Эта область отвечает за аффективный компонент боли. Доказательством этого служит тот факт, что у пациентов с хроническим болевым синдромом успешно выполняют хирургическое пересечение (цингулотомию) или удаление (цингулэктомию) поясной коры. Пациенты сообщают, что сила болевых ощущений не изменилась, но боль при этом не кажется им такой нестерпимой. Точно такой же эффект дают инъекции морфия, вероятно, потому, что в передней поясной коре сосредоточено наибольшее число опиоидных рецепторов.
После цингулэктомии часто возникает отек участка мозга, осуществляющий контроль за мочевым пузырем. В связи с этим в течение какого-то времени пациентов может беспокоить недержание мочи. Однако, что важнее, более чем у половины больных после операции развивается «аффективное уплощение» — люди перестают испытывать как положительные, так и отрицательные эмоции.
Резкий удар или внезапно возникшая боль любого происхождения способна вызвать у человека чувство страха. Его появление связано с активацией спиномезенцефалических волокон, идущих к ретикулярной формации среднего мозга, а также к миндалевидному телу и ядру мозга, которое в первую очередь отвечает за чувство страха (см. основной текст). Считают, что часть волокон может идти наверх в составе дорсолатерального пути Лиссауэра или рядом с ним; наличие этих волокон может объяснить сохранение болевого синдрома у некоторых из пациентов, перенесших хордотомию.
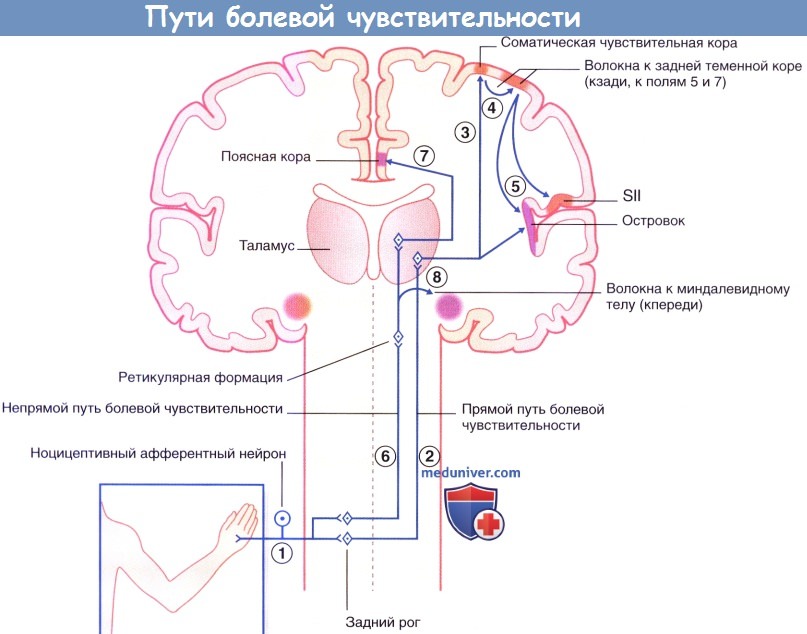
1. Периферические ноцицептивные нейроны, отдающие волокна к заднему рогу.
2. «Быстрые» центральные проецирующие боль нейроны (ЦПБН) отдают волокна непосредственно к противоположному заднебоковому таламусу и
3. Переключаются на соматическую чувствительную кору (SI). 4. Ассоциативные волокна соединяют SI с задней теменной корой, где происходит анализ тактильных ощущений («Где?» и «Как сильно»?), а также зрительное ориентирование («Откуда?»).
5. От задней теменной коры волокна идут к SII, где происходит интеграция тактильных и зрительных ощущений. Спереди происходит переключение на кору островка, куда могут также поступать импульсы от таламуса. Этот участок коры отвечает за вегетативные и эмоциональные реакции.
6. «Медленные» ЦПБН через ретикулярную формацию передают сигнал к медиальному таламусу. Волокна направляются также кпереди, в префронтальную кору (здесь не показана), где ощущения подвергаются комплексному анализу.
7. Волокна направляются вверх к поясной коре, где в норме возникает реакция эмоционального отвращения («избегание»),
8. Некоторые ЦПБН возбуждают нейроны ретикулярной формации, которые сообщаются с миндалевидным телом. Эти связи обеспечивают возникновение испуга.
е) Центральная боль. Центральная боль практически всегда возникает вследствие активации центральных проецирующих боль нейронов (ЦПБН) спиноталамического и спиноретикулярного путей. За эти процессы отвечают следующие три механизма.
• Длительная активация глутаматных NMDA-рецепторов стимулами от заднего корешка, которую наблюдают в течение нескольких недель или месяцев. В результате развивается долгосрочная потенциация ЦПБН.
• Порог возбудимости ЦПБН может еще больше снижаться путем запуска транскрипции определенных генов за счет появления дополнительных глутаматных рецепторов на их нейронах.
• Для третьего механизма лучше всего подходит определение «парадоксальный». Этот механизм уже описан в отдельной статье на сайте при обсуждении супраспинальной антиноцицептиеной системы, когда серотонинергические нейроны, проецирующиеся от большого ядра шва (БЯШ) среднего мозга, могут тормозить активность ЦПБН за счет активации энкефалинергических вставочных нейронов. Исследования на животных показали, что хотя для появления центральной боли может быть достаточно одного из первых двух механизмов, для ее поддержания необходимо, чтобы несеротонинергические нейроны БЯШ облегчили возбудимость ЦПБН. Действие этих нейронов обусловлено неизвестным возбуждающим нейромедиатором. Самый очевидный пример такой боли—фантомная боль, при которой сильные болевые ощущения возникают в дистальной части ампутированной конечности.
Один из видов центральной боли — таламическая боль, которая возникает при инсульте в области белого вещества около заднего вентрального ядра таламуса. Появление сильнейшей боли в противоположной половине тела может быть связано с нарушением нормальных тормозных влияний, которые поступают в задние отделы таламуса от близлежащих ретикулярных ядер.
Редактор: Искандер Милевски. Дата публикации: 25.11.2018
Источник
Как и почему мы чувствуем боль?
Как и почему мы чувствуем боль?
Кто то сказал: «Чувствовать боль — значит быть живым». Возникновение боли и реакция организма на ее появление только недавно стали понятны в основных деталях. Исследователи всего мира вносили свой вклад в чрезвычайно важную картину взаимодействия различных систем организма. Так что же позволяет нам чувствовать боль и почему?

Источник
Боль – что означают болевые ощущения
» data-image-caption=»» data-medium-file=»https://unclinic.ru/wp-content/uploads/2020/07/bol-chto-oznachajut-bolevye-oshhushhenija-900×600.jpg» data-large-file=»https://unclinic.ru/wp-content/uploads/2020/07/bol-chto-oznachajut-bolevye-oshhushhenija.jpg» title=»Боль — что означают болевые ощущения»>
Алена Герасимова (Dalles) Разработчик сайта, редактор
- Запись опубликована: 19.07.2020
- Время чтения: 1 mins read
Боль – согласно определению Международного общества по изучению боли – это неприятный, субъективный сенсорный и эмоциональный опыт, связанный с фактическим или потенциальным повреждением тканей.
Хотя определение боли кажется простым, на самом деле это сложное физиологическое явление – оно оказывает огромное влияние на повседневное функционирование пациента и является проблемой для врачей, занимающихся лечением боли.
Боль, особенно острая боль, выполняет функцию предупреждения в организме – она информирует о риске заболевания или является его симптомом. Это самый распространенный симптом в медицине – по оценкам ученых, 80% всех медицинских визитов диагностируются с той или иной формой боли.
В свою очередь, хроническая боль, причину которой трудно найти, часто является единственным симптомом психологических расстройств, хотя все еще недостаточно связана с ними.
Боль иногда называют пятым жизненным параметром. Оценка ее степени, а также измерение артериального давления, температуры тела, пульса и частоты дыхания являются важной информацией о здоровье пациента.
Классификация боли
Разделение боли чаще всего обусловлено механизмами ее возникновения и продолжительности. Отсюда выделяется:
- рецепторная боль;
- невропатическая боль;
- психогенная боль;
- острая боль;
- хроническая боль.
Самый распространенный тип боли называется рецепторной болью, название которого относится к способу генерации болевого раздражителя. Болевое ощущение возникает в результате раздражения болевых рецепторов, то есть ноцицепторов, физическим или химическим фактором.
Схема реакции на болевой раздражитель
Ноцицепторы – это специализированные клетки нервной системы – периферические сенсорные нейроны, которые получают сигнал опасности и передают его в спинной мозг. Оттуда информация о боли передается на более высокие уровни центральной нервной системы – прежде всего, в таламус, пони- и гипоталамус. Именно там происходит восприятие (осознание) типа, места и силы боли.
На отдельных уровнях описанного пути проводимости «болевая информация» модулируется – усиливается или чаще ослабляется.
Нейропатическая, нерецепторная боль возникает, когда повреждены пути передачи боли в нервной системе. Нейропатическая боль обычно диффузная, тупая и часто сопровождается ощущением онемения, покалывания или жжения. Типичным примером этого является боль после повреждения периферических нервов, вызванного чрезмерно высоким уровнем сахара в крови (диабетическая невропатия).
Психогенная боль возникает в структурах центральной нервной системы и не связана с каким-либо заболеванием, чаще всего она вызвана хроническим стрессом. Психогенная боль может быть острой – она появляется внезапно и быстро исчезает, и генерализованной – боль, которая сохраняется в различной степени в течение длительного времени.
Другим критерием классификации боли является ее продолжительность. Когда болевые симптомы длятся до 3-х месяцев, это называется острой болью. Острая боль связана с очевидной причиной – повреждением ткани или болезнетворным агентом, который представляет значительную угрозу для организма. Поэтому это положительный сигнал, информирующий об опасности. Когда боль длится дольше 3 месяцев, состояние называется хронической болью.
От хронической боли до депрессии?
Хроническую боль иногда считают самой по себе болезнью, поскольку она приводит к снижению качества жизни и физиологическим, психологическим и социальным расстройствам. У пациентов с хронической болью вместо умственного возбуждения и тревоги появляется депрессия, которая может проявляться раздражительностью, нервозностью, проблемами со сном, отсутствием аппетита, снижением либидо и даже более низким болевым порогом.
Большинство пациентов не могут работать, их доход уменьшается, а уровень жизни падает. Другие проблемы включают снижение физической активности и злоупотребление обезболивающими. Хроническая боль требует многонаправленного лечения.
Как измерить интенсивность боли?
Боль – это очень субъективный опыт. Согласно определению боль – это все, что мы можем определить. Оценка интенсивности и характера болевых симптомов также остается субъективной и представляет собой серьезную проблему для врачей. В то же время измерение боли имеет ключевое значение для ее лечения – оно позволяет выбрать подходящее по силе лекарственное средство и позволяет контролировать эффективность терапии.
Эффект воздействия раздражителя
Для оценки боли используются специальные вопросники или шкалы – наиболее распространенные в Европе – визуальная аналоговая шкала (VAS) или числовая шкала (NRS).
- Шкала VAS графическая – интенсивность боли должна быть отмечена вертикальной линией на расстоянии 100 мм. Длина сегмента, измеренная с левой стороны («0» – без боли) указывает на серьезность боли. Крайне правильное значение («100» – невыносимая боль) определяет максимальную интенсивность боли, которую мы можем представить.
- Шкала NRS основана на аналогичном принципе – мы определяем интенсивность боли целым числом от «0» (без боли) до «10» (невыносимая боль).
Если обратиться к врачу с проблемой боли, он постарается определить:
- место возникновения и возможного излучения боли;
- продолжительность и распределение во времени (постоянная, пароксизмальная, рецидивирующая);
- факторы, ухудшающие или уменьшающие симптомы;
- характер боли (тупая, острая, жжение, покалывание и т. д.);
- ухудшение боли;
- другие симптомы, связанные с болью;
- влияние боли на повседневную активность пациента и сон.
Визуальная шкала интенсивности боли
Визуальная шкала интенсивности боли
Что влияет на восприятие боли?
Восприятие боли происходит на самом высоком уровне центральной нервной системы (коры головного мозга), и этот процесс может модулироваться различными факторами.
- Концентрация – сосредоточение внимания на некоторой поглощающей активности блокирует осознание болевого стимула;
- Убеждения – преувеличение и чувство беспомощности обычно усиливают боль;
- Эмоции – положительные эмоции, например, прослушивание хорошей музыки, нахождение в хорошей компании, облегчают боль;
- Отрицательные эмоции – страх, беспокойство, гнев, снижают болевой порог.
Похожее
Вы должны авторизоваться чтобы опубликовать комментарий.
Источник

