- Что такое экстрасистолы?
- Что такое экстрасистолы?
- Как возникают экстрасистолы?
- Каковы симптомы экстрасистол?
- Что вызывает экстрасистолу?
- Экстрасистолы: какие есть варианты лечения?
- Трепетание предсердий — симптомы и лечение
- Определение болезни. Причины заболевания
- В чём разница между трепетанием и фибрилляцией предсердий?
- Причины и факторы риска
- Симптомы трепетания предсердий
- Патогенез трепетания предсердий
- Классификация и стадии развития трепетания предсердий
- Осложнения трепетания предсердий
- Диагностика трепетания предсердий
- Лечение трепетания предсердий
- Медикаментозное лечение
- Электроимпульсная терапия
- Абляция
- Прогноз. Профилактика
Что такое экстрасистолы?
Что такое экстрасистолы?
Экстрасистолы – это сердцебиения, которые возникают за пределами физиологического ритма сердца и могут вызывать неприятные симптомы. Экстрасистолия также упоминается как пропущенные сердцебиения или «сердечные икоты», и с медицинской точки зрения рассматривается как форма сердечной аритмии.
В большинстве случаев дополнительные сердцебиения почти не ощущаются или ощущаются очень слабо. Регулярные и сильновыраженные симптомы причина обратиться к врачу и диагностировать или исключить возможную болезнь сердца.
Как возникают экстрасистолы?
Основной причиной является нарушение сердечного ритма, которое происходит за пределами синусового узла. Экстрасистолы могут возникать как у кардиологических пациентов, так и у здоровых людей, и часто остаются незамеченными.
Большинство экстрасистол безвредны. Тем не менее, они могут быть симптомами болезни сердца. Поэтому, если вы испытываете какие-либо описанные ниже симптомы, всегда следует проконсультироваться с врачом, чтобы исключить или диагностировать заболевание сердца.
В зависимости от точного места происхождения в сердце они классифицируются как суправентрикулярные экстрасистолы (SVES), которые генерируются выше уровня желудочка, или желудочковые экстрасистолы (VES), которые генерируются в желудочке.
Экстрасистолы могут встречаться изолированно, парами или в так называемых «коротких залпах».
Каковы симптомы экстрасистол?
Типичные симптомы экстрасистол, вызывающих нарушение сердечного ритма, включают:
- Сердцебиение ощущается нерегулярным и более сильным, чем обычно, или слишком сильным, с ощущением биения сердца в горле;
- Чувство тревоги или паники;
- Потливость;
- Грудная боль;
- Ощущение дыхательной недостаточности;
- Расстройство желудка или частые позывы к мочеиспусканию;
- Головная боль или тошнота.
Всегда консультируйтесь с кардиологом, если эти симптомы возникают в связи с уже существующим основным заболеванием сердца.
Что вызывает экстрасистолу?
Среди причин возникновения экстрасистол у здоровых людей:
- Переутомление;
- Недостаток сна;
- Стресс;
- Чрезмерные физические и умственные нагрузки;
- Дефицит калия или магния;
- Потребление алкоголя, никотина или кофе.
Экстрасистолы могут, однако, также быть симптомом болезни сердца, такой как:
- Ишемическая болезнь сердца;
- Воспаление сердечной мышцы;
- Дефект сердечного клапана;
- Сердечная недостаточность;
- Гипертиреоз.
Экстрасистолы: какие есть варианты лечения?
У здоровых людей обычно нет необходимости лечить экстрасистолу. Часто достаточно просто внести некоторые изменения в образ жизни: сократить потребления алкоголя и сигарет, корректировка занятий спортом и достаточное количество сна.
Если вы занимаетесь в тренажерном зале, то не игнорируйте разминку, в которую включают двадцатиминутный бег с ЧСС в диапазоне
130-165 (в зависимости от возраста) в минуту. Сократите количество упражнений с максимальным весом спортивных снарядов.
Кроме того, учащенное сердцебиение иногда можно нейтрализовать, принимая минеральные добавки, хотя вы всегда должны проконсультироваться с врачом, прежде чем принимать какие-либо пищевые добавки.
Лечение необходимо, если симптомы очень выражены или экстрасистолы вызваны уже известным заболеванием сердца.
Экстрасистолы можно лечить с помощью лекарств стабилизирующих сердечный ритм с помощью бета-блокаторов.
Если назначенное лечение не помогает или эта форма лечения недоступна из-за возможных побочных эффектов применяется катетерная абляция.
Источник
Трепетание предсердий — симптомы и лечение
Что такое трепетание предсердий? Причины возникновения, диагностику и методы лечения разберем в статье доктора Дедова Дмитрия Васильевича, кардиолога со стажем в 28 лет.
Определение болезни. Причины заболевания
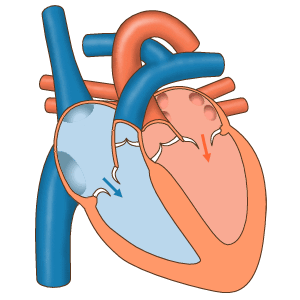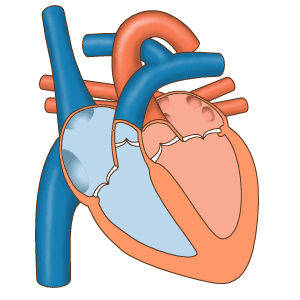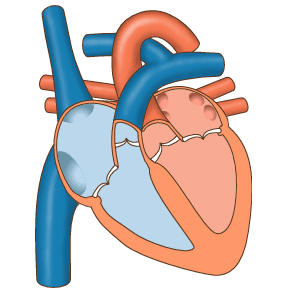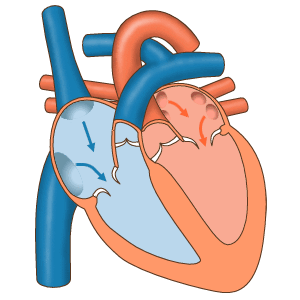
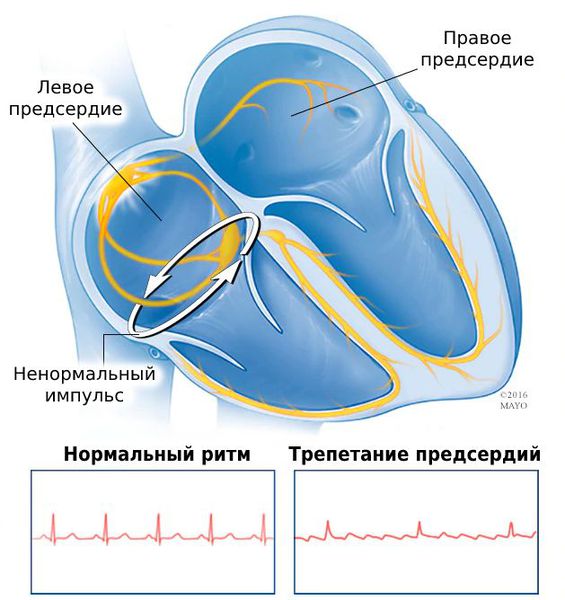
Трепетание предсердий — это нарушение сердечного ритма, при котором блокируется проведение электрического импульса по предсердиям [16] . При таком нарушении ритма предсердия сокращаются быстро и нерегулярно: 200-350 раз в минуту вместо 60-80 раз [1] [3] [6] .
Чаще трепетание предсердий встречается у мужчин. Причём с возрастом риск развития такого состояния увеличивается. Это связано с развитием сопутствующих заболеваний, таких как сахарный диабет , гипертония и алкоголизм [14] .
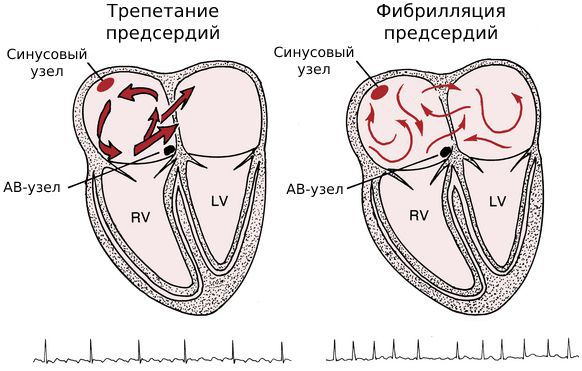
У части пациентов трепетание предсердий сочетается с фибрилляцией — другим нарушением ритма, при котором предсердия полностью перестают сокращаться, а желудочки сокращаются неполноценно и нерегулярно.
Такое сочетание патологий раньше называли термином «мерцание-трепетание», но сейчас его называют «фибрилляция-трепетание». По сути, мерцание, или мерцательная аритмия, — это русский перевод английского термина «atrial fibrillation», т. е. фибрилляция предсердий.
По частоте встречаемости трепетание уступает фибрилляции предсердий. Отчасти это связано с недостаточным количеством исследований по распространённости трепетания.
В чём разница между трепетанием и фибрилляцией предсердий?
Т репетание предсердий труднее поддаётся медикаментозному лечению и быстрее приводит к сердечной недостаточности, чем фибрилляция.
Обе патологии связаны с сердечным импульсом. Разница в том, что при трепетании нарушена его проводимость, а при фибрилляции — генерация.
И в том, и в другом случае сердце продолжает беспрепятственно перекачивать кровь в нижние камеры сердца — желудочки [16] . Но иногда эти патологии сочетаются с полной поперечной АВ-блокадой . Такое сочетание называется синдромом Фредерика [17] . При этом синдроме нарушается не только сердечный ритм, но и насосная функция сердца.
Причины и факторы риска
Причина трепетания — нарушение проведения электрических импульсов по предсердию. Из-за частых сокращений предсердий не все импульсы доходят до желудочков.
Если нарушение проводимости не меняется, т. е. импульсы проходят ритмично, такое трепетание относят к правильной форме, если неритмично — к неправильной [18] .
Основными факторами , которые нарушают циркуляцию и проведение электрических импульсов, являются:
- различные формы ишемической болезни сердца — ИБС ;
- гипертония [4] .
Появление и прогрессирование трепетания связано с увеличением массы левого желудочка [2] . Такое изменение миокарда называют гипертрофией левого желудочка [9] [10] . Чаще оно встречается у пациентов с ИБС, гипертонией и трепетанием предсердий.
Риск развития трепетания на фоне гипертрофии левого желудочка выше, чем на фоне ИБС и гипертонии без такого изменения миокарда.
Трепетание предсердий часто встречается при других состояниях :
- врождённых пороках сердца и ревматизме , особенно у пациентов с поражением митрального клапана;
- подъёмах артериального давления выше 140/90 мм рт. ст.;
- низком уровне калия в крови, вызванном заболеваниями пищеварительного тракта, передозировкой мочегонными препаратами, недопоступлением калия с пищей, обезвоживанием организма и нарушением водно-солевого баланса;
- кардиомиопатиях ;
- операциях на сердце;
- повышенном давлении в лёгочной артерии на фоне хронической сердечной или лёгочно-сердечной недостаточности, лёгочной эмболии и хронической ревматической болезни сердца с поражением клапанов;
- хронических заболеваниях лёгких, например лёгочной эмфиземе и ХОБЛ — хронической обструктивной болезни лёгких;
- гиперактивности щитовидной железы — гипертиреозе ;
- воспалении наружной оболочки сердца — перикардите;
- дефекте межпредсердной перегородки;
- дисфункции синусового узла — чередовании учащённого сердцебиения с замедленным;
- синдроме преждевременного возбуждения желудочка, или WPW синдроме — сопровождается приступами учащённого сердцебиения, слабости и одышки [1] .
Симптомы трепетания предсердий
Наиболее частые симптомы приступа трепетания предсердий:
- учащённое сердцебиение;
- чувство «перебоев в работе сердца»;
- волнение;
- страх;
- давление в груди;
- одышка;
- потемнение в глазах;
- головокружение ;
- слабость;
- повышение артериального давления.
У некоторых пациентов трепетание никак себя не проявляет. В таких случаях аритмию обнаруживают случайно во время скрининга или медицинского обследования по другому поводу [1] [3] [5] .
Патогенез трепетания предсердий
Развитие болезни связано с плохим сокращением предсердий на фоне нарушения сердечного ритма. Учащённое сердцебиение перегружает их: полость предсердий начинает увеличиваться, а объём выталкиваемой крови — уменьшаться. Эти изменения утяжеляют течение сердечной недостаточности. В итоге любая, даже небольшая физическая нагрузка, например уборка по дому, будет вызывать слабость или быстрое утомление.
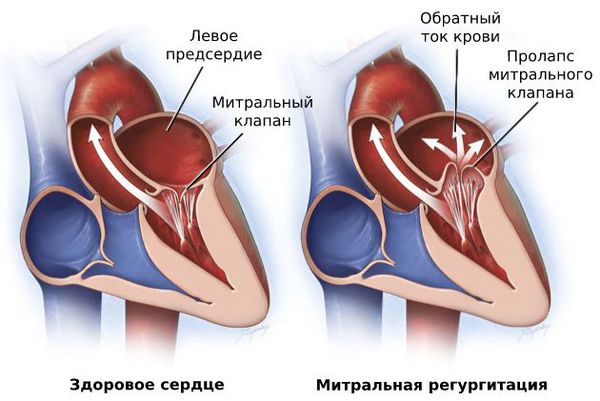
Со временем из-за повторяющихся приступов трепетания предсердий начинают расширяться желудочки сердца. Миокард слабеет, мышце становится сложнее сокращаться, что ведёт к митральной регургитации, т. е. обратному выбросу крови, и прогрессированию сердечной недостаточности [5] .
Из-за п риступов трепетания ухудшается кровоснабжение органов и тканей. Причинами ухудшения становятся:
- нарушение кровообращения в коронарных артериях, питающих мышцы сердца, — связано с частым сокращением сердца и уменьшением времени на расслабление миокарда;
- расширение и увеличение сердца — происходит в результате нерегулярных сокращений желудочков ;
- уменьшение сердечного выброса — возникает из-за неполноценного сокращения и кровенаполнения предсердий .
При трепетании предсердий на фоне ИБС сокращается время расслабления сердечной мышцы, кровь хуже поступает в коронарные артерии, в клетки миокарда поступает меньше кислорода. Эти нарушения сопровождаются чувством «давления за грудиной».
У людей с нарушением мозгового кровообращения трепетание предсердий может ухудшить память и нарушить двигательные функции [5] .
Классификация и стадии развития трепетания предсердий
Первая классификация разделяет все случаи трепетания предсердий на две формы:
- пароксизмальную — временную ;
- хроническую — постоянную.
Пароксизмальная форма возникает при заболеваниях сердца и органов грудной клетки. Для неё характерны спонтанные приступы трепетания, которые длятся от нескольких секунд до одной недели. В течение этого времени ритм сердца может временно восстанавливаться.
П ароксизмальная форма трепетания может перейти в постоянную, т. е. хроническую. Такая форма отличается своей устойчивостью: её проявления сохраняются больше недели.
Вторая классификация основана на частоте сердечных сокращений — ЧСС. В ней выделяют три формы трепетания предсердий:
- брадисистолическую, при которой ЧСС меньше 60 раз в минуту;
- нормосистолическую — ЧСС находится в пределах 60-90 сокращений в минуту;
- тахисистолическую — ЧСС больше 90 раз в минуту.
Брадисистолическая форма встречается при АВ-блокаде , передозировке сердечными гликозидами, например дигоксином , а также при постинфарктном кардиосклерозе.
Тахисистолическая форма характерна для пароксизмальных приступов трепетания предсердий. Она может возникнуть у людей с заболеваниями щитовидной железы, стенозом митрального клапана , поражением сердца из-за передозировки алкоголя, в случае дыхательной недостаточности, миокардита , повышения температуры, острого инфаркта миокарда, а также при приёме противоаритмических препаратов, таких как дизопирамид , хинидин и новокаинамид .
Третья классификация выделяет типы трепетания предсердий в зависимости от факторов, которые могли спровоцировать развитие этой аритмии. Всего их пять:
- гиперехолинергический, или вагусный тип — возникает при повышенной активности блуждающего нерва и парасимпатической нервной системы;
- гиперадренергический тип — возникает при повышенной активности симпатической нервной системы;
- гипокалиемический тип — возникает при дефиците ионов калия в организме, например при передозировке мочегонных препаратов;
- кардиодистрофический тип — возникает на фоне алкоголизма, сахарного диабета, гипер- и гипотиреоза ;
- застойно-гемодинамический тип — возникает при развитии сердечной недостаточности вследствие атеросклероза , кардиомиопатии и перенесённого инфаркта миокарда [5] .
Четвёртая классификация основана на результатах ЭФИ — электрофизиологического исследования сердца. В зависимости от циркуляции импульса трепетание бывает типичным и атипичным:
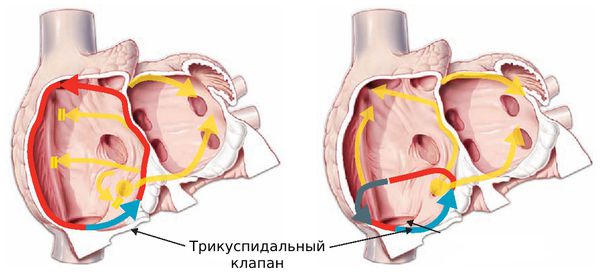
- при типичном трепетании импульс циркулирует в правом предсердии по «классическому» пути: против или по часовой стрелке вокруг трикуспидального клапана;
- при атипичном трепетании импульс циркулирует в левом предсердии или в правом, но по нетипичному пути.
Типичное трепетание предсердий составляет не менее 90 % случаев от всех трепетаний, и обычно характеризуется движением против часовой стрелки [18] .
Осложнения трепетания предсердий
Трепетание предсердий встречается у 25-35 % людей с фибрилляцией предсердий [15] . В этих случаях приступы трепетания могут усугубиться симптомами острой сердечной недостаточности: резкой слабостью, потливостью, головокружением, чувством нехватки воздуха, потемнением в глазах, ощущением перебоев в работе сердца, иногда потерей сознания. Появление этих симптомов связано с частым сокращением желудочков.
Обычно предсердия и желудочки при трепетании сокращаются в соотношении 2:1. Т. е., если предсердия сокращаются 300 раз в минуту, то желудочки — 150 раз. При увеличении проводимости импульса от предсердий к желудочкам, т. е. при соотношении проводимости 1:1, развивается острая сердечная недостаточность [7] .
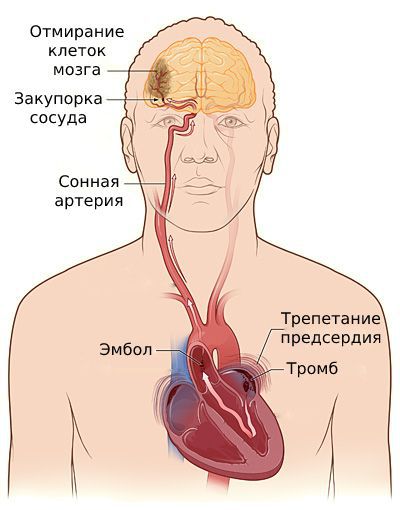
Помимо прочего, трепетание предсердий сопряжено с повышенным риском тромбообразования [11] . Не успевая прикрепиться к стенке миокарда, такие тромбы легко выбрасываются из предсердий, попадая в сосуды головного мозга, вызывая инсульт .
При попадании тромба в лёгочную артерию развиваются симптомы острой дыхательной недостаточности: выраженная одышка, боль в груди, слабость, головокружение, потеря сознания. Всё заканчивается внезапной сердечной смертью [5] [13] .
Диагностика трепетания предсердий
Основным методом диагностики трепетания является электрокардиография — ЭКГ . В отдельных случаях могут потребоваться:
- ЭХО-КГ для оценки состояния сердца, выявления тромба и выбора тактики лечения;
- лабораторные исследования для поиска возможной причины трепетания, например болезни щитовидной железы;
- оценка работы и состояния лёгких [14] .
ЭКГ позволяет определить частоту сердечных сокращений, выявить нарушение сердечного ритма и проводимости импульса. Также она может показать, был ли у пациента инфаркт миокарда, увеличен ли левый желудочек.
Процедура длится 5-10 минут. К груди обследуемого прикрепляют специальные присоски или электроды. Они фиксируют импульсы сердца и передают их на электрокардиограф.
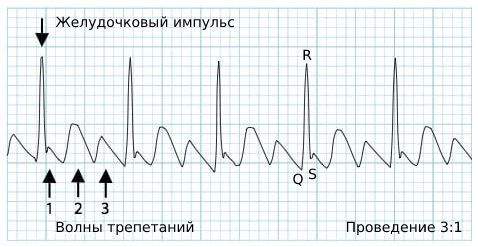
При трепетании частота предсердных волн на полученной кардиограмме обычно составляет 280-300 сокращений в минуту [6] [8] . Но в силу особенностей проводимости импульса от предсердий достигает желудочков только каждый 3-й, 4-й или 5-й импульс [12] . В таких случаях речь идёт о проводимости 3:1, 4:1 или 5:1.
Ритм сокращения самих желудочков правильный. Желудочковый импульс в норме, поэтому комплекс QRS не изменён.
Иногда при трепетании наблюдается проведение 1:1. Эта форма чаще встречается у детей и молодых людей. Такой форме болезни соответствует небольшая частота волн трепетания и не менее 220 сокращений предсердий в минуту. При этом каждый предсердный импульс доходит до желудочков. Но если частота сокращений увеличится до 300 раз в минуту, трепетание с таким проведением может привести к смерти.
Увеличение частоты сокращений при трепетании предсердий может привести к фибрилляции желудочков и остановке кровообращения. У отдельных пациентов трепетание с аналогичным проведением снижает частоту сокращений, приводит к внезапному уменьшению объёма выбрасываемой крови и потере сознания, т. е. к синдрому Морганьи — Адамса — Стокса [6] [7] .
Лечение трепетания предсердий
Медикаментозное лечение
Медикаментозная терапия предполагает приём препаратов, восстанавливающих синусовый ритм.
Основными антиаритмическими препаратами являются:
Комбинация этих антиаритмических препаратов увеличивает эффективность лечения.
Амиодарон и соталол — антиаритмические препараты III класса.
Амиодарон наиболее эффективен в качестве профилактики развития мерцательной аритмии, а также аритмии после перенесённого инфаркта. Он доказанно повышает выживаемость пациентов с тяжёлой недостаточностью кровообращения. Может улучшить сократительную способность миокарда [5] . Противопоказан при гипо- и гипертиреозе.
Соталол, как средство профилактики мерцательной аритмии, менее эффективен, чем амиодарон. Наиболее безопасной дозой этого антиаритмического препарата при трепетании предсердий считается 120 мг дважды в день. Но при угрожающих жизни нарушениях сердечного ритма доза соталола может достигать 640 мг в сутки. К наиболее частым побочным эффектам препарата относят симптомы расстройства пищеварительного тракта: боли в животе и диарею [5] . Противопоказан при ХОБЛ и тяжёлой бронхиальной астме .
Пропафенон — антиаритмический препарат Ic класса. Профилактическое действие у него слабее, чем у амиодарона и соталола. Длительный приём этого препарата увеличивает риск повторных приступов аритмии. Он может привести к таким побочным эффектам, как одышка, головокружение, рвота, изменение вкуса, запоры, головные боли, боли в животе, затуманивание зрения, атаксия и диарея [5] .
Верапамил — антиаритмический препарат IV класса. Его эффективность ниже, чем у амиодарона и соталола, а для профилактики приступов трепетания требуются достаточно высокие дозы. К побочным эффектам относят снижение сердечного ритма до 50 сокращений в минуту, гипотонию и прогрессирование сердечной недостаточности.
Среди сердечных гликозидов чаще используется дигоксин . Обычно этот препарат назначают при сочетании трепетания предсердий с недостаточностью кровообращения.
Антиаритмический эффект гликозидов развивается не сразу: примерно через две недели от начала лечения. При длительном приёме повышается риск передозировки. К другим причинам, повышающим риск передозировки, относят низкий уровень калия, магния, кислорода и высокий уровень магния в крови, почечную и печёночную недостаточность, пожилой возраст, тяжёлое общее состояние организма и приём мочегонных препаратов .
При необходимости приёма диуретиков следует отдавать предпочтение калий-сберегающим мочегонным средствам , например верошпирону . Одновременно с приёмом мочегонных препаратов нужно контролировать ритм сердца [5] .
Учитывая, что чаще трепетания предсердий возникают на фоне низкого уровня калия в крови, к стандартной медикаментозной терапии добавляют препараты калия:
Помимо прочего, всем пациентам с трепетанием и фибрилляцией предсердий показан приём антикоагулянтов , препятствующих образованию тромбов [5] [13] .
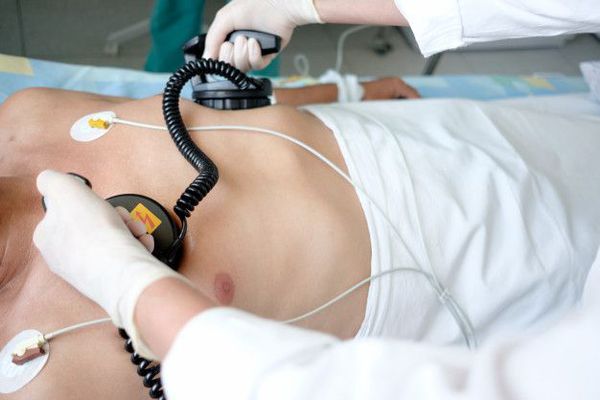
Электроимпульсная терапия
При появлении симптомов сердечной недостаточности предпочтение отдаётся электроимпульсной терапии — ЭИТ. Её проводят с помощью специального прибора — дефибриллятора. Один из его электродов фиксируют немного кнаружи от верхушки сердца, другой — справа от грудины. При трепетании предсердий и стабильном состоянии пациента начинают с разряда в 25 Дж.
После процедуры больной должен соблюдать постельный режим в течение дня. Ему назначают антиаритмическую и антитромботическую терапию. Функция предсердий восстанавливается через несколько дней после купирования приступа трепетания.
При отсутствии осложнений пациента выписывают из стационара через 6-7 дней после ЭИТ [5] . В редких случаях возможны осложнения: системная эмболия, желудочковая тахикардия, острая левожелудочковая недостаточность, фибрилляция желудочков, повреждение миокарда, экстрасистолия, гипертония, синусовая тахикардия и брадикардия .
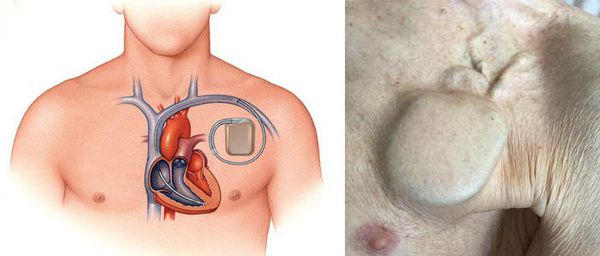
При сочетании трепетания предсердий с синдромом слабости синусового узла выполняется постоянная электрокардиостимуляция . Такое воздействие на ритм предсердий значительно снижает риск развития приступов трепетания.
Абляция
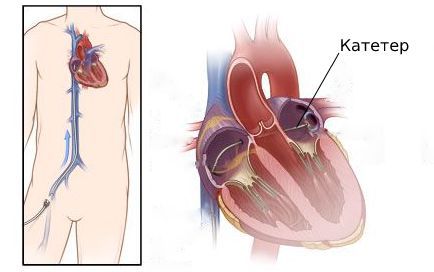
При типичном трепетании предсердий предпочтение отдаётся абляции — разрушению патологических электрических очагов.
Абляцию, которая проводится с помощью высокочастотных токов, называют радиочастотной. Разрушение патологических очагов с помощью низких температур, до −70 °C, называют криоабляциией.
При радиочастотной абляции через общую бедренную или подключичную вену в предсердие вводят катетер. С помощью электрических сигналов, которые подаются через катетер, врач находит аритмогенную зону и начинает воздействовать на неё через электрод. После этого врач повторно проверяет электрическую активность всех камер сердца, чтобы убедиться в эффективности процедуры, и заканчивает операцию. Эффективность такого метода — 95 % [14] .
Также возможны открытые операции на сердце , направленные на изоляцию предсердия. Однако они сложны в исполнении и не проводятся на пациентах с тяжёлой сердечной недостаточностью.
Прогноз. Профилактика
С увеличением длительности приступа трепетания прогноз ухудшается: восстановить и сохранить нормальный синусовый ритм становится всё сложнее. При появлении симптомов сердечной недостаточности в ближайшие три месяца синусовый ритм сохраняется только у 9,1 % пациентов.
Даже при тщательном подборе антиаритмических препаратов у большинства пациентов с пароксизмальной формой болезни возникает повторный приступ трепетания. В течение месяца рецидивы возможны у пациентов с кардиосклерозом и пороком сердца.
Вероятность ре цидива в первую очередь связана с размерами и массой предсердий. К другим факторам, повышающим риск повторного приступа трепетания, относят:
- ИБС и гипертонию;
- увеличение левого предсердия до 60 мм и больше;
- пожилой возраст — 65 лет и старше.
Повысить эффективность антиаритмической терапии позволяет комбинирование препаратов. Такая профилактика значит не меньше, чем купирование приступа трепетания. Во-первых, такая антиаритмическая терапия воздействует на разные «мишени» патогенеза аритмии. Во-вторых, комбинированная терапия позволяет уменьшить дозировку лекарств, а значит снизить риск развития побочных эффектов [5] [10] [11] [13] .
Так как болезнь может протекать бессимптомно, людям старше 65 лет рекомендуется делать ЭКГ. Во избежание повторных приступов трепетания пациентам с ИБС показано лечение основного заболевания [4] .
Источник