Гиповолемический шок что чувствует человек
Бюджетное учреждение здравоохранения Удмуртской Республики «Сарапульская городская больница Министерства здравоохранения Удмуртской Республики»

Гиповолемия
Что такое гиповолемический шок?
Все системы организма нормально функционируют только в том случае, если сердце подает в кровеносную систему достаточное количество крови. Если вдруг по каким-то причинам этот процесс нарушается, то проявляется гиповолемический шок. Его еще называют «холодным», так как он характеризуется спазмом мелких кровеносных сосудов и ослаблением кровообращения конечностей, что приводит к их охлаждению. Данное состояние опасно для жизни пациента. Гиповолемический шок может возникнуть внезапно либо развиваться постепенно, в течение нескольких минут.
Шок наступает из-за того, что головной мозг и другие органы с кровью получают недостаточное количество кислорода. Сначала организм человека пытается компенсировать недостаток кислорода путем выброса в кровь адреналина, который оказывает стимулирующее действие на сердечно-сосудистую систему. Если это не помогает, то кровообращение поддерживается за счет усиленного сокращения кровеносных сосудов почти всех органов. Если такое состояние длится долго, то кровь окисляется, становится гуще и в ней образуются тромбы. Вместе с тем ухудшается кровообращение органов, снижается кровяное давление, нарушается кровоснабжение головного мозга.
Симптомы гиповолемического шока
- Частый слабый пульс.
- Бледность.
- Холодная кожа.
- Озноб.
- Холодный пот.
- Беспокойство.
- Резкая слабость.
Причины гиповолемического шока
Одна из причин гиповолемического шока — уменьшение объема циркулирующей крови. Это может быть следствием внутреннего или внешнего кровотечения, возникшего в результате травмы. Гиповолемический шок может произойти при инфаркте миокарда, сильно выраженной сердечной недостаточности и расслаблении мышц кровеносных сосудов. Кровь накапливается в кровеносных сосудах ног и брюшной полости, в результате этого ухудшается кровоснабжение головного мозга и органов, находящихся в верхней части туловища. Гиповолемия может возникнуть вследствие значительного снижения содержания глюкозы в крови, нарушения функции почек, при отравлениях, аллергических реакциях, ожогах. Шок также возможен при нарушениях пищеварения, сопровождающихся сильной рвотой и поносом, большой потере жидкости, при поражении почечных канальцев.
Лечение гиповолемического шока
Пациента укладывают на спину на ровную поверхность, приподнимают ноги, подложив под них подушку или какой-нибудь предмет. Больного освобождают от стесняющей одежды, накрывают теплым одеялом. Дальнейшие процедуры лечения может проводить только врач. При необходимости он назначает внутривенное введение жидкости или переливание крови. Пациенту дают дышать чистым кислородом (часто проводится искусственная вентиляция легких), вводят лекарства, стимулирующие кровообращение. Если пациент очень беспокойный или у него сильные боли, то в этом случае тоже назначаются лекарства.
Гиповолемический шок опасен для жизни. Поэтому при подозрении на шок необходимо срочно вызвать скорую помощь.
Пациенту делают искусственную вентиляцию легких, капельным путем вводят жидкость и лекарства, стимулирующие кровообращение. Врач следит за кровяным давлением и пульсом пациента, делает электрокардиограмму, наблюдает за работой сердца.
О наступлении гиповолемического шока можно судить по следующим признакам:
- Сначала пульс учащается и слабеет; через некоторое время он еле прощупывается.
- Пациент бледнеет, кожа становится холодной, на лбу выступает холодный пот, возникает озноб.
- Пациент становится беспокойным, его охватывает страх.
- Большинство пациентов пребывают в сознании, правда, ориентация у них чаще всего нарушается.
- Пациенты реагируют на устные указания, однако вскоре, из-за слабости, они перестают реагировать на раздражители.
Если у пациента был гиповолемический шок и есть вероятность того, что он может повториться, то в этом случае пациенту нельзя ни есть, ни пить — люди, оказывающие первую помощь, должны об этом помнить. При приеме пищи кровеносная система больного подвергается дополнительной нагрузке. Это может привести к потере сознания, рвоте и в конце концов к удушью.
Источник
Гиповолемический шок что чувствует человек
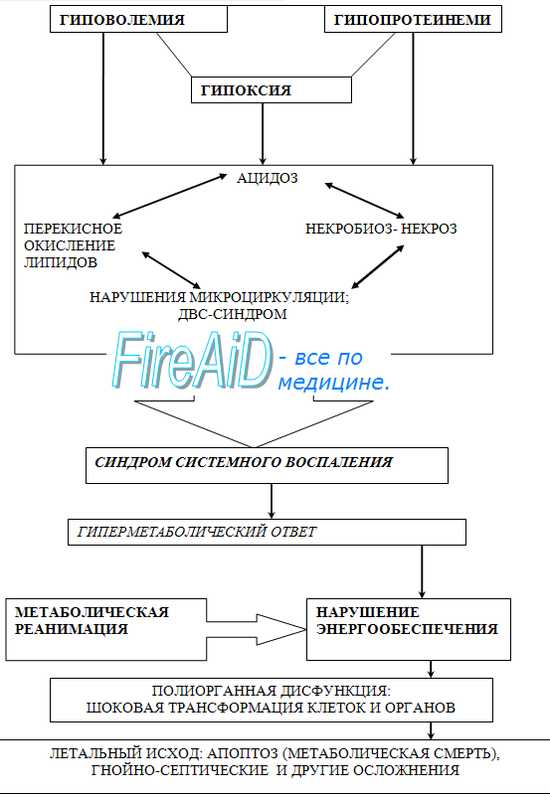
Ведущим признаком для всех видов шока является абсолютный или относительный гиповолемический синдром. Исходя из этого, патогенез шоковых состояний целесообразнее всего рассмотреть на примере гиповолемического шока.
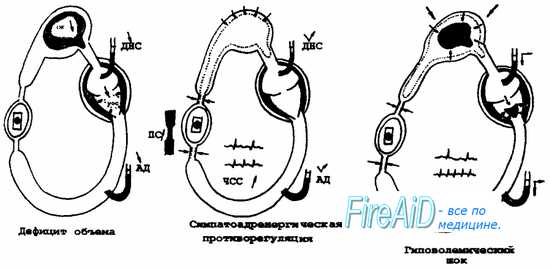
I. ГИПОВОЛЕМИЧЕСКИЙ (ПОСТГЕМОРРАГИЧЕСКИЙ) ШОК. Пусковым механизмом в его развитии является синдром малого выброса, формирующийся в ответ на снижение венозного возврата (см. рис. 13). Данный вид шока развивается, как правило, не столько в связи с уменьшением ОЦК, сколько в результате интенсивности кровоаотери. При кровопотере до 10% от ОЦК (это примерно до 500 мл крови) организм за счет моторики венозного русла (в нем в норме содержится до 70% объема крови, в артериях — 15%, в капиллярах — 12% и в камерах сердца — 3%) довольно успешно справляется с данной ситуацией, давление наполнения (ДН) правых отделов сердца остается в пределах нормы, ЦВД держится на должном уровне, ударный объем (УО) не страдает. При потере более 10% от ОЦК, приток крови с периферии в малый круг начинает уменьшаться, ДН правых отделов сердца падает, ЦВД становится ниже нормы, вследствие этого снижается УО. Данный патологический сдвиг компенсируется тахикардией (уменьшение ОЦК на 10% и более резко стимулирует функцию надпочечников, а КА через воздействие на бета-рецепторы сердца вызывают увеличение ЧСС), в результате чего МОС возрастает. При истощении компенсаторных механизмов (это проявляется уменьшением венозного возврата на 25—30%) УО уменьшается ниже критической величины и развивается СИНДРОМ МАЛОГО ВЫБРОСА. Он частично купируется компенсаторной тахикардией и вазоконстрикиией. (В основе вазоконстрикции, также как и в увеличении ЧСС, лежит массивный выброс катехоламинов: непосредственно после кровопоте-ри их уровень в крови возрастает в 50—100 раз). Поскольку периферический спазм неравномерен (см. выше: Действие катехолами-нов на систему микроциркуляции), кровоток перераспределяется: за счет резкого сокращения перфузии всех органов и систем организму некоторое время удается поддержать кровоснабжение сердца и головного мозга на приемлемом для жизни уровне. Данный феномен называется ЦЕНТРАЛИЗАЦИЕЙ КРОВООБРАЩЕНИЯ. Само по себе это явление можно расценивать как биологически целесообразную реакцию, необходимую организму для проведения компенсаторных изменений с целью нормализации состояния внутренней среды за счет перераспределения объемов водных секторов. Однако если организм самостоятельно не в силах справиться с кровопотерей, то вазоконстрикция на фоне затянувшегося синдрома малого выброса приводит к глубокой гипоксии тканей с неизбежным развитием АЦИДОЗА (при гипоксии, вызванной значительной кровопотерей, потребности организма в кислороде покрываются приблизительно на 50%).
При шоковом состоянии происходят значительные нарушения водно-электролитного равновесия. Под влиянием ацидоза развивается постепенная потеря тонуса прекапиллярного сфинктера, на фоне сохранившегося тонуса посткапиллярной части капиллярона. Прекапиллярный сфинктер перестает реагировать даже на высокие концентрации эндогенных КА. Повышение гидростатического давления в сочетании с повышенной проницаемостью сосудистой стенки способствует переходу воды и электролитов в интерстиций. Повышается вязкость крови, возникает ее стаз, а в последующем и сладж, что, в свою очередь, вызывает возникновение коагулопатии.
При гиповолемических состояниях и эндотоксическом шоке (особенно вызванном грамотрицательной флорой), а также при ишемии органов брюшной полости, геморрагическом и некротическом панкреатите из разрушенных лейкоцитов и поврежденных тканей выделяются протеолитические ферменты и попадают в плазму крови. Под их влиянием пептиды, имеющие своим источником Q2-глобулиновую фракцию сыворотки крови (такие как ангиотензин, бра-дикинин) активируются и начинают оказывать угнетающее действие на миокард. Сумма этих активных пептидов называется фактор MDF (myocardial depressant factor).
Во всех вышеуказанных случаях выделение и накопление MDF можно предупредить использованием ингибиторов протеолитической активности — трасилолом (контрикалом), больших доз глюкокортикоидов.
В условиях нормальной оксигенации абсолютное большинство энергии (98%) вырабатывается в цикле Кребса (цикл трикарбоновых кислот). При гипоксии данный процесс нарушается и выработка энергии начинает сопровождаться накоплением большого количества лактата, недоокисленных аминокислот и жирных кислот, что, в свою очередь, вызывает развитие метаболического ацидоза. Гипоксия в сочетании с ацидозом вызывает выход ионов калия из клетки и вход в нее воды и ионов натрия, что еще более нарушает ее биоэнергетику.
Заключение. В основе гиповолемического шока лежит острая массивная кровопотеря. В результате уменьшения ОЦК падает УОС, снижается давление наполнения правых отделов сердца, уменьшается ЦВД и АД. В ответ на экстремальное воздействие организм отвечает массивным выбросом в кровоток КА, они, в свою очередь, через стимуляцию бета-рецепторов сердца вызывают увеличение ЧСС, а через воздействие на альфа-рецепторы, заложенные в стенках кровеносных сосудов, вызывают их констрикцию. В то же время, адреналин расширяет сосуды сердца и головного мозга, что в сочетании с увеличенной ЧСС обеспечивает приемлемый для жизни уровень кровоснабжения этих двух жизненно важных органов. Формируется ЦЕНТРАЛИЗАЦИЯ КРОВООБРАЩЕНИЯ. Если данное состояние держится более нескольких часов, в системе микроциркуляции развивается МЕТАБОЛИЧЕСКИЙ АЦИДОЗ. Шоковое состояние сопровождается нарушением нормальной энергетики, дизэлектремией, появлением в плазме крови фактора MDF, возможно возникновение коагулопатии.
Источник
Гиповолемический шок что чувствует человек
Синдромный диагноз «шок» ставится у больного при наличии острого нарушения функции кровообращения, которое проявляется следующими симптомами:
• холодная, влажная, бледно-цианотичная или мраморная кожа,
• резко замедленный кровоток ногтевого ложа,
• затемненное сознание,
• диспноэ,
• олигурия,
• тахикардия,
• уменьшение артериального и пульсового давления.
В тех случаях, когда у больного имеются бесспорные признаки кровопотери, но еще отсутствует гипотония, нужно решить вопрос, развился шок или нет. В данной ситуации удобно пользоваться патогенетической классификацией Г. А. Рябова. Исходя из патогенеза, автор предлагает выделять три стадии в развитии гипо-волемического (геморрагического) шока (см. табл. 18):
1. Компенсированный обратимый шок (синдром малого выброса).
2. Декомпенсированный обратимый шок.
3. Необратимый шок.
Острая кровопотеря в объеме до 500 мл у взрослого человека протекает практически бессимптомно и не требует проведения интенсивной терапии.
Таблица 18. Патогенетическая классификация, основные клинические симптомы и компенсаторные механизмы гиповолемического шока (по Г. А. Рябову).
| Кровопотеря % и объем (мл) | Состояние | Клинические симптомы | Компенсаторные и патологические механизмы |
| 10% 450-550 | Норма | Отсутствуют | Гемодилюция, юные эритроциты |
| 15-25% 700-1300 | Шок 1 ст. | 1. Умеренная тахикардия 2. Незначительная артериальная гипотония 3. Умеренная олигурия | Перестройка ССС, катехоламины, начинает формироваться централизация кровообращения |
| 25-45% 1300-1800 | Шок II ст. | 1. ЧСС 120-140 2. АД 140 2. Гипотония более 12 ч. 3. Гипостаз 4. Анурия | Сладж, феномен некроза и отторжения слизистой кишечника |
При шоке ПЕРВОЙ СТАДИИ организм хорошо компенсирует острую кровопотерю физиологическими изменениями деятельности ССС. Сознание полностью адекватное, иногда отмечается некоторое возбуждение. При осмотре обращают на себя внимание незначительная бледность кожных покровов и наличие запустевших, нитевидных вен на руках. Верхние и нижние конечности на ошупь прохладные. Пульс слабого наполнения, умеренная тахикардия. АД, несмотря на снижение сердечного выброса, остается в пределах нормы, а иногда даже отмечается его увеличение. ЦВД на уровне нижней границы нормы или еще ниже, умеренная олигурия. Незначительные признаки субкомпенсированного ацидоза. С патогенетической точки зрения, первую стадию шока можно расценивать как начало формирования централизации кровообращения.
Для шока ВТОРОЙ СТАДИИ ведущим клиническим симптомом является снижение системного давления. В основе этого явления лежит истощение возможностей организма при помощи спазма периферических сосудов компенсировать малый сердечный выброс. В результате нарушения кровоснабжения сердца падает его сократительная способность. Это в еще большей степени нарушает органную перфузию и усиливает ацидоз. В системе микроциркуляции развивается стаз. Клинически вторая стадия проявляется спутанностью сознания, компенсаторными тахикардией (ЧСС 120—140) и одышкой, низким пульсовым АД, венозной гипотонией, низким или отрицательным ЦВД. Компенсаторная одышка появляется в ответ на метаболический ацидоз и как ответная реакция на формирующиеся шоковые легкие. Прогностически плохими предвестниками в данной стадии шока является появление у больного акроцианоза на фоне общей бледности в сочетании с гипотонией и олигоанурией.
Шок ТРЕТЬЕЙ СТАДИИ начинает формироваться, если некомпенсированная гипотония держится у больного 12 и более часов. С точки зрения патогенеза, принципиальным отличием третьей фазы шока от второй является переход стаза в системе микроциркуляции в сладж-синдром. Это сопровождается, помимо начала первой фазы ДВС-син-дрома, феноменом некроза и отторжения слизистой оболочки кишечника. В основе данного явления лежит переполнение сосудов кишечника кровью, выходом плазмы в интерстиций и последующим отторжением. Клинически состояние больного характеризуется как крайне тяжелое. Сознание отсутствует. Отмечаются резкая бледность кожных покровов, холодный пот, низкая температура тела, олигоанурия. Пульс на периферии определяется с большим трудом или вообще отсутствует, ЧСС более 140, АД менее 60 мм рт. ст. или совсем не определяется.
Источник