- Гормон кортизол: чем полезен и опасен? Как восстановить его баланс?
- Чем кортизол полезен и опасен для вас?
- Признаки повышенного кортизола в крови
- 20.Роль гипофизарно-надпочечниковой системы в развитии стресс-реакции
- 21. Понятние об адаптивных гормонах
- 22. Значение учения селье для практической медицины
- 23.Генерализованные и местные проявления адаптационного синдрома
- PsyAndNeuro.ru
- ГГН-ось и депрессия: кортикотропин-рилизинг гормон (Часть I)
Гормон кортизол: чем полезен и опасен? Как восстановить его баланс?
Содержание статьи:
Реакция человека в ситуациях, угрожающих жизни, одинакова — бей или беги. Причиной тому гормоны стресса, в частности, кортизол.
Кортизол — гормон «стресса или страха». Он вырабатывается надпочечниками в тот момент, когда человек чувствует угрозу или ощущает мощнейшие эмоциональные и физические нагрузки.
Кортизол обычно преобразовывает жиры в жирные кислоты, а затем в глюкозу, которая является источником энергии. Организм человека нуждается в энергии постоянно, а в ситуации стресса ее количества требуется в два раза больше.
Чем кортизол полезен и опасен для вас?
В условиях нескончаемого информационного потока 21-го века человек невольно становится свидетелем тщательно скрываемого дворца, несправедливости судебной системы или масонских заговоров. Да и к тому же проблемы на работе, общение с друзьями не ладится, и все не так, как должно быть. Ожидание подвоха и угроз в конечном счете приводит к хроническому стрессу, а вместе с этим и к постоянной циркуляции в крови кортизола.
Бесспорно, кортизол — важный и нужный гормон для организма, но только в ситуациях кратковременного стресса. На время трудного экзамена, например, или соревнований.
Основная функция кортизола — мобилизация энергетических ресурсов организма. Так, получение дополнительной энергии в стрессовых ситуациях обусловлено в первую очередь расщеплением жиров до жирных кислот. В случае затянувшегося стрессового состояния, когда жиров становится все меньше, а уровень кортизола остается неизменным, гормон продолжает «добывание» энергии, но уже из белков. Распад белков происходит преимущественно в мышечной ткани, что приводит к ее уменьшению. Параллельно с этим в крови продолжают циркулировать свободные жирные кислоты, что повышает риск образования атеросклеротических бляшек в артериях.
Кортизол в качестве глюкокортикостероидного гормона влияет на все виды обменов в организме. Это приводит к снижению чувствительности тканей к инсулину и развитию стероидного сахарного диабета. Последствия постоянной циркуляции кортизола в крови достаточно серьезные, но их можно предотвратить, понаблюдав за собой некоторое время.
Признаки повышенного кортизола в крови
Пока уровень кортизола не приблизился к верхнему пределу, стоит ознакомиться с признаками, указывающими на его увеличение.
В норме уровень кортизола следует циркадным ритмам организма, достигая пиковых значений утром перед пробуждением и снижаясь в течение дня. У лиц с хроническим стрессом эта схема нарушена, и перед сном уровень кортизола настолько высок, что не дает расслабиться и заснуть.
- Избыток абдоминального жира
Кортизол способствует перераспределению жира в жировой ткани центральной оси туловища и его накоплению в абдоминальной области.
При повышенной концентрации кортизола организму необходим быстрый источник энергии — простые углеводы. Потребление увеличивается, а расход остается неизменным либо снижается. Случаются переедания, а любое ограничение в потреблении жирной и углеводной пищи расценивается, как дополнительный стресс.
Как только человек начинает беспокоиться, активируется гипоталамо-гипофизарно-надпочечниковая система, и уровень гормонов стресса повышается. Кортизола становится больше, уровень стресса повышается, а к вечеру так и не удается расслабиться и уснуть. Это еще больше провоцирует синтез кортизола, получается замкнутый круг.
Нередко в бой вступают быстрые источники расслабления и снятия напряжения — алкоголь и наркотические вещества. Да, они дают мимолетное расслабление, но последствия от такого релакса куда серьезнее, чем похмелье наутро.
Источник
20.Роль гипофизарно-надпочечниковой системы в развитии стресс-реакции
Экстренное выделение адреналина — это лишь одна сторона острой фазы
первоначальной реакции тревоги в ответ на стрессор. Для поддержания
гомеостазиса, то есть стабильности организма, столь же важна ось желез
внутренней секреции : гипоталамус — гипофиз — кора надпочечников,
которая участвует в развитии также многих болезненных явлений.
Эта «ось» представляет собою координированную систему, состоящую из
гипоталамуса (участок мозга в основании черепа), который связан с
гипофизом, регулирующим активность коры надпочечников. Стрессор
возбуждает гипоталамус (пути передачи этого возбуждения до конца не
выяснены); продуцируется вещество, дающее сигнал гипофизу выделять в
кровь адренокортикотропный гормон (АКТГ). Под влиянием же АКТГ
внешняя корковая часть надпочечников выделяет кортикоиды. Это
приводит к сморщиванию вилочковой железы и многим другим
сопутствующим изменениям -атрофии лимфатических узлов, торможению
воспалительных реакций и продуцированию сахара (легкодоступный
Другая типичная черта стрессовой реакции — образование язвочек
пищеварительного тракта (в желудке и кишечнике). Их возникновение
объясняется высоким содержанием кортикоидов в крови
21. Понятние об адаптивных гормонах
Кататоксические и синтаксические гормоны.
Характеристика адаптивных гормонов передней доли гипофиза и коры надпочечников:
а) АКТГ (адренокортикотропный гормон) — пептидный, катаболический; запускает выброс глюко- и минералокортикоидов,
б) глюкокортикоиды — стероидные гормоны (кортикостерон, кортизон, гидрокортизон и другие, их более 10) катаболического действия:
? регулируют белковый и углеводный обмен,
? стабилизируют мембраны — уменьшают их проницаемость, предупреждая повреждение клеток,
в) минералкортикоиды (ДОК — дезоксикортикостерон, альдостерон) — стероиды, регулируют водно-солевой обмен — задерживают натрий, выводят калий, задерживают в организме воду.
Влияние на воспаление: глюкокортикоиды — противоспалительные, т.е. снижают воспаление; минералокортикоиды — провоспалительные — усиливают воспаление. Лечебное применение адаптивных гормонов (глюкокортикоидов):
а) при патологическом течении воспаления,
б) для борьбы с аллергией, с целью иммунодепрессии,
г) для усиления защиты при экстремальных состояниях.
22. Значение учения селье для практической медицины
В учебнике на 565 стр
23.Генерализованные и местные проявления адаптационного синдрома
Селье различает общий, или генерализованный, адаптационный синдром, наиболее тяжелым проявлением которого является шок, и местный адаптационный синдром, развивающийся в виде воспаления. Синдром называется общим (генерализованным) потому, что он возникает как реакция всего организма, и адаптационным, т. к. его развитие способствует выздоровлению.
Общий (генерализованный, системный) адаптационный синдром характеризуется вовлечением в процесс всех или большинства органов и физиологических систем организма
Местный адаптационный синдром наблюдается в отдельных тканях или органах при их альтерации, возникает при локальных повреждениях тканей, развитии в них воспаления, опухолей, аллергических реакций и других местных патологических процессов. Однако и местный адаптационный синдром формируется при большем или меньшем участии всего организма.
Источник
PsyAndNeuro.ru
ГГН-ось и депрессия: кортикотропин-рилизинг гормон (Часть I)
О положительном дексаметазоновом тесте у пациентов с меланхолической депрессией, свидетельствующем о гиперактивации гипоталамо-гипофизарно-надпочечниковой оси (ГГН-оси), известно ещё со студенческой скамьи. Более того, гиперактивация ГГН-оси является мощным биологическим коррелятом депрессии наряду с дисфункцией моноаминовых нейромедиаторных систем и считается одним из основных звеньев её патогенеза. Однако за последние несколько десятилетий знания учёных о том, как функционирует ГГН-ось значительно расширились. Теперь стало понятно, что помимо функционирования гипоталамуса, гипофиза и надпочечников, занимающих одно из центральных мест в патогенезе депрессии, в патологический процесс вовлечено куда большее количество областей головного мозга и его нейромедиаторных, а также нейропептидных систем. Такое «расширение» теории гиперактивации ГГН-оси при депрессии позволяет по-новому взглянуть на механизмы развития данного расстройства, а также найти новые специфические мишени для лекарственной терапии. Также стоит отметить, что гиперактивация ГГН-оси встречается только у 70% пациентов с данным расстройством, и не характерна для таких типов депрессии, как климактерическая, атипичная или сезонная, для которых свойственно, наоборот, уменьшение активности ГГН-оси.
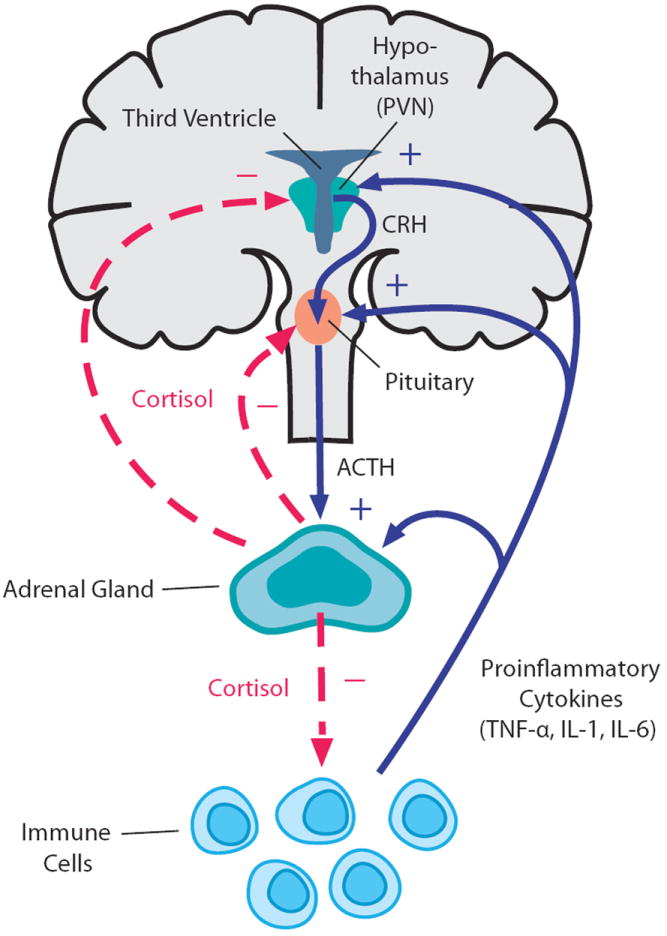
Рис. 1 Функционирование ГГН-оси в норме
Стимул, вызвавший стрессор, достигает ГГН-ось из миндалевидного тела. В ответ на это в паравентрикулярном ядре гипоталамуса высвобождается вазопрессин и кортикотропин-рилизинг гормон (КРГ) – главный регулятором ГГН-оси. Он состоит из 41 аминокислотного остатка, а его синтез регулируется геном CRF. Вместе с вазопрессином КРГ по системе портальных вен попадает в передние доли гипофиза и стимулирует продукцию прогормона проопиомеланокортина (ПОМК), который затем перерабатывается в аденокортикотропный гормон (АКТГ), опиоиды и меланокортин. АКТГ, в свою очередь, стимулирует высвобождение в пучковой зоне коркового вещества надпочечников глюкокортикоидов ( кортизола у людей и кортикостерона у мышей), которые в дальнейшем оказывают отрицательную обратную связь на гипофиз и гипоталамус посредством воздействия на минералкортикоидные (МР) и глюкокортикоидные рецепторы (ГР), из-за чего уменьшается степень активации ГГН-оси (Marni N. Silverman, 2012).
Несмотря на распространённое мнение, что главные проявления гиперактивации ГГН-оси связаны только лишь с гиперкортизолемией, появляется всё больше данных, что повышенный уровень кортикотропин-рилизинг гормона (КРГ), являющимся главным регулятором ГГН-оси, обладает, куда большим негативным эффектом на функциональные системы головного мозга.
Эффекты, проявляемые КРГ, зависят от зон его синтеза и мест наибольшей концентрации его рецепторов. Так, помимо гипоталамуса, он выделяется также в нейронах миндалевидного тела, гиппокампа и голубого пятна. Данный нейропептид оказывает локальное нейромодулирующие воздействие на нейроны в течение нескольких секунд после высвобождения, действуя через два специфических рецептора КРГ 1 и 2 типов (КРГР1, КРГР2), которые широко распространены в различных отделах головного мозга. Стоит также отметить, что к семейству КРГ-нейропептидов, помимо самого КРГ, относятся ещё и урокортины (UCN 1, 2 3), которые также как и возопрессин, орексин и динорфин влияют на гомеостаз мозга.
В зависимости от дозы и времени воздействия КРГ на мишени различаются и его эффекты. Например, высвобождение КРГ в оптимальных дозах при остром стрессе в центральном ядре миндалевидного тела способствуют консолидации памяти, а в гиппокампе – увеличению пластичности синапсов. Однако при воздействии высоких доз КРГ в течение длительного времени происходит ухудшение функции гиппокампа, что проявляется повреждением нейронов и уменьшением числа синапсов.
Так, в течение всего эпизода меланхоличной депрессии у пациентов обнаруживается повышенный уровень КРГ в плазме и церебро-спинальной жидкости. В патологоанатомических исследованиях умерших людей, страдавших депрессией, найдены доказательства гиперактивности КРГ в паравентрикулярных ядрах гипоталамуса, корковых областях, ядрах моста и голубом пятне. В то же время, повышенный уровень КРГ у лиц с депрессией снижался после курса электросудорожной или антидепрессивной терапии.
Более того, у здоровых индивидов, в семьях которых высок генетический риск развития депрессии, результаты комбинированного ДЕКС/КРГ теста (DEX/CRH: dexamethasone-suppression/corticotropin-releasinghormone-stimulationtest), который сочетает супрессию дексаметазоном со стимуляцией КРГ, оказываются в промежутке между результатами пациентов с депрессией и контрольной группой здоровых добровольцев. Данные результаты указывают на то, что даже небольшие изменения в функционировании ГГН-оси имеют генетический бэкграунд, который с возрастом повышает риск развития депрессии или других опосредованных стрессом заболеваний. В другом исследовании показано, что у лиц с депрессией значительно повышена частота G-аллеля полиморфизма (rs242939) гена КРГР1 в сравнении с контрольной группой. В совокупности, эти наблюдения поддерживают концепцию того, что дисрегуляция ГГН-оси, которая проявляется в том числе повышенным уровнем КРГ, возможно, связана с генетической предрасположенностью и представляет фактор риска развития депрессии.
При депрессии также наблюдается снижение активности нейротрофических факторов. Это приводит к снижению синаптических связей в гиппокампе и префронтальной коре, что коррелирует с депрессивной симптоматикой. Обнаружено наличие тесной связи между нейротрофическими факторами, в частности нейротрофическим фактором мозга (BDNF), и КРГ, который модулирует их продукцию, выработку и активность.
Интересно и то, что изменения в рецепторном аппарате КРГ так же влияют на формирование определенных симптомокомплексов. Так, повторные воздействия стресса приводят к изменение соотношения КРГР1 и КРГР2 в сторону увеличения КРГР1в областях, связанных с депрессией. КРГР1 способен модулировать тревожное поведение и независимо от ГГН-оси, а его недостаток защищает человека от формирования негативных последствий стресса не зависимо от возраста. Это связано с тем, что КРГР1 контролируют глутаматергические, норадренолинергические и дофаминергические нейронные контуры, внося значимый вклад в проявления расстройств, связанных со стрессом.
Это подтверждают и обширные данные, свидетельствующие о том, что три основные нейромедиаторные системы (серотониновая, норадренолиновая и дофаминовая) тесно взаимодействуют и влияют на уровнь КРГ. Так, в голубом пятне (важнейшее ядро норадреналинергической системы в головном мозге), дорсальных ядрах шва (важнейшее ядро серотонинергической системы) и в вентральной области покрышки (важнейшее ядро мезокортиколимбической дофаминергической системы) обнаруживается высокий уровень экспрессии КРГР1 и КРГР2, а общий уровень экспрессии этих рецепторов и их соотношение – важный показатель индивидуальной переносимости стресса и риска развития депрессии.
Например, в дорсальном ядре шва КРГ имеет противоположные эффекты на серотонинергическую систему в зависимости от того на какие рецепторы (КРГР1 или КРГР2) он действует. Так, активация КРГР1 в этой области приводит к усилению ГАМК-ергических тормозящих воздействий на серотониновую систему, а активация КРГР2 оказывает, наоборот, потенцирующие действие.
Также доказано влияние КРГ на формирование ангедонии, которая характеризуется снижением активности в мезолимбических дофаминовых проекциях от вентральной области покрышки до прилежащего ядра (вентральный стриатум) и далее до коры головного мозг. КРГ в период острого стресса стимулирует выброс дофамина в прилежащем ядре, что является важным звеном системы «вознаграждения». Однако, после сильного острого стресса или при его длительном воздействии, КРГ не стимулирует выброс дофамина, что можно рассматривать как один из механизмов формирования ангедонии.
Дисбаланс в нейромедиаторных системах затрагивает и саму ГГН-ось, так как ацетилхолин, дофамин и норадреналин содействуют секреции КРГ в гипоталамусе, а серотонин, в свою очередь, ингибирует секрецию КРГ в гипоталамусе и АКТГ в гипофизе, что тоже вносит свой вклад в дисфункцию ГГН-оси.
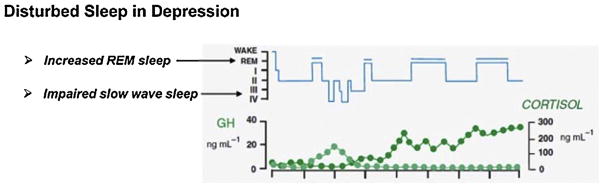
Ещё одна важная особенность физиологии депрессии заключается в растормаживании REM-фазы сна (REM, Rapid Eye Movement с англ. «быстрое движение глаз»), которое специфично связывают с центральной активностью КРГ и снижением уровня соматотропин-рилизинг-гормона (СРГ), регулирующего медленноволновой сон. Так, в одном клиническом исследовании по оценке безопасности и переносимости антагонистов КРГР1 (R121919) проводились записи ЭЭГ во время сна до и после 28 дней лечения. По результатам оказалось, что большинство пациентов со значительными нарушениями REM-стадии сна показали улучшение симптомов депрессии между 50 и 90% по шкале Гамильтона для оценки депрессии, в то время как улучшение у пациентов с нормальными стадиями сна было стабильно ниже 50%.
Рис. 2 Нарушение сна при депрессии
Нарушение сна при депрессии характеризуется нарушением медленно-волнового сна и увеличением REM-фазы сна в результате дисбаланса между КРГ и СРГ (Steiger, 2003).
Обобщённые результаты позволяют предположить, что растормаживание REM-фазы сна вероятно, может рассматриваться как специфический показатель, отражающий центральную активность КРГ, с помощью которого возможно выделение пациентов с депрессией, у которых целесообразно проведение терапии антагонистами КРГР1, широко использующихся для терапии эндокринологических заболеваний.
Источник: Касьянов Е.Д., Мазо Г.Э. Функционирование гипоталамо-гипофизарно-надпочечниковой оси при депрессии: актуальное состояние проблемы. // Журнал Психическое здоровье. – 2017. – №8. – С. 27 – 34.
Источник