Эмоциональная лабильность при инсульте
ЭМОЦИОНАЛЬНО-ВОЛЕВЫЕ НАРУШЕНИЯ ПОСЛЕ ИНСУЛЬТА, СВЯЗЬ С ЛАТЕРАЛИЗАЦИЕЙ ОЧАГА ПОРАЖЕНИЯ (К ВОПРОСУ О ФУНКЦИОНАЛЬНОЙ АСИММЕТРИИ МОЗГА)
Шахпаронова Н.В., Кадыков А.С., Кашина Е.М.
ГУ Научный центр неврологии РАМН, г.Москва, Россия, nko @ neurology . ru
К наиболее частым нарушениям в эмоционально-волевой сфере, возникающим после инсульта (И) и влияющим на социальную реадаптацию и качество жизни больных, относятся постинсультная депрессия (ПИД) и синдром аспонтанности. По данным большинства исследователей ПИД страдают в среднем 30-40% больных, перенесших И. Среди причин, вызывающих ПИД, выделяют: 1) реакцию личности на связанную с развитием И социальную катастрофу, крушение многих планов и надежд; 2) обострение преморбидных черт личности (депрессия в анамнезе, циклотимия, гипотимический тип личности); 3) социальная изоляция, связанная с речевыми нарушениями (особенно с сенсорной афазией), с изменением социального статуса и потерей социальных контактов. Отдельно стоит вопрос об «органической депрессии», связанной с локализацией очага поражения. Одни исследователи выделяют особые «депрессогенные» области мозга, к которым относят левую височную долю, левую лобную долю, зрительный бугор, лимбическую кору, другие – их отрицают. Несомненно, в развитии ПИД у каждого больного могут играть роль сочетание нескольких перечисленных выше факторов, и роль каждого их них неоднозначна. Особое внимание к ПИД диктуется следующими обстоятельствами:
 | у больных с ПИД в течение первых 10 лет после И наблюдается большая смертность по сравнению с недепрессивными больными; |
 | больные с ПИД чаще и дольше лечатся в стационарах, уровень качества жизни и функционального восстановления у них ниже. |
Давно привлекает внимание исследователей нейропсихологический синдром, развивающийся при поражении правого полушария и сопровождающийся элементами анозогнозии (от полного отрицания двигательного дефекта до его недооценки), снижением психической, а часто и двигательной активности (симптом аспонтанности), изменениями в эмоциональной и личностной сфере в виде беспечности (у части больных временами сменяющейся депрессией), неадекватностью эмоциональных реакций и поведения. Аспонтанность вместе с тем может наблюдаться не только при инфарктах мозга в бассейне правой средней мозговой артерии, но и при очагах другой локализации. Наличие аспонтанности отрицательно сказывается на восстановлении сложных двигательных навыков, социальной реадаптации и на самом процессе реабилитации.
Целью исследования явилось выяснение влияния латерализации очага поражения на характер и степень выраженности постинсультной депрессии и синдрома аспонтанности.
Материал и методы.
Обследовано 200 больных, из которых у 73 наблюдалась ПИД и у 47 больных — синдромом аспонтанности. Все больные перенесли нарушение мозгового кровообращения.
Диагноз депрессии (Д) устанавливается на основании диагностических критериев DSM — IV . Выделяются 2 основных симптома:1) подавленное настроение большую часть дня (вне зависимости от ситуации) и 2) резкое снижение интереса к чему бы то ни было, неспособность получать удовольствие и 7 дополнительных симптомов: 1) снижение аппетита (и потеря веса) или повышение аппетита; 2) бессоница или сонливость; 3) психомоторное возбуждение или заторможенность; 4) утомляемость, упадок сил; 5) чувство вины, никчемности; 6) снижение концентрации внимания, невозможность сосредоточиться; 7) суицидальные мысли. «Большую» Д диагностируют при наличии 2 основных и не менее 4 дополнительных симптомов, «малую» Д – при наличии 1 основного и до 4 дополнительных симптомов. При исследовании больных с ПИД использовались также шкала Гамильтона, опросник Бека, шкала Монтгомери-Асберга.
Синдром аспонтанности (СА) диагностировался при наличии у больного значительного (по сравнению с преморбидным уровнем) снижения психической и двигательной активности, в том числе активности, направленной на преодоление двигательного дефекта. Такие больные занимаются только в присутствии методиста ЛФК, не выполняют «домашних» заданий, большую часть времени проводят в постели или за просмотром телепередач. Для таких больных характерны резкие колебания настроения: на фоне преобладающего благодушно-эйфоричного или безразличного настроения временами возникают аффективные вспышки, а иногда и депрессивные состояния. При исследовании больных с СА использовались следующие методики: индекс активности повседневной жизни, профиль влияния болезни, изменение качества жизни в связи с заболеванием, индекс общего психологического благополучия.
Всем больным проводилось нейровизуализационное исследование (компьютерная или магнитно-резонансная томография головного мозга) для определения характера, локализации и размеров очага поражения.
Результаты и их обсуждение.
Таблица №1. Постинсультная депрессия: локализация инфарктов мозга.
Источник
Эмоциональная лабильность при инсульте
Одной из основных причин длительной нетрудоспособности населения в мире является мозговой инсульт. Неспособными к самообслуживанию и нуждающимися в посторонней помощи через год после инсульта являются почти половина больных с инсультом. Остальным пациентам тяжело вернуться к прежней привычной профессиональной деятельности, адаптироваться в общественной жизни, ощущать себя нужными и полезными в социуме [1]. В связи с этим широкое распространение последствий инсульта в мире заставляет пересмотреть существующие подходы к профилактике и лечению, а также обратить внимание как на факторы риска, так и на частые осложнения инсульта, обусловливающие его неблагоприятные медико-социальные аспекты [2]. Неврологическая очаговая симптоматика у пациентов, перенесших ишемический инсульт, в виде нарушений двигательной и речевой активности, когнитивных и чувствительных расстройств, часто осложняется психоэмоциональными нарушениями. У пациентов после инсульта нарастает подавленность, патологическая утомляемость, астения, смена настроения, эмоциональная лабильность, постоянное состояние тревоги [3]. Чувство зависимости от родных, медицинского персонала тяжело переживают многие пациенты. Учитывая, что до сосудистой катастрофы они были работоспособными, самостоятельными, независимыми людьми с чувством собственного достоинства, им тяжело смириться с тем, что после болезни они вынуждены быть на попечении близких и родственников. Усиливается страх и тревожность остаться беспомощными инвалидами. Были проведены многочисленные исследования в общей популяции, по результатам которых отмечено, что тревожное расстройство способствует развитию длительных сопутствующих депрессивных нарушений. Отмечается эмоциональная нестабильность больных и в первые дни мозгового инсульта. Часто на смену апатии приходит агрессивное состояние, появляется раздражительность при общении с родственниками, отсутствие радостных ощущений при встрече с близкими [4]. Распространенными неврологическими осложнениями восстановительного периода инсульта являются аффективные нарушения, среди которых преобладают тревожно-депрессивные расстройства [5; 6]. Тревожные расстройства, фобии, постинсультная депрессия (ПИД), деменция имели негативное влияние на процесс реабилитационных мероприятий, которые значительно ухудшали прогноз заболевания. На восстановление повседневной активности и качество жизни неблагоприятное влияние оказывали депрессивные нарушения, которые были самыми распространенными и отсроченными психоэмоциональными последствиями инсульта[1; 7]. По результатам многочисленных исследований выявлено, что депрессия распространена примерно у 1/3 пациентов после инсульта, а это приводит к значительному повышению риска негативных функциональных результатов, повторного инсульта и смерти пациентов [8]. Распространенность тревожных расстройств в постинсультный период, выявленных на основании интервью и скрининговых шкал, также высока и составляет 20-25%. Чаще всего у больных после инсульта встречаются такие формы тревожных расстройств, как генерализованное тревожное расстройство (5%), агорафобия (4,5%), а также специфические фобии, такие как страх падений или повторного инсульта (около 4%) [9]. Состояние постинсультного двигательного дефицита является одним из рисков развития тревоги и депрессии, что свидетельствует о немаловажной роли эмоциональной психологической реакции на сосудистую катастрофу. Большие различия данных о распространенности депрессий после инсульта были получены по результатам многочисленных работ авторов мировой и отечественной литературы, что связано с наличием разных факторов. Была проведена оценка различных популяций постинсультных больных, которые находились как на стационарном лечении, так и в условиях амбулаторного приема. Психоэмоциональные нарушения у больных определялись авторами в разные сроки мозгового инсульта, результаты которых привели к не вполне адекватной сравнительной характеристике между данными группами пациентов [10]. Часто тяжелая степень неврологического дефицита может вызвать затруднения в диагностике тревожно-депрессивных расстройств у больных, перенесших ишемический инсульт. Выраженный двигательный дефицит, когнитивные нарушения, речевые расстройства могут маскировать проявления психоэмоциональных нарушений. На благополучный результат восстановительного лечения отрицательное влияние оказывают тревожные и депрессивные нарушения. Снижается желание пациента участвовать в реабилитации, данный контингент больных отказывается принимать активное участие в занятиях с инструкторами по лечебной физической культуре, не занимаются с логопедами, становятся безразличными к вторичной профилактике инсульта. Своевременное выявление у пациентов тревожно-депрессивных нарушений является важным моментом для дальнейшего прогноза заболевания и правильного выбора тактики лечения [11]. В связи с тем что в настоящее время нет достаточно разработанных оптимальных способов выявления тревоги и методов лечения тревожных нарушений у пациентов после перенесенного ишемического инсульта, особенно при наличии речевых нарушений (афазия, дизартрия) и других когнитивных расстройств, оптимальным является проведение скрининга как на депрессивные, так и на тревожные расстройства с использованием валидных шкал [12]. Впервые проведенное в регионе исследование направлено на развернутый анализ клинических особенностей психоэмоциональных расстройств и кажется весьма актуальным.
Цель настоящего исследования связана с анализом распространенности психоэмоциональных нарушений у пациентов, перенесших ишемический инсульт, их клинических особенностей, факторов их развития у пациентов в Республике Ингушетия.
Материалы и методы исследования. В Ингушском республиканском сосудистом центре в условиях сосудистого отделения с 2019 по 2020 г. под наблюдением находились 196 пациентов с верифицированным первичным ишемическим инсультом (ИИ) разной локализации, поступивших на стационарное лечение: 104 (53%) женщины и 92 (47%) мужчины, средний возраст которых составил 65,1±5,8 года. При обследовании у 136 (69%) пациентов выявлены психоэмоциональные нарушения: 72 (52,9%) пациента были женщины, 64 (47,1%) — мужчины, средний возраст – 63,9±7,3 года. Психоэмоциональные нарушения не были отмечены у 60 (31%) больных с мозговым инсультом: 36 (60%) — женщин, 24 (40%) — мужчин. Для анализа была взята группа сравнения аналогичного возраста, состоящая из 60 человек с психоэмоциональными нарушениями, не перенесших ИИ: 32 (53%) — женщины, 28 (47%) — мужчин. Средний возраст группы сравнения составил 62,6±6,7 года. Из исследования были исключены пациенты с когнитивными нарушениями, больные с расстройствами сознания и наличием крайне тяжелого неврологического дефицита по шкале NIHSS, а также пациенты, у которых до инсульта присутствовали выраженные психические нарушения. Для определения очагового неврологического дефицита и состояния в динамике, оценки тяжести состояния применялась шкала инсульта Американского национального института здоровья – NIHSS. Индекс Бартела и шкала Рэнкина использовалисьдля определения индекса повседневной активности, способности к самообслуживанию. С помощью жалоб, анамнеза, клинического метода, шкалы Гамильтона (HAM-A, HAM-D), шкалы тревожности Спилбергера, госпитальнойшкалы тревоги идепрессии (HADS) проводили обследование и оценку психического состояния больных, нозологическую диагностику депрессии и тревожных расстройств в первые дни поступления пациента в сосудистое отделение (1-7-е сутки), на момент выписки и до 6 месяцев после выписки пациента из сосудистого центра. Оценка психического статуса и двигательного дефицита при повторном обследовании оценивалась аналогично первичному. При тяжелых формах депрессии и тревоги пациенты наблюдались совместно с психиатром. Для нейровизуализации проводились диагностические исследования (МРТ/КТ, МР-ангиография головного мозга). Для статистического анализа данных использовались программные средства Statistica 7.0 и Microsoft Office Excel 2010. Для качественных признаков была рассчитана частота встречаемости (%). Для количественных признаков рассчитывались среднее арифметическое (М), стандартное отклонение (s) и ошибка среднего (m). Данные представлены в виде (М±m).
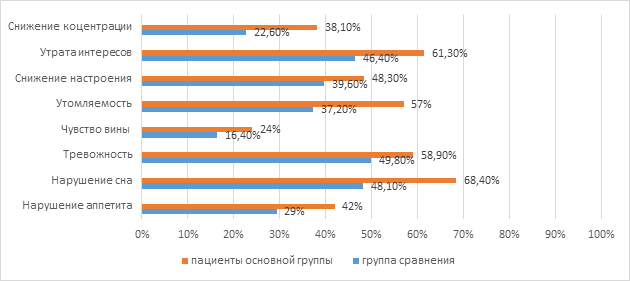
Результаты исследования и их обсуждение. У 136 пациентов с ИИ были выявлены психоэмоциональные нарушения, включающие тревожные и депрессивные расстройства, из них 72 (52,9%) — женщины, 64 (47,1%) — мужчины, средний возраст составил 63,9±7,3 года. Тревожные расстройства проявлялись в виде тревожно-фобического невроза и носили генерализованный характер. Тревожно-фобические расстройства в остром периоде ИИ диагностированы у 83 (61%) пациентов, из них 47 (57,8%) женщин, мужчин – 36 (42,2%), средний возраст 52,6±4,3 года. Проведенный сравнительный анализ показал, что тревожно-фобические расстройства статистически значимо чаще встречались в основной группе у женщин, чем у мужчин (р 0,05). Средний возраст пациентов с депрессивными нарушениями составил 62,6±5,3 года. Данные результаты сопоставимы с проведенными многочисленными исследованиями. На рисунке 1 указана частота симптомов у больных с постинсультной депрессией (n=53) в остром периоде ишемического инсульта и группы сравнения (n=60).
Рис. 1. Показатели частоты симптомов депрессии у больных основной группы и группы сравнения
По частоте депрессивных симптомов у больных, перенесших ИИ, по сравнению с группой сравнения, статистически значимо чаще встречались симптомы депрессии (р
Источник
Эмоциональное состояние после инсульта
Человек, перенесший инсульт, нуждается в особом отношении. И это связано не только с частичной потерей двигательных функций, навыков речи, памяти, но и с изменением эмоционального состояния.
Многое в поведении человека после инсульта может показаться его близким странным. Например, из-за нарушения зрения он может есть только с одной стороны тарелки, не видя другую из-за потери половины поля зрения. Или вследствие сенсорной афазии человек может перестать адекватно воспринимать окружающее, его мимика и жестикуляция могут стать бессмысленными и неконтролируемыми, а речь бессвязной.
Как правило, близкие относятся с пониманием к таким изменениям, однако они далеко не всегда понимают объективную причину этих изменений. Дело в том, что при остром нарушении мозгового кровообращения происходит некроз участка коры головного мозга, а это непосредственно влияет не только на физические способности, но и на личность человека.
После инсульта человек может испытывать затруднения с засыпанием, страдать от повышенной утомляемости, он может стать раздражительным и агрессивным или плаксивым, обидчивым, подавленным. Нередко после инсульта наблюдаются внезапные и беспричинные перепады настроения, которые называются эмоциональной лабильностью. Человек ни с того ни с сего ударяется в слезы или вдруг начинает ругаться, внезапно это сменяется смехом.
Характер и привычки человека после инсульта непонятным образом изменяются, он то впадает в немотивированный гнев, то в тревожное, депрессивное состояние и с недоверием относится к близким людям, которые хотят ему помочь, и при этом жалуется на то, что ощущает себя лишним, ненужным. В некоторых случаях после инсульта наблюдается частичное слабоумие.
Для близких выдержать это бывает весьма непросто, ведь фактически после инсульта они видят перед собой другого человека, но продолжают воспринимать его как прежнего. Поэтому многие изменения в его психике они объясняют не только и не столько болезнью, сколько капризностью, желанием привлечь к себе повышенное внимание. В этом состоит основная проблема, которая требует не просто моральной поддержки и человеческого понимания, но и профессиональной помощи психотерапевта.
Ведь недостаточно просто принимать человека таким, каким он стал, но и максимально мотивировать его к восстановлению, не осуждая его, а стимулируя социальную адаптацию и возвращение к нормальной жизни.
Психологическая реабилитация после инсульта является важнейшей частью восстановительного курса в специализированных стационарах. Именно от нее во многом зависит успешность других составляющих реабилитации – восстановление двигательных функций, навыков, речи, письма, улучшение умственной активности.
С другой стороны, существует и обратная связь. Восстановление двигательной активности с помощью PNF-терапии или системы Erigo улучшает психоэмоциональное состояние человека, помогает ему преодолеть депрессию и создает позитивный настрой. Это еще раз доказывает важность комплексного подхода к реабилитации после инсульта и неоценимость той помощи, которую могут оказать в этом профильные медицинские специалисты в условиях стационара
Источник