- Почему возникает онемение в спине
- Из-за чего возникает онемение
- Онемение возникает периодически
- Что делать, если возникло онемение в спине
- Боль в спине: 7 тревожных симптомов. Рассказывает профессор РАН Наталья Супонева
- Боли в спине в положении лежа
- ФИЗИОЛОГИЧЕСКИЕ ПРИЧИНЫ БОЛИ ПРИ ЛЕЖАНИИ НА СПИНЕ
- ПАТОЛОГИЧЕСКИЕ ПРИЧИНЫ БОЛЕВОГО СИНДРОМА
- БОЛЬ И ОБЕЗБОЛИВАНИЕ
- «Боль в позвоночнике — расплата за прямохождение!» Невролог о том, что с этим делать
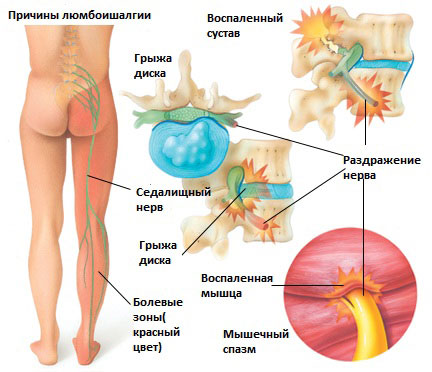
- Люмбоишалгия
- Причины
- Другие причины люмбоишалгии
- Симптомы
- Лечение
- Хирургическое лечение
Почему возникает онемение в спине
Статья опубликована: 14.01.2016
Онемение в спине – возможно, не самый распространенный, но, тем не менее, нередкий симптом, который возникает в большинстве случаев при заболеваниях позвоночника и только в редких случаях вызван заболеваниями нервной системы, не связанными непосредственно с поражением позвоночного столба.
Из-за чего возникает онемение

Чувствительные нервные окончания входят в спинной мозг в виде заднего корешка, при сдавлении которого чувство парестезии может возникать на распространенном участке. Как правило, этот участок ограничивается определенным сегментом тела, иными словами – немеет участок на спине в виде широкой полосы, как правило, с одной стороны.
При распространенном патологическом процессе в позвоночнике, например, спондилолистезе или распространенных межпозвоночных грыжах может сдавливаться сразу несколько корешков, что будет приводить к возникновению распространенной зоны онемения на спине.
Онемение возникает периодически
У некоторых людей онемение в спине возникает периодически, поэтому они не связывают его с заболеваниями позвоночника, а объясняют, например, простудой или неудобной позой. На самом деле онемение и при патологии в позвоночном столбе на первых этапах может возникать периодически. Некоторое время спустя, при отсутствии лечения, заболевание может прогрессировать, а чувство парестезии может стать постоянным.
В некоторых случаях воспаление нерва вследствие воздействия низких температур или при длительном пребывании на сквозняке также может стать причиной появления онемения, однако в таком случае, как правило, симптомы сначала выражены резко, онемение редко возникает изолированно и сопровождается выраженной болью. Через некоторое время симптомы стихают, тогда как при поражении позвоночника они, напротив, прогрессируют со временем.
Что делать, если возникло онемение в спине
Если у вас периодически появляется чувство онемения в спине, то необходимо обратиться к специалисту и пройти обследование, чтобы установить причину появления данного симптома. Если чувство онемения стало уже постоянным, то обратиться за медицинской помощью нужно как можно скорее.
Уже после обследования и постановки диагноза может быть разработана та или иная тактика лечения в зависимости от общего состояния, наличия сопутствующих заболеваний и выраженности патологического процесса в позвоночнике.
Источник
Боль в спине: 7 тревожных симптомов. Рассказывает профессор РАН Наталья Супонева
Большая часть неприятных ощущений – легкие и непродолжительные боли в области поясницы, которые не имеют патологической основы и вызваны обычным перенапряжением мышц. Нас интересуют случаи, когда причина кроется в болезнях позвоночника.
Боль долго не проходит
Обычно болевые ощущения в спине исчезают после непродолжительного отдыха или приема обезболивающего. Если в течение месяца нет никаких улучшений, боли мешают обычной ежедневной активности, стоит пойти к врачу.
Боль распространяется на руку или ногу
Если помимо области спины боль переходит на какую-либо конечность – это признак раздражения корешка спинного мозга или даже наличия межпозвоночной грыжи.
Наталья Супонева добавляет: «Этот симптом может и не говорить о серьезном поражении межпозвоночного диска, но все равно стоит посоветоваться с неврологом: есть много нехирургических способов лечения. Могут помочь массаж, физиотерапия, мануальная терапия, гимнастика для укрепления мышечного корсета, растяжка, лекарственная блокада или кинезиотейпирование (наложение специального эластичного пластыря). Тактика подбирается индивидуально. Можно рассчитывать на положительный результат при своевременном обращении за квалифицированной медицинской помощью».
Появление онемения, покалывания или слабости в руке или ноге
«Долго не проходящие нарушения чувствительности в конечностях (ощущение онемения или одеревенения кожи, покалывания иголочками) говорят о стойком повреждении нервного волокна. Снижение мышечного тонуса в нижних конечностях или возникновение хромоты также грозный симптом, указывающий на нарушение двигательных функций», – говорит эксперт.
Источник
Боли в спине в положении лежа
Боль в спине, лежа на спине, может доставлять довольно значительный дискомфорт и снижать качество жизни, нарушая ночной сон. Существует достаточно много причин подобного состояния. Для эффективного обезболивания нужно понять, почему возник соответствующий симптом.
ФИЗИОЛОГИЧЕСКИЕ ПРИЧИНЫ БОЛИ ПРИ ЛЕЖАНИИ НА СПИНЕ
Практически каждый человек за свою жизнь хотя бы раз испытывал боль в спине в положении лежа. Это не значит, что у него развивается болезнь. Причиной подобного состояния нередко выступают следующие факторы:
- чрезмерная физическая активность
- неудобная поза для лежания
боль в спине после сна – довольно распространенный симптом при неправильном расположении тела во время отдыха - переутомление
или длительное пребывание в горизонтальном положении
Указанные причины легко устанавливаются и ликвидируются. Результатом этого становится спина без боли. Об отсутствии патологии свидетельствует эпизодичность болевого синдрома и его низкая интенсивность, а также четко прослеживаемая связь с нарушением гигиены труда или отдыха.
ПАТОЛОГИЧЕСКИЕ ПРИЧИНЫ БОЛЕВОГО СИНДРОМА
- Хронический или высокоинтенсивный болевой синдром может свидетельствовать о развитии заболевания. Существует множество патологий, провоцирующих боль.
- Ноющая боль в спине даже в лежачем положении может быть вызвана анкилозирующим спондилоартритом (болезнь Бехтерева). Патология также сопровождается деформацией позвоночника.
- Хроническая боль в спине в положении лежа является одним из симптомов остеохондроза, дегенеративных процессов межпозвоночных дисков, поражений мышц или связок.
- Если боль в спине отдает в правую ногу или левую, логично думать о защемлении или поражении седалищного нерва, межпозвоночной грыже в поясничном отделе позвоночника, стенозе позвоночного канала.
- Помимо заболеваний опорно-двигательного аппарата неприятный симптом в положении лежа может быть спровоцирован болезнями внутренних органов. Когда боль в спине отдает в правый бок, стоит думать о холецистите или язвенной болезни желудка. Боль в правом подреберье сзади со спины нередко сигнализирует об остром панкреатите. У женщин такой признак иногда сопровождает воспалительные заболевания яичников.
БОЛЬ И ОБЕЗБОЛИВАНИЕ
Очевидно, что причин для возникновения соответствующего симптома существует довольно много. Эффективное обезболивание во многом зависит от качественной диагностики основного провоцирующего фактора. Пациенты часто интересуются у своего врача, что делать при боли в спине. Для обезболивания чаще всего применяются:
- Нестероидные противовоспалительные средства
ибупрофен, парацетамол и другие - Спазмолитики
дротаверин, папаверин - Наркотические анальгетики
при серьезных травмах или онкологических процессах
Помимо медикаментозного лечения широко используется мануальная терапия, разнообразные типы массажа, иглоукалывание. Одним из эффективных методов лечения боли является физиотерапия. Доказано, что влияние электрического тока, ультразвука или магнитного поля благоприятно сказывается на снижении выраженности болевого синдрома.
Источник
«Боль в позвоночнике — расплата за прямохождение!» Невролог о том, что с этим делать
На здоровье спины влияет осанка, походка, положение тела при сидении и во время сна, а также наличие лишнего веса. О том, что делать, чтобы не болел позвоночник, — в интервью с врачом-неврологом Маргаритой Шавлак.
Осанка должна быть ровной не только за рабочим столом, но и за рулем
— Болезни позвоночника характерны не только для возрастных пациентов. Часто болеет и молодежь. Это расплата людей за прямохождение. Дегенеративные изменения в позвоночнике могут возникать в любом, в том числе достаточно раннем возрасте. Часто именно из-за микротравм позвонков и межпозвоночных дисков, связанных с образом жизни.
Имеет значение для здоровья позвоночника статическая нагрузка. Например, вредно неправильно сидеть. Причем как за рабочим столом, так и за рулем автомобиля.
В первом случае желательно, чтобы офисное кресло располагалось на достаточном уровне, давая возможность спине быть максимально ровной. Корпус не должен «свисать» над столом.
В случае с посадкой в авто также следует быть внимательным. Сидя за рулем, не рекомендуется сильно откидывать кресло. В противном случае таз уходит вперед и нарушаются физиологические изгибы позвоночника. При движении авто задним ходом водителю следует правильно поворачиваться, не только головой, а всем корпусом.
— Имеет значение правильная динамическая нагрузка. При резких и неподготовленных движениях шея и поясница могут страдать. В частности, возникает микротравматизация межпозвонковых дисков, как следствие — напряжение мышц и нарушение микроциркуляции крови.
Боль в таком случае локализуется в наиболее подвижных отделах позвоночника — шейном и пояснично-крестцовом.
Дискомфорт в области позвоночника может быть из-за тревоги и депрессии
— Около 50% моих пациентов не умеют плавать. Однако именно в бассейне происходит полное расслабление позвоночника и паравертебральных мышц. Многие неправильно сидят, ходят, поднимают грузы, спят.
Врач объясняет, что нефизиологично спать на животе. Оптимальный вариант — сон на спине (желательно, на ортопедическом матрасе и ортопедической подушке). Или в положении на боку с согнутыми в коленных и тазобедренных суставах ногами.
Что касается поднятия тяжестей, здесь тоже есть свои особенности. Лучше делать это с прямой спиной, ноги при этом должны быть немного согнуты в коленях. Категорически запрещается поднимать грузы на вытянутых руках. Скручивающие движения в пояснице также неправильны.
Подавляющее большинство людей не умеют подготавливать мышцы к физической нагрузке. В частности, это касается игровых видов спорта (футбола, волейбола, большого тенниса). Кто-то страдает от чрезмерных стрессов — все это причины болей в спине и шее.
Генетика — не первопричина болезней позвоночника
Имеет значение и генетика. Однако нельзя отдавать ей решающее значение. Многое в отношении здоровья позвоночника зависит от образа жизни человека (в том числе качества питания и наличия лишнего веса).
Врач считает: не всегда генетически запрограммированное может реализоваться в жизни.
Вот почему при малейшем дискомфорте лучше не заниматься самолечением, а проконсультироваться с врачом. Не помешает также быть активным, в том числе просто ходить. Минимальная норма — 5 километров в день.
Врач объясняет: сам остеохондроз не так опасен, как его осложнения (например, межпозвоночная грыжа, радикулит). Это говорит лишь о естественном старении позвоночника. Причем начинается оно в достаточно молодом возрасте.
О мифах, в которые верят люди относительно позвоночника
— Не следует думать, что болезни позвоночника лечатся легко. Чаще всего пациенту совместно с врачом удается достичь ремиссии. Помогают: массаж, иглорефлексотерапия, мануальная терапия, физиотерапия, ЛФК. При грамотном подходе человек не всегда становится пациентом нейрохирурга. Здесь важна самодисциплина и сотрудничество с врачом.
Еще один миф, в который верят люди: мол, мануальная терапия — это вправление грыжи диска. На самом деле это неправда. Мануальный терапевт может «снимать» мышечно-костные блоки и освобождать ущемленную капсулу межпозвонкового сустава, но не достигает диска.
— Повторю, межпозвоночные грыжи не всегда приводят к нейрохирургии. Здесь важен комплексный подход и правильное выполнение всех рекомендаций врача.
Врач говорит, что подавляющее большинство женщин верит в миф, что люмбальная пункция и люмбальная анестезия (введение иглы в позвоночный канал на поясничном уровне) служат причиной дальнейших радикулитов и грыж. Это не так.
Проводится такая медицинская манипуляция с целью диагностики состава спинномозговой жидкости при некоторых неврологических заболеваниях, а также с анестезиологической целью при хирургических вмешательствах.
— Болезнь, как говорится, легче предупредить, чем потом ее лечить. Вот почему всем людям показаны массаж, плавание и аквааэробика, правильное питание, физическая активность. Все это помогает позвоночнику расслабляться и оставаться здоровым.
Источник
Люмбоишалгия
Для люмбоишалгии характерны один или несколько симптомов:
- Постоянные боли только ягодице или бедре с одной стороны (реже в обеих ногах)
- Боль усиливается при сидении
- Жжение или покалывание, распространяющееся вниз по ноге
- Слабость, онемение или нарушение движений в ноге
- Постоянная боль на одной стороне
- Острая боль, которая может затруднять вставание или ходьбу
Болевой синдром при люмбаишалгии может быть различной интенсивности в зависимости от основного заболевания, которое привело к развитию люмбоишалгии. Симптоматика при люмбоишалгии обусловлена раздражением седалищного нерва.
Седалищный нерв является самым крупным нервом в туловище и состоит из отдельных нервных корешков, которые начинаются в поясничном отделе позвоночника (на уровне L3) и в совокупности образуют «седалищный нерв». Cедалищный нерв проходит от поясничного отдела позвоночника к ноге. Части седалищного нерва, затем разветвляются в каждой ноге и иннервируют определенные части ноги — ягодицы, бедра, икры, стопы, пальцы ног.
Симптомы люмбоишалгии (пояснично-крестцового радикулита) такие как боль, в ноге, онемение, покалывание, слабость могут различаться в зависимости от того, где произошла компрессия нерва.
Заболеваемость люмбоишалгией (пояснично-крестцовым радикулитом) увеличивается в среднем возрасте. Люмбоишалгия редко встречается в возрасте до 20 лет, наиболее вероятны такие болевые синдромы в возрасте40- 50 лет, а в старшей возрастной группе вероятность люмбоишалгии снижается.
Часто, конкретные события или травмы не вызывают воспаление седалищного нерва, но со временем повреждения приводят к развитию ишалгии. У подавляющего пациентов консервативное лечение может быть достаточно эффективно, и болевой синдром значительно уменьшается в течение нескольких недель, но у определенного количества пациентов болевой синдром может оказаться стойким.
Причины
Существует 6 наиболее распространенных причин люмбоишалгии:
Грыжа межпозвоночного диска в поясничном отделе позвоночника.
Грыжа межпозвоночного диска возникает, когда мягкое внутреннее ядро диска (пульпозное ядро) выпячивается через фиброзное внешнее кольцо что приводит к воздействию на близлежащие нервные корешки.
Дегенеративные изменения в межпозвонковых дисках это естественный инволюционный процесс, который происходит по мере старения организма. Дегенеративные изменения в дисках могут приводить к раздражению корешков и развитию болевого синдрома.
Это состояние возникает при повреждении дужек позвонка (спондилолиз) в результате чего происходит сползание одного позвонка по отношению к другому. Смещение позвонка вызывает повреждение и смещение межпозвонкового диска, что вкупе может приводить к раздражению нервных корешков и раздражению седалищного нерва.
Стеноз позвоночного канала поясничного отдела позвоночника
Это состояние обычно вызывает воспаление седалищного нерва вследствие сужения спинномозгового канала. Стеноз позвоночного канала в поясничном отделе, чаще всего, связан с естественными инволюционными изменениями в позвоночнике и встречается у пациентов старше 60 лет. Состояние обычно возникает в результате сочетания одного или более из следующих факторов: увеличение фасеточных суставов за счет костных разрастаний, разрастание мягких тканей (связочный аппарат), и выпячивания диска (грыжи диска).
Раздражение седалищного нерва может происходить в области прохождения в ягодице под грушевидной мышцей. При наличии спазма грушевидной мышцы или других изменений в этой мышце возможно воздействие на седалищный нерв с развитием болевого синдрома. И хотя это синдром является самостоятельным заболеванием, болевые проявления в ноге могут быть схожими с люмбоишалгией.
Дисфункция крестцово-подвздошного сустава
Раздражение крестцово-подвздошного сустава также может вызвать раздражение L5 корешка, который выходит в верхней части крестцово-подвздошного сустава и при наличии проблем в этом суставе может возникать воспаление седалищного нерва и появление болей. Боль в ноге может быть аналогичной таковой, какая бывает при люмбоишалгии (пояснично-крестцовом радикулите).
Другие причины люмбоишалгии
Ряд других состояний и заболеваний могут вызвать воспаление седалищного нерва, в том числе:
- Беременность. Изменения в организме, которые происходят в организме во время беременности, в том числе вес, смещение центра тяжести и гормональные изменения, могут вызвать воспаление седалищного нерва во время беременности.
- Наличие рубцовой ткани. Если рубцовая ткань сдавливает нервные корешки, это может вызвать раздражение седалищного нерва
- Растяжение мышц. В некоторых случаях воспаление, связанное с растяжением мышц может оказать давление на нервные корешки и вызывать воспаление седалищного нерва.
- Опухоли позвоночника. Опухоль в позвоночнике ( чаще всего метастатического генеза) может оказывать компрессионное воздействие на седалищный нерв.
- Инфекции. Инфекции достаточно редко возникают в позвоночнике, но также могут быть причиной воздействия на корешки с развитием воспаления седалищного нерва.
Симптомы
Как правило, при люмбоишалгии симптоматика бывает на одной стороне, и боль начинается от поясницы и проходит вниз по задней поверхности бедра вниз к стопе.
- Боль в пояснице обычно менее интенсивная, чем в ноге.
- Боль, как правило, с одной стороны поясницы с иррадиацией в ягодицу или бедра по ходу седалищного нерва — по задней поверхности бедра голени и стопы.
- Боль уменьшается при положении пациента лежа и при ходьбе и усиливается в положении стоя или сидя.
- Боль носит острый жгучий характер.
- Некоторые пациенты могут описывать ощущение покалывания, онемения или слабости в ноге.
- Слабость или онемение при перемещении ноги.
- Сильная или стреляющая боль в ноге, которая может приводить к затруднениям при стоянии или ходьбе.
- В зависимости от локализации воздействия на седалищный нерв боли могут быть и в стопе и пальцах стопы.
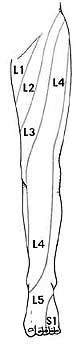
Симптомы при люмбоишалгии зависят от того, где произошла компрессия корешка.
- L4 корешок — симптомы обычно будут проявляться на бедре. Пациенты могут чувствовать слабость при выпрямлении ноги и, возможно, снижение коленного рефлекса.
- L5 корешок – симптомы могут проявляться в большом пальце стопы и лодыжке. Пациенты могут чувствовать боль или онемение в верхней части стопы ( между большим и вторым пальцем стопы).
- S1 корешок – симптомы могут проявляться на внешней части стопы с иррадиацией в пальцы стопы и мизинец. Пациенты могут испытывать слабость при подъеме стопы или попытке встать на цыпочки .Может быть также снижение рефлексов на лодыжке.
При компрессии нескольких корешков возможно комбинация симптомов.
Существует ряд симптомов, которые заслуживают особого внимания, так как требуют экстренной медицинской помощи, иногда вплоть до хирургического вмешательства. Эти симптомы следующие:
- Симптомы, которые продолжают прогрессировать, а не уменьшаться, что может свидетельствовать о возможном повреждение нервов, особенно при наличии прогрессировании неврологической симптоматики (например, появление слабости в ноге).
- Симптомы люмбоишалгии есть в обеих ногах и есть признаки нарушения функции кишечника или мочевого пузыря, что может быть признаком синдрома конского хвоста. При синдроме конского хвоста показано экстренное хирургическое вмешательство.
При наличии таких симптомов необходимо срочно обратиться за медицинской помощью
Лечение
В большинстве случаев консервативное лечение люмбоишалгии достаточно эффективно. Диапазон лечебных методов люмбоишалгии широкий и направлен на уменьшение компрессии нервных корешков и уменьшение болевых проявлений. Наиболее эффективно применение комплексного похода к лечению люмбоишалгии и применение комбинации различных методик лечения (физиотерапия, массаж, мануальная терапия, медикаментозное лечение, иглотерапия и ЛФК).
Медикаментозное лечение. Применение противовоспалительных препаратов (ибупрофен, напроксен, вольтарен), ингибиторов ЦОГ-2 (целебрекс) может уменьшить воспаление, что приводит к уменьшению болевого синдрома.
Эпидуральные инъекции. При наличии сильной боли может быть проведена эпидуральная инъекция стероидов. Введение стероидов эпидурально отличается от перорального приема стероидов тем, что препараты вводятся непосредственно в болезненную область вокруг седалищного нерва, что позволяет быстро уменьшить воспаление и снять болевой синдром. Эффект от такой процедуры, как правило, временный, но помогает снять выраженный болевой синдром достаточно быстро.
Современные мягкие техники мануальной терапии позволяют восстановить мобильность двигательных сегментов позвоночника, снять мышечные блоки, улучшить подвижность фасеточных суставов и подчас позволяют значительно уменьшить компрессию нервных волокон.
Иглорефлексотерапия также помогает уменьшить болевые проявления и позволяет восстановить проводимость по нервным волокнам.
Лечебные методы массажа позволяют улучшить микроциркуляцию, снять мышечный спазм, а также увеличивают выработку организмом эндорфинов.
Физиотерапия. Существующие современные методики физиотерапии ( криотерапия лазеротерапия ультразвук электрофорез) позволяют уменьшить воспаление улучшить кровообращение и таким образом снижение болевых проявлений.
ЛФК. Физические упражнения, которые необходимо подключать после уменьшения болевых проявлений, позволяют восстановить мышечный корсет и нормализовать биомеханику позвоночника, улучшить кровообращение в двигательных сегментах. Физические упражнения включают как механотерапию (занятия на тренажерах), так и гимнастику, что позволяет развивать как мышцы, так и укреплять связочной аппарат. Упражнения при люмбоишалгии необходимо подбирать с врачом (инструктором) ЛФК, так как самостоятельные занятия нередко приводят к рецидиву симптоматики.
Хирургическое лечение
Показаниями к оперативному лечению являются следующие факторы:
- Сильная боль в ноге, которая держится в течение более 4 — 6 недель.
- Отсутствие эффекта от консервативного лечения и сохранение или усиление неврологической симптоматики.
- Болевой синдром значительно нарушает качество жизни пациента, способность пациента участвовать в повседневной деятельности
Срочная операция, как правило, необходимо, только если есть прогрессирующая неврологическая симптоматика (нарастающая слабость в ногах или внезапное нарушение функции кишечника или мочевого пузыря).
Использование материалов допускается при указании активной гиперссылки на постоянную страницу статьи.
Повторная консультация врача невролога (для пациентов с перерывом лечения более 3-х месяцев) — цена от 1 200 руб.По результатам консультации будут назначены диагностика и/или лечение.
Источник