- Нарушения мочеиспускания или симптомы нижних мочевых путей
- Большинству людей трудно признаться в проблемах мочеиспускания не только докторам, но и самим себе.
- Причины нарушений
- Виды нарушений и симптомы
- Диагностика нарушения мочеиспускания
- Лечение недержания мочи
- Первая встреча с урологом
- Чувство полного мочевого пузыря как симптом
- На какие заболевания может указывать данное состояние
- Особенности проблемы у женщин и мужчин
- К кому обратиться при проблеме переполненности мочевого пузыря
- Лечение функциональных нарушений опорожнения мочевого пузыря
Нарушения мочеиспускания или симптомы нижних мочевых путей
Большинству людей трудно признаться в проблемах мочеиспускания не только докторам, но и самим себе.
Кажется стыдным, что постоянно хочется в туалет, случаются эпизоды недержания и другие неприятные моменты. Между тем, существуют различные способы лечения нарушения мочеиспускания или симптомов нижних мочевых путей (СНМП). И они способны значительно улучшить качество жизни пациента, нужно лишь набраться смелости и обратиться за помощью к специалисту.
Причины нарушений
СНМП могут быть как самостоятельными нарушениями, так и частью какого-нибудь заболевания. Причиной могут стать неврологические или психогенные нарушения, медикаментозное лечение, эндокринологические болезни и т.д. У мужчин они бывают вызваны хроническим простатитом или гиперплазией предстательной железы. У женщин СНМП часто обусловлены взаимосвязью мочевой и репродуктивной систем или наблюдаются при опущении половых органов различной степени и формы.
Виды нарушений и симптомы
Чтобы понять, какие нарушения могут быть в работе нижних мочевых путей, нужно знать, как происходит процесс выведения мочи (уродинамика) из организма. Вначале идет фаза наполнения и удержания мочи в мочевом пузыре. Ее длительность составляет в среднем от 2 до 5 часов. Затем следует фаза опорожнения, или изгнания мочи. При нормальной работе всех органов мочевых путей частота опорожнения составляет до 8 раз в сутки.
Нарушения в фазу наполнения (ирритативные симптомы) происходят при гиперактивной работе мышечной оболочки мочевого пузыря, или детрузора, которая отвечает за изгнание мочи. При детрузорной гиперактивности у человека наблюдается:
- Учащенное мочеиспускание (более 8 раз в сутки);
- Ургентные позывы – внезапные позывы к мочеиспусканию с эпизодами недержания мочи или без них;
- Никтурия – когда ночные позывы к мочеиспусканию преобладают над дневными.
Нарушения в фазу опорожнения (обструктивные симптомы) наблюдаются при снижении сократительной активности детрузора. В результате мочеиспускание затрудняется, понять это можно по следующим признакам:
- Отсроченное начало;
- Иногда для опорожнения требуется надавливание на переднюю брюшную стенку (прием Креда);
- Струя мочи вялая или прерывистая.
При изменении барьерных свойств уротелия могут проявляться симптомы после мочеиспускания:
- чувство неполного опорожнения мочевого пузыря;
- дриблинг, или подкапывание сразу после опорожнения.
Диагностика нарушения мочеиспускания
Все указанные симптомы могут усиливаться с возрастом и сочетаться между собой в зависимости от степени тяжести заболевания и общего состояния здоровья пациента.
Диагностика причин СНМП довольно сложна, ведь большинство пациентов необъективно оценивают ситуацию и часто ошибаются насчет тяжести симптомов. Иногда проявления нарушений ассоциируются с признаками старения. Бывает сложно понять, полностью ли опорожнен мочевой пузырь, или нет, и действительно ли часто вы чувствуете позывы в туалет, или они обусловлены обстоятельствами: поеданием арбуза, дождливой погодой или холодом в квартире.
А если СНМП являются сопутствующими какой-либо болезни, для их выявления недостаточно собственных наблюдений, требуется слаженная работа сразу нескольких специалистов: уролога, гинеколога, невролога или терапевта. Поэтому для диагностики СНМП используют клинические, лабораторные, лучевые и уродинамические способы. Проводятся они в порядке от более простых к более сложным.
Чтобы врачу было проще понять динамику клинических проявлений, пациенты ведут специальный дневник мочеиспускания: фиксируют общее число посещений туалета, объем каждого опорожнения и моменты недержания. Также пациент может заполнить анкету с вопросами о симптомах накопления и опорожнения, чтобы была яснее форма нарушения мочеиспускания.
Важную роль в обследовании играет УЗИ мочевого пузыря и простаты и остаточного количества мочи после опорожнения. А оценить функциональное состояние почек и наличие воспалительного процесса мочевых путей позволяют лабораторные исследования. Специалисты активно используют функциональные уродинамические исследования, например, урофлоуметрию – метод суммарной оценки эвакуаторной функции мочевого пузыря и мочеиспускательного канала. Выбор способа диагностики всегда индивидуален и зависит от конкретного случая. Например, при объеме выведенной за сутки мочи более 3 литров пациенту необходимо пройти эндокринологическое обследование.
Лечение недержания мочи
Для лечения СНМП применяются как лекарственную терапию, так и оперативные способы. Все они направлены на лечение заболеваний, вызывающих симптомы нижних мочевых путей.
На первом этапе назначается медикаментозное лечение, индивидуальное для каждого пациента. Его цель – улучшить функции нижних мочевых путей и предотвратить возможные осложнения. Для этого в период накопления специальные препараты помогают снизить активность детрузора и простимулировать замыкательный аппарат. А в период опорожнения они усиливают сократительную способность детрузора и понижают уретральное сопротивление.
В основе базисной терапии лежит применение альфа-адреноблокаторов или ингибиторов 5-альфа-редуктазов. В результате мочевой пузырь более полно опорожняется в процессе мочеиспускания, а самих походов в туалет становится меньше. Эти препараты могут быть назначены в комплексной терапии с ферментами – финастеридом или дутастеридом – или растительными экстрактами. Растительные препараты издавна используются при лечении проблем мочеиспускания у пациентов с аденомой предстательной железы. Исследования доказали, что такое комбинированное лечение имеет больший эффект.
В результате фармакологического лечения симптомы СНМП значительно уменьшаются, а в некоторых случаях могут даже полностью исчезнуть.
Если медикаментозное лечение не приносит должного результата, может быть назначено оперативное лечение: от малоинвазивного, до полномасштабных хирургических вмешательств.
Если СНМП являются частью клинической картины, назначается комплексное лечение пациента, но в первую очередь – от основного заболевания. Например, если эпизоды недержания мочи связаны с неврологическими проблемами, то основным лечением занимается невролог, а уролог прописывает сопутствующую терапию.
Первая встреча с урологом
Вне зависимости от того, подозреваете ли вы нарушения работы нижний мочевых путей или уже убедились в наличии проблемы, не затягивайте посещение специалиста. Эти проблемы самые частые в урологической практике и множество людей разных возрастов уже прошли через их лечение. Получите квалифицированную помощь и продолжайте радоваться жизни!
Чтобы уточнить цены на прием специалиста или другие вопросы пройдите по ссылкам ниже
Источник
Чувство полного мочевого пузыря как симптом
Неприятное раздражающее ощущение полного мочевого пузыря и возможные частые позывы к мочеиспусканию доставляют человеку немалый дискомфорт. Однако снижение качества жизни – это не самое опасное, ведь данный синдром может быть признаком различной степени нарушений функционирования организма.
Давящее чувство бывает:
истинным. После мочеиспускания в пузыре остается некоторое количество жидкости, которая раздражает рецепторы его стенок. Такая ситуация говорит о неправильной работе органов малого таза;
ложным. Периферическая или центральная нервная система имеет функциональные нарушения и посылает импульсы, раздражая нервные окончания пузыря.
На какие заболевания может указывать данное состояние
Ощущение переполненного мочевого пузыря вызывают различные факторы. В любом случае, это не очень хороший признак, требующий вашего внимания и консультации врача. Причиной могут послужить:
воспалительные заболевания мочеполовой системы (уретрит, цистит);
изменение мышечного тонуса и сократительной способности пузыря;
доброкачественные или злокачественные опухолевые образования;
воспалительные процессы в соседних органах (пиелонефрит, аппендицит, энтероколит);
гинекологические заболевания у женщин (воспаление придатков, миома матки, эндометрит);
патологические процессы в пищеварительной системе, запоры, из-за которых происходит сдавливание пузыря.
Особенности проблемы у женщин и мужчин
В период беременности характерным состоянием является постоянное ощущение полного мочевого пузыря у женщин. Оно возникает из-за увеличения матки, а также под воздействием гормонов. Нередко оно сохраняется и после родов, иногда сопровождается недержанием мочи. Это говорит об уменьшении эластичности и тонуса мышц тазового дна.
Если ощущение полного мочевого пузыря у мужчин сопровождается резями, болями при мочеиспускании или оно затруднено, это повод обратиться к медикам, чтоб не пропустить серьезное заболевание и не усугубить его.
Если мочевой пузырь переполнен, а мочеиспускание невозможно – это требует безотлагательного вызова бригады скорой помощи и выведения урины через катетер.
К кому обратиться при проблеме переполненности мочевого пузыря
Любыми нарушениями мочеполовой и мочевыделительной системы, в том числе синдромом полного мочевого пузыря, занимается врач-уролог. Клиника урологии имени Р. М. Фронштейна Первого Московского Государственного Медицинского Университета имени И. М. Сеченова – это узкоспециализированная современная клиника с многолетним практическим опытом, инновационными технологиями диагностики и лечения. Запишитесь на консультацию по телефону или заполните форму на нашем сайте.
Акопян Гагик Нерсесович — врач уролог, онколог, д.м.н., врач высшей категории, профессор кафедры урологии ФГАОУ ВО Первый МГМУ им. И.М. Сеченова
Источник
Лечение функциональных нарушений опорожнения мочевого пузыря
Лечение больных с функциональными нарушениями опорожнения мочевого пузыря является насущной проблемой нейроурологии. Это связано с тем, что до настоящего времени не разработано эффективных и этиопатогенетически обоснованных методов лечения таких больных
Лечение больных с функциональными нарушениями опорожнения мочевого пузыря является насущной проблемой нейроурологии. Это связано с тем, что до настоящего времени не разработано эффективных и этиопатогенетически обоснованных методов лечения таких больных.
Выделяют нейрогенные, миогенные (миопатии) и психогенные (неврозы, шизофрения, истерия и др.) факторы, лежащие в основе функциональных нарушений опорожнения мочевого пузыря. Нейрогенные нарушения и повреждения — основная причина таких нарушений. В отсутствие причины функциональных нарушений опорожнения мочевого пузыря следует думать об идиопатических формах заболевания.
Согласно классификации Международного общества по удержанию мочи, функциональные нарушения опорожнения мочевого пузыря — это результат недостаточной функции мочевого пузыря, гиперактивности уретры или следствие комплексного воздействия обоих нарушений [1]. Недостаточная функция мочевого пузыря возникает вследствие снижения или отсутствия сократительной способности детрузора (арефлексия), которые встречаются при локализации повреждения или неврологического поражения в области фронтальных долей и моста головного мозга, сакрального отдела спинного мозга, при повреждении волокон конского хвоста, тазового сплетения и нервов мочевого пузыря, а также при рассеянном склерозе. Гиперактивность уретры — это следствие наружной детрузорно-сфинктерной диссинергии (ДСД) или нерасслабляющегося (спастического) поперечно-полосатого (п/п) сфинктера уретры, также может проявиться как вариант синдрома Фоулера у женщин. При этом наружная ДСД наблюдается при супрасакральном уровне поражения спинного мозга.
В литературе имеются лишь единичные сообщения о распространенности функциональных нарушений опорожнения мочевого пузыря. Так, P. Klarskov и соавт., оценивая обращаемость в лечебные учреждения Копенгагена, выявили, что ненейрогенные формы нарушения опорожнения мочевого пузыря встречаются в среднем у 7 женщин на 100 000 населения [2]. По данным T. Tammela и соавт., после оперативных вмешательств на органах брюшной полости нарушения опорожнения мочевого пузыря встречаются у 2,9 % пациентов, а после проктологических операций — у 25% больных [3]. Многие авторы считают данную проблему особенно значимой у неврологических больных.
Клиническим проявлением снижения сократительной способности детрузора и нерасслабляющегося п/п сфинктера уретры являются симптомы нарушения опорожнения мочевого пузыря, к которым относятся затрудненное мочеиспускание тонкой, вялой струей, прерывистое мочеиспускание, необходимость прилагать усилия и натуживаться, чтобы начать мочеиспускание, ощущение неполного опорожнения мочевого пузыря.
При отсутствии сократительной способности детрузора в сочетании с паралитическим состоянием п/п сфинктера уретры больные опорожняют мочевой пузырь, искусственно увеличивая внутрибрюшное давление, что клинически проявляется мочеиспусканием слабой струей мочи. При отсутствии сократительной способности детрузора в сочетании со спастическим состоянием наружного сфинктера уретры в большинстве случаев самостоятельное мочеиспускание невозможно и отмечается хроническая задержка мочи.
Нерасслабляющийся п/п сфинктер уретры приводит к инфравезикальной обструкции с симптомами нарушения опорожнения мочевого пузыря.
Клинические проявления наружной ДСД (непроизвольное сокращение п/п сфинктера уретры во время мочеиспускания или непроизвольного сокращения детрузора) включают два вида симптомов, а именно: нарушения опорожнения и накопления мочи в мочевом пузыре. Последние включают учащенное и ургентное мочеиспускание нередко в сочетании с ургентным недержанием мочи и никтурией. Для наружной ДСД характерно неполное опорожнение мочевого пузыря и развитие пузырно-мочеточникового рефлюкса.
Таким образом, различные формы нарушения опорожнения мочевого пузыря могут иметь во многом сходную клиническую картину. В связи с этим правильная и своевременная диагностика функциональных нарушений опорожнения мочевого пузыря является залогом успешного лечения.
Диагностика функциональных нарушений опорожнения мочевого пузыря складывается из сбора жалоб и анамнеза, урологического и неврологического обследования, а также дополнительных методов обследования, среди которых основное место занимает уродинамическое исследование. На начальном этапе обследования обязательна оценка симптомов нижних мочевых путей на основании вопросника I-PSS (Internanional Prostate Symptom Score). Вопросник I-PSS был предложен для оценки нарушений акта мочеиспускания вследствие заболеваний предстательной железы, однако в настоящее время он с успехом применяется и в случаях проявления симптомов заболеваний нижних мочевых путей, вызванных различными факторами, в том числе и неврологического характера.
Для уточнения поведения детрузора и его сфинктеров в фазу опорожнения мочевого пузыря наиболее информативным методом исследования больных является комплексное уродинамическое исследование.
Уродинамическими признаками наружной ДСД, характерной для надкрестцовой локализации патологического процесса, особенно в шейном отделе спинного мозга, являются регистрируемые с помощью электромиографии во время мочеиспускания «всплески» сократительной активности п/п сфинктера уретры и мышц тазового дна. Сокращение мышц тазового дна затрудняет или полностью прерывает поток мочи. Для нерасслабляющегося сфинктера уретры характерно отсутствие снижения электромиографической активности п/п сфинктера уретры во время мочеиспускания. Снижение или отсутствие сократительной способности детрузора уродинамически проявляется отсутствием плавного повышения детрузорного давления в ходе цистометрии или отсутствием позыва к акту мочеиспускания.
Следует подчеркнуть, что только уродинамическое обследование дает возможность достоверно установить форму нарушения функции нижних мочевых путей, приводящих к нарушению опорожнения мочевого пузыря, и во многом определить выбор метода лечения.
Ультразвуковое исследование почек и мочевого пузыря, также как и экскреторная урография, позволяет уточнить анатомическое состояние верхних мочевых путей и количество остаточной мочи в мочевом пузыре. По количеству остаточной мочи в мочевом пузыре после акта мочеиспускания (в норме до 50 мл) можно косвенно судить о функциональном состоянии детрузора и наличии инфравезикальной обструкции.
В таблице перечислены методы лечения больных с функциональными нарушениями опорожнения мочевого пузыря, из которых только медикаментозная терапия и дорзальная ризотомия с электростимуляцией передних корешков могут действительно считаться методами лечения, тогда как другие скорее являются способами опорожнения мочевого пузыря. При этом даже медикаментозная терапия во многом является симптоматическим методом лечения. Несмотря на это, назначение лекарственных средств представляет собой первый этап лечения больных с функциональными нарушениями опорожнения мочевого пузыря. Выбор медикаментов зависит от вида нарушения функции нижних мочевых путей. Так, в случае нарушения сократительной способности детрузора применяют антихолинэстеразные средства и М-холиномиметики, а при гиперактивности уретры — центральные миорелаксанты и α-блокаторы.
У 22 больных со сниженной сократительной способностью детрузора использовали дистигмина бромид (убретид) в дозе 5 мг через день за 30 мин до завтрака в течение 2 мес. При этом через каждые 2 нед делали 7-дневный перерыв в приеме препарата. Механизм действия дистигмина бромида заключается в блокировании ацетилхолинэстеразы, что сопровождается увеличением концентрации ацетилхолина в синаптической щели и соответственно приводит к облегчению передачи нервного импульса.
У всех больных терапевтический эффект развивался в первую неделю приема препарата и выражался в снижении среднего балла I-PSS c 15,9 до 11,3, а количества остаточной мочи — с 82,6 до 54,3 мл. Субъективно пациенты отмечали усиление ощущения позыва и облегчение начала акта мочеиспускания.
Следует отметить, что до настоящего времени остается открытым вопрос о продолжительности лечения антихолинэстеразными средствами. По нашим данным, у 82% больных в разные сроки после окончания 2-месячного курса лечения отмечалось возобновление симптомов, потребовавшее повторного назначения препарата.
К сожалению, мы не накопили собственного опыта применения бетанехола у больных со сниженной сократительной способностью детрузора, так как данный препарат не зарегистрирован для клинического применения в нашей стране и соответственно отсутствует в аптечной сети. Механизм действия бетанехола аналогичен действию ацетилхолина на гладкие миоциты. Данные других авторов показывают, что бетанехол может применяться при лечении больных с легкой степенью нарушения сократительной способности детрузора [4, 5].
α1-адреноблокатор доксазозин (кардура) использовали в ходе лечения 30 больных с гиперактивностью уретры, в том числе 14 пациентов с наружной ДСД и 16 с нарушением произвольного расслабления п/п сфинктера уретры. Доксазозин назначали в дозе 2 мг/сут на ночь.
Через 6 мес средний балл по шкале I-PSS у больных с наружной ДСД снизился с 22,6 до 11,4, количество остаточной мочи уменьшилось с 92,6 до 32,4 мл, а максимальная скорость потока мочи увеличилась с 12,4 до 16,0 мл/сек.
Кроме того, через 6 мес у больных с нарушением произвольного расслабления п/п сфинктера уретры средний балл I-PSS снизился с 14,6 до 11,2, количество остаточной мочи — с 73,5 до 46,2 мл, а максимальная скорость потока мочи увеличилась с 15,7 до 18,4 мл/сек.
Баклофен и тизанидин (сирдалуд) являются центральными миорелаксантами. Они снижают возбуждение моторных нейронов и интернейронов и могут ингибировать передачу нервного импульса в спинном мозге, уменьшая спастичность п/п мышц. По нашим данным, после применения баклофена в дозе 20 мг/сут и тизанидина в дозе 4 мг/сут не было выявлено существенной динамики субъективных и объективных симптомов как у больных с наружной ДСД, так и у пациентов с нарушением расслабления п/п сфинктера уретры. Выраженная слабость мускулатуры конечностей на фоне приема этих препаратов не позволяет увеличивать дозу препаратов, что существенно ограничивает их применение в клинической практике.
Следует отметить, что медикаментозная терапия эффективна у больных с начальными и легкими формами нарушения опорожнения мочевого пузыря. Тем не менее ее целесообразно использовать в качестве первого этапа лечения. В случае недостаточной эффективности медикаментозной терапии необходимо искать новые пути решения проблемы адекватного опорожнения мочевого пузыря.
Предложенная Lapides и соавт. в 80-е гг. прошлого столетия интермиттирующая аутокатетеризация мочевого пузыря до настоящего времени остается одним из основных методов опорожнения мочевого пузыря [6]. Однако этот метод имеет ряд осложнений, к которым относятся инфекции нижних мочевых путей, стриктуры уретры и, самое главное, значительное снижение качества жизни. При невозможности выполнения (неврологические больные с тетраплегией, больные с ожирением) или отказе пациента от аутокатетеризации, у лиц с наружной ДСД и нерасслабляющимся сфинктером уретры, а также со сниженной сократительной способностью детрузора для адекватного опорожнения мочевого пузыря применяют в последние годы имплантацию специальных стентов (производства фирм Balton, Mentor, МедCил) и инъекции ботулинического токсина в зону п/п сфинктера уретры.
 |
| Рисунок 1. Временный уретральный стент |
Временные уретральные стенты имеют форму цилиндра, выполненного из проволочной спирали толщиной 1,1 мм, изготовлены они на основе полимолочной и полигликоликовой кислот с различным периодом разрушения (от 3 до 9 мес) посредством гидролиза (рис. 1). Механические свойства и время разрушения временных стентов зависят от степени поляризации, места и формы зоны имплантации.
Мы имеем опыт применения временных уретральных стентов у семи мужчин с наружной ДСД и у четырех пациентов, у которых отсутствовала сократительная способность детрузора. Временный уретральный стент устанавливали при уретроцистоскопии таким образом, чтобы он «шинировал» как простатический, так и мембранозный отделы уретры. Такое положение стента обеспечивает адекватное опорожнение мочевого пузыря.
У всех больных отмечалось восстановление самостоятельного мочеиспускания сразу после имплантации уретрального стента. Пациенты с наружной ДСД осуществляли мочеиспускание по позыву, а больные с отсутствием сократительной способности детрузора с интервалом 4 ч (6 раз в сутки) с использованием приема Креда. По данным ультразвукового сканирования, через 10 нед после установки стента у больных с наружной ДСД не отмечалось остаточной мочи, а у больных с отсутствием сократительной способности детрузора среднее количество остаточной мочи составило 48 мл и зависело от адекватности выполнения приема Креда. Очень важно, что у больных с наружной ДСД было выявлено снижение максимального детрузорного давления во время мочеиспускания в среднем с 72 до 35 см вод. ст. (профилактика развития пузырно-мочеточникового рефлюкса).
Мы считаем, что временные уретральные стенты обеспечивают адекватное опорожнение мочевого пузыря и показаны тем больным с нарушением опорожнения мочевого пузыря, которым не может быть выполнена интермиттирующая катетеризация мочевого пузыря или которые воздерживаются от нее по различным причинам. Временные стенты могут являться методом отбора больных для установки постоянных (металлических) стентов.
В последние годы в литературе появились сообщения об успешном использовании ботулинического токсина у больных с функциональными нарушениями опорожнения мочевого пузыря. В нашей клинике ботулинический токсин применялся у 16 больных с нарушением опорожнения мочевого пузыря, в том числе у девяти с наружной ДСД, у трех с нерасслабляющимся п/п сфинктером уретры и у четырех с нарушением сократительной способности детрузора. Мы использовали ботулинический токсин типа А фармацевтической фирмы Allergan. Коммерческое название препарата — ботокс (Botox), он представляет собой лиофилизированный порошок белого цвета в вакуумных стеклянных флаконах объемом 10 мл, закрытых резиновой пробкой и герметичным алюминиевым затвором. В одном флаконе содержится 100 ЕД ботулинического токсина типа А.
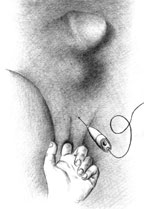 |
| Рисунок 2. Введение ботулинического токсина у мужчин |
Механизм действия ботокса заключается в блокировании выброса ацетилхолина из пресинаптической мембраны в нервно-мышечном синапсе. Фармакологическим эффектом этого процесса является стойкая хемоденервация, а клиническим проявлением — расслабление мышечных структур.
Согласно рекомендациям фирмы-производителя, лиофилизированный порошок разводили 8 мл стерильного 0,9% раствора натрия хлорида без консервантов (1 мл полученного раствора содержит 12,5 ЕД ботокса). Использовали трансперинеальную методику введения препарата. У мужчин под контролем указательного пальца, введенного в прямую кишку, специальную иглу с изоляционным покрытием вводили в точку, находящуюся на 2 см латеральнее и выше анального отверстия (рис. 2). У женщин иглу под контролем указательного пальца, введенного во влагалище, вводили в точку на 1 см латеральнее и выше наружного отверстия уретры на глубину 1,5–2,0 см (рис. 3). Во всех случаях положение иглы контролировали электромиографически по характерному звуку динамика электромиографа. В каждую точку вводили по 50 ЕД ботокса.
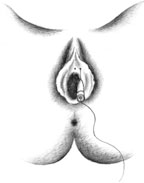 |
| Рисунок 3. Введение ботулинического токсина у женщин |
У всех больных через 10 дней после введения ботулинического токсина исчезла остаточная моча и было отмечено увеличение максимальной скорости потока мочи. Важно, что хемоденервация сфинктера уретры после инъекции ботокса у всех пациентов с нерасслабляющимся п/п сфинктером и наружной ДСД приводила к снижению детрузорного давления, а у больных с нарушением сократительной способности детрузора — к снижению максимального абдоминального давления, вызывающего выделение мочи из наружного отверстия уретры. Это наблюдение представляется крайне важным в отношении профилактики развития пузырно-мочеточникового рефлюкса и сохранения функциональной способности почек. Только у одного больного клинический эффект после инъекции ботокса продолжал сохраняться на протяжении 16 мес, остальным пациентам потребовались повторные инъекции препарата с периодичностью 3–8 мес.
В отдельных случаях, при выраженной инвалидизации больных с нарушением опорожнения мочевого пузыря, используют трансуретральную инцизию или резекцию наружного сфинктера уретры, дренируют мочевой пузырь постоянным уретральным катетером или выполняют цистостомию.
Таким образом, нарушение опорожнения мочевого пузыря может быть следствием различных форм дисфункции нижних мочевых путей. Требуются проведение комплексного уродинамического обследования для уточнения функционального состояния мочевого пузыря и его сфинктеров и выбор адекватного метода опорожнения мочевого пузыря. Отсутствие высокоэффективных и универсальных способов лечения больных с функциональными нарушениями опорожнения мочевого пузыря диктует необходимость поиска новых методов терапии таких больных.
Г. Г. Кривобородов, доктор медицинских наук
М. Е. Школьников, кандидат медицинских наук
РГМУ, Москва
Источник